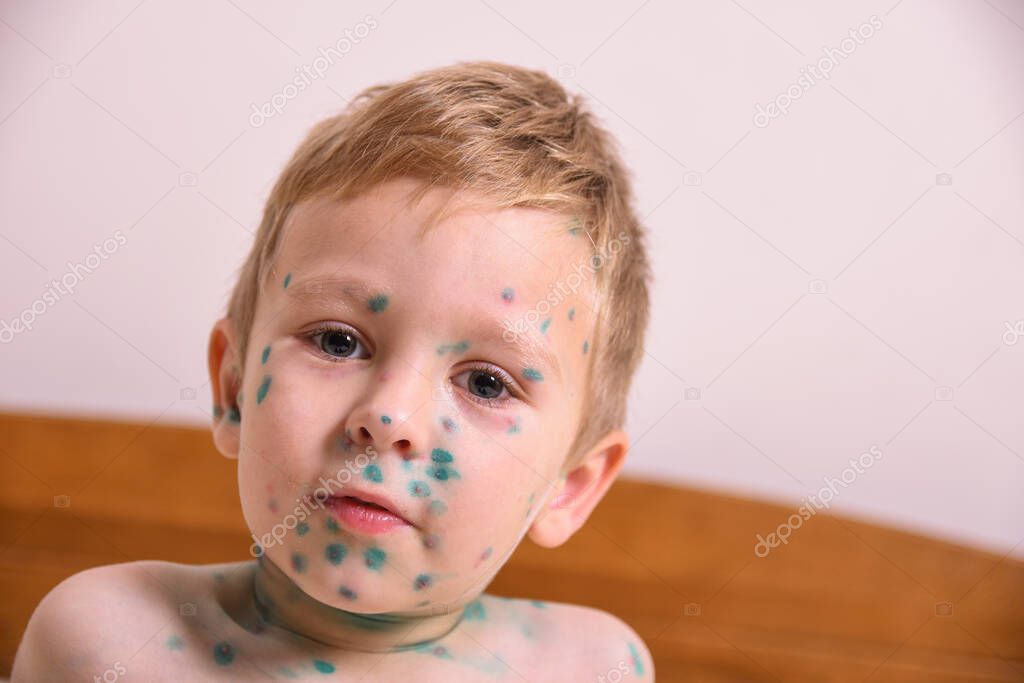
сыпь при ветряной оспе, в легкой форме, фото высыпаний и прыщей
Ветряная оспа, называемая в обиходе ветрянкой, представляет собой распространенную детскую инфекцию, отличающуюся высокой заразностью. Она часто появляется у дошкольников и детей школьного возраста. Именно поэтому всем родителям стоит знать, как выглядит ветрянка у детей и как распознать эту инфекцию. Кроме того, для мам важна информация, где высыпает при ветряной оспе, какие признаки этой инфекции бывают помимо сыпи, а также бывает ли ветрянка без сыпи.
Как заражаются ветрянкой
Передача вируса Varicella Zoster, являющегося возбудителем ветряной оспы и представителем группы герпесвирусов, происходит воздушно-капельным путем.
Наиболее часто ветрянкой заражаются дети младше 7 лет. У грудничка ветряная оспа может развиться в возрасте старше шести месяцев, когда ребенок перестает быть защищенным материнскими антителами. У новорожденного такая инфекция практически не встречается, поскольку в крови малютки присутствуют антитела к ветрянке, которой переболела его мама.
Переболевшие ветрянкой приобретают пожизненный иммунитет к такому заболеванию. Из-за высокой восприимчивости к вирусу Varicella Zoster взрослые болеют довольно редко, поскольку многие переносят такую инфекцию в дошкольном возрасте.
Формы ветряной оспы
При типичном течении вирус Varicella Zoster попадает в детский организм через слизистые оболочки, после чего проникает в кровь. Она разносит возбудителя по телу, в результате чего вирус оседает в поверхностном слое кожи, вызывая появление сыпи. Размножение вируса в детском организме и аллергический ответ на него вызывают у ребенка лихорадку и другие симптомы интоксикации.
В зависимости от течения типичную ветрянку делят на легкую, средней тяжести и тяжелую. Ветрянка в легкой форме может не влиять на общее состояние ребенка. При ней высыпаний мало, а температура тела может остаться нормальной. Тяжелая форма проявляется массивными высыпаниями, лихорадкой, выраженным зудом, другими симптомами интоксикации.
Она чаще встречается у взрослых.
Отдельно выделяется атипичная ветрянка у детей, при которой все симптомы очень сильно выражены. При такой ветряной оспе у ребенка на теле могут образовываться крупные пузыри с гноем, и тогда у ребенка диагностируется буллезная форма. Если высыпания содержат кровь, это признак геморрагической ветрянки, а гнойно-кровянистое содержимое везикул указывает на гангренозно-некротическую форму. К атипичным вариантам относится и рудиментарная форма ветрянки, течение которой бессимптомное.
Симптомы ветрянки
Основное проявление ветрянки – это характерная сыпь. Ее главным признаком, позволяющим отличить высыпания от других инфекций, называют полиморфизм. Этим термином обозначают разнообразие элементов сыпи на коже ребенка в одно время (рядом с заживающими высыпаниями, покрытыми корочкой, появляются «свежие»).
Другие признаки ветряной оспы у ребенка:
- Повышенная температура тела.
- Болезненность мышц.
- Слабость.
- Головные боли.
- Нарушение сна.
- Першение в горле.
- Беспокойное поведение.
- Сниженный аппетит.
Как выглядят прыщи при ветрянке
- Пятна. Их появление обусловлено местным расширением капилляров под воздействием вируса. Это небольшие розовые пятнышки от 2 до 4 мм в диаметре.
- Папулы. Они возникают через несколько часов на месте пятен вследствие серозного отека и выглядят, как немного приподнятые красноватые образования, напоминающие по виду укусы насекомого.
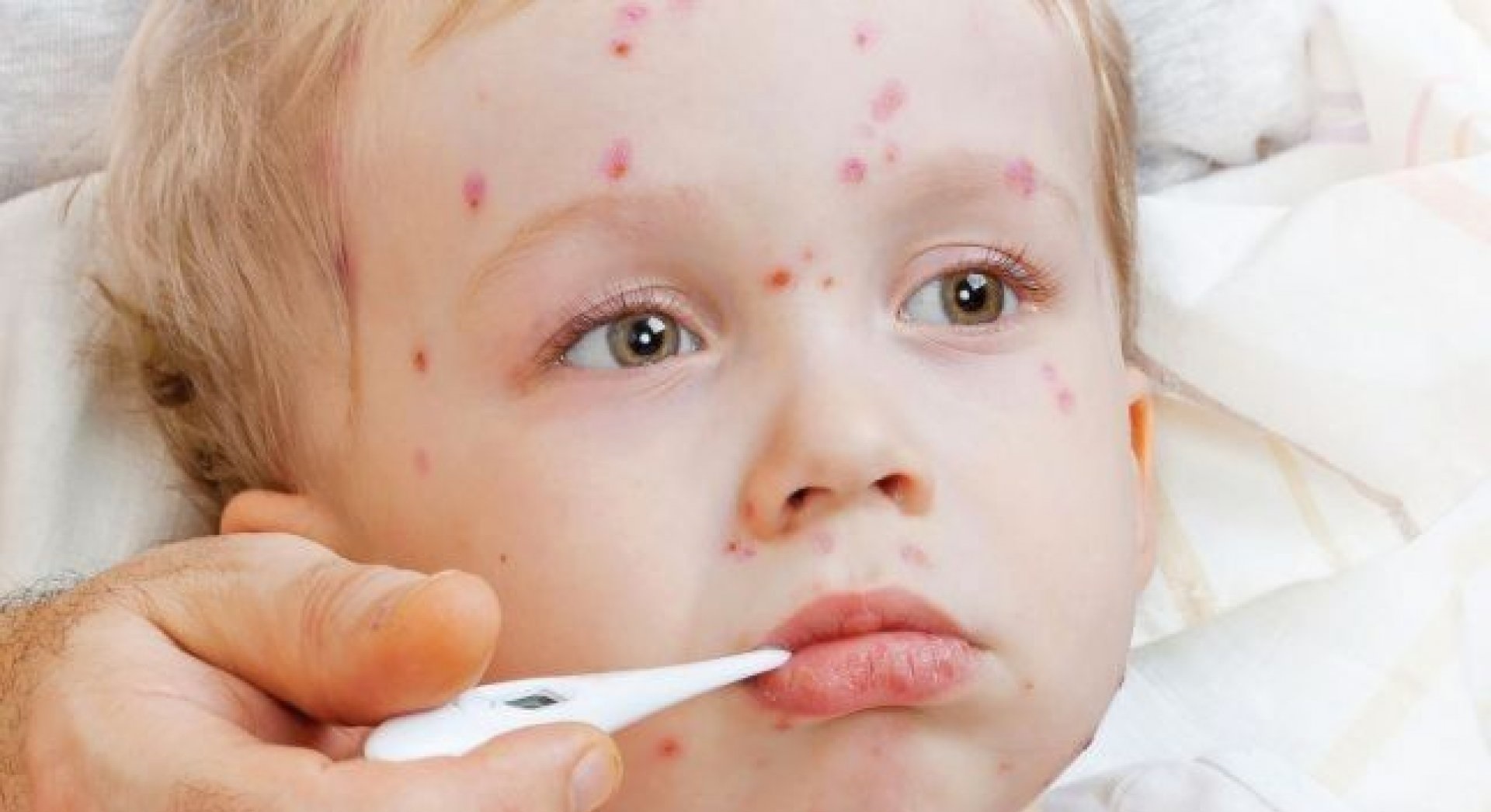
- Везикулы. Их образование на месте папул связано с отслоением эпидермиса. Такие пузырьки являются однокамерными и окруженными «ободком» красного цвета. Внутри находится прозрачная жидкость, которая вскоре мутнеет.
- Язвочки. Они образуются на месте лопнувших пузырьков и довольно быстро покрываются корками. Кожа заживает и корочки отпадают в течение двух-трех недель.
На этих фото сыпи вы можете увидеть все эти элементы:
Локализация сыпи
 В таких случаях пузырьки видны в ротовой полости и в горле, а также могут располагаться на глазном яблоке.
В таких случаях пузырьки видны в ротовой полости и в горле, а также могут располагаться на глазном яблоке.Распространенные вопросы
На какой день появляется сыпь
Как быстро распространяется сыпь по телу
Первые высыпания при ветрянке появляются, как правило, на туловище. Далее они очень быстро начинают покрывать руки и ноги ребенка, а затем возникают на голове. У некоторых детей выявляется ветрянка во рту и на других слизистых оболочках. При каждой новой волне высыпаний температура тела повышается.
Когда прекращаются высыпания
Длительность периода высыпаний при ветряной оспе составляет 2-9 дней в зависимости от течения инфекции. У большинства детей новые пятна перестают появляться на пятый-восьмой день заболевания, после чего начинается период выздоровления.
Остаются ли следы при ветрянке
Если болячки не расчесывать, они не будут оставлять следов, так как везикулы при ветрянке не поражают зону роста кожи. А вот при расчесывании и занесении бактериальной инфекции следы бывают. Такие ямки или шрамы после ветрянки остаются до конца жизни.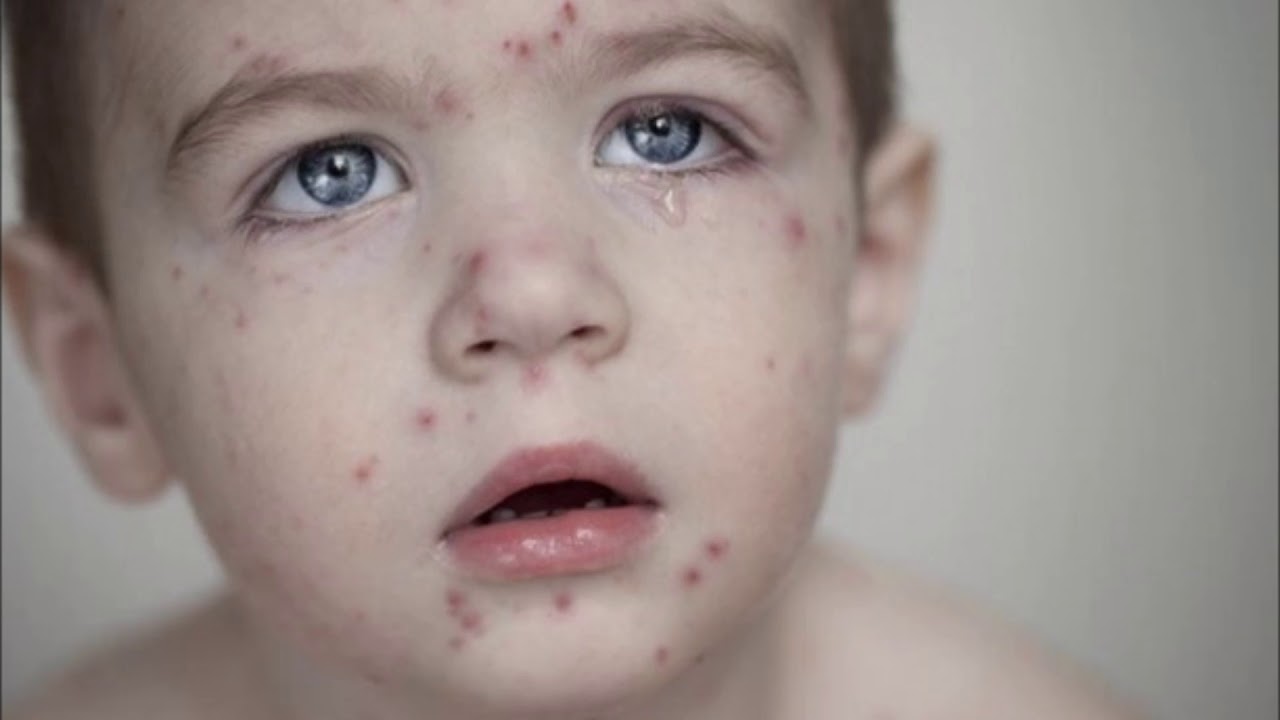
При каких болезнях высыпания похожи на те, что при ветрянке
При диагностике ветряной оспы ее сыпь нужно отличать от укусов насекомых, везикулезного риккетсиоза и герпетической сыпи. Схожие высыпания также наблюдаются при стрептодермии, атопическом дерматите и атипичной коревой инфекции.
Может ли быть без высыпаний
Сыпь появляется у большинства детей, заболевших ветрянкой. При легкой форме они могут быть представлены несколькими пузырьками, которые быстро заживают. Ветряная оспа без сыпи встречается крайне редко.
Что будет если не лечить ветряную оспу
Специфического лечения ветрянки нет, поэтому вся терапия при такой инфекции направлена на устранение или облегчение симптомов. Ребенку во время лихорадки показан постельный режим и дают жаропонижающие средства, а при выраженном зуде назначают антигистаминные препараты. Если не применять такое лечение, общее состояние ребенка будет хуже и есть высокая вероятность расчесывания сыпи.
Местно сыпь обрабатывают дезинфицирующими растворами. Если этого не делать, вырастает риск бактериального заражения элементов сыпи (появления пустул). Однако даже без обработки везикулы покрываются корочкой и потом бесследно заживают.
О том, чем лечить сыпь у ребенка, смотрите в передаче доктора Комаровского.
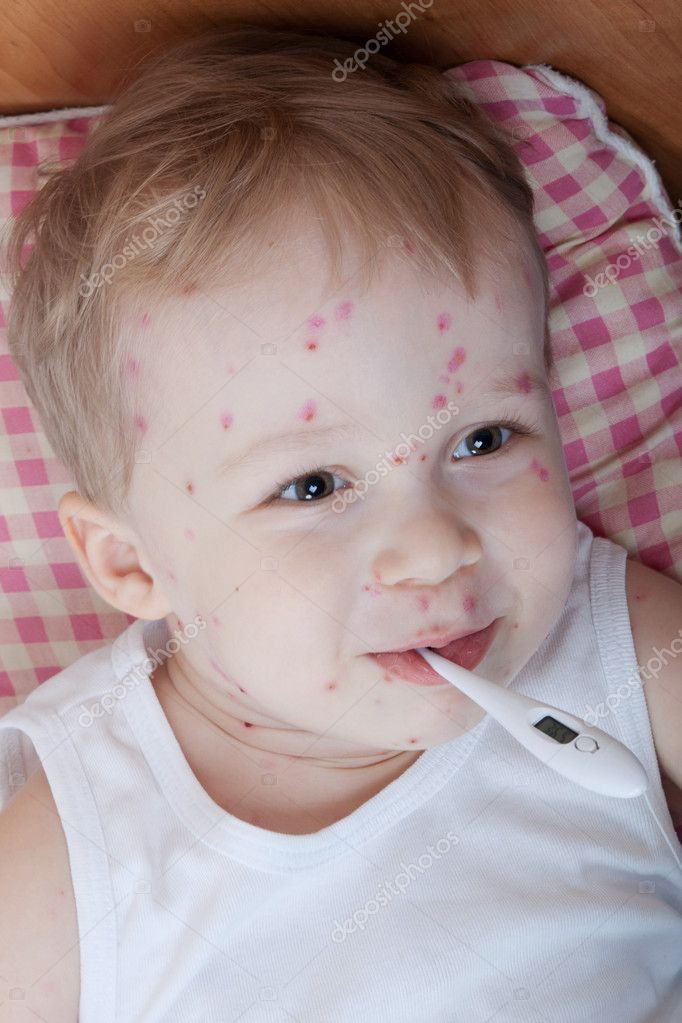
Ветрянка в легкой форме у детей: симптомы и лечение
Ветряная оспа – заболевание которое, согласно точке зрения ряда практикующих врачей, считается весьма серьезной вирусной патологией. Что касается случаев, когда развивается ветрянка в легкой форме, то это, как правило, свойственно только маленьким детям. В ситуации же со взрослыми пациентами нечто подобное считается исключением.
Что касается случаев, когда развивается ветрянка в легкой форме, то это, как правило, свойственно только маленьким детям. В ситуации же со взрослыми пациентами нечто подобное считается исключением.
Когда заболевание протекает в облегченном варианте, какая наблюдаемая клиническая картина и что необходимо использовать в борьбе с детским недугом.
Классификация форм ветряной оспы
Прежде чем речь пойдет о клинической картине, проявляемой при неотягощенном характере течения инфекции, будет полезно еще раз вспомнить о том, какие типы обозначенного заболевания существуют в принципе. Будет ли иметь место легкая форма ветрянки или ее отягощенное течение, зависит от таких показателей, как возраст пациента и состояние его иммунной системы. Как раз эти составляющие, по сути, и определяют дальнейшее развитие заболевания.
Итак, выделяют три базовых варианта протекания обозначенного патологического процесса, для каждого из которых свойственна определенная симптоматика:
- ветрянка в легкой форме, как отмечалось выше, выявляется зачастую именно у маленьких пациентов;
- средняя степень тяжести, которую специалисты могут диагностировать как у малышей, так и у инфицированных больных старшего возраста.
 Она характеризуется средним уровнем отравления организма токсичными веществами. При этом на кожных покровах больных можно увидеть чрезмерные высыпания, и тут пациентов очень мучает зуд;
Она характеризуется средним уровнем отравления организма токсичными веществами. При этом на кожных покровах больных можно увидеть чрезмерные высыпания, и тут пациентов очень мучает зуд; - да, известно, что у детей диагностируют недуг в легкой форме, но бывает ли тяжелый характер развития ветрянки у детей? Подобное необходимо считать скорее исключением, по причине того, что осложненное течение патологии более свойственно взрослым людям. В этой ситуации сыпь может дать о себе знать не только на теле, но и в ротовой полости, горле, на слизистых половых органов и на глазах.
Наблюдаемая клиническая картина
Для того чтобы понять, как выглядит ветрянка в легкой форме, следует рассмотреть ее основные проявления.
Эти знания необходимы, с той точки зрения, чтобы родители заразившегося чада могли как можно раньше предпринять соответствующие меры и не допустить дальнейшего развития недуга. Наличие такого опыта и знаний позволит мамам и папам чувствовать себя более уверенно при подобных ситуациях.
Следует сразу сказать, что признаки патологии при данном характере начинают проявляться не моментально, т.е. наблюдается скрытая форма ветрянки. Инкубационный этап продолжается до 21 дня. Специфику такого состояния необходимо рассматривать в том, что и при отсутствии соответствующей симптоматики пациент является источником заражения для находящихся рядом людей. Обусловлено это тем, что даже на начальном этапе развития заболевание представляет опасность.
При легкой форме ветрянки у детей образуются красные пятна на теле, а позже и пузырьковыми высыпаниями с белесым содержимым, но их значительно меньше, чем при типичном течении вируса. Пораженные части тела пациента зудят, и в случае расчесывания могут остаться раны, куда способна попасть другая инфекция, что спровоцирует осложнения, а после заживления останутся рубцы.
Скрытая форма ветрянки характеризуется нормальной температурой тела или невысоким повышением ее значения, небольшим состоянием вялости и сонливости. Наблюдаемая клиника изменяема в зависимости от вида и этапа течения заболевания. Всегда необходимо помнить о том, что недуг может протекать в латентной форме. И поздно принятые меры могут стать причиной массы проблем.
Наблюдаемая клиника изменяема в зависимости от вида и этапа течения заболевания. Всегда необходимо помнить о том, что недуг может протекать в латентной форме. И поздно принятые меры могут стать причиной массы проблем.
Как показывает практика, признаки легкой формы ветрянки у детей, схожи с простудным заболеванием, и самостоятельно сходят на нет уже на 3-5 сутки после начала развития патологического процесса. Важно, чтобы родители позаботились о том, чтобы их ребенок было максимально ограничено от контакта с другими людьми во избежание случаев заражения среди окружающих.
Ветрянка в легкой форме у детей симптомыимеет следующие:
- менее плотно локализующиеся высыпания;
- полное отсутствие либо незначительное повышение температуры тела;
- сохранение привычной активности и бодрости малыша;
- отсутствие вероятности формирования осложнений.
Порой происходит так, что при развитии ветряной оспы дети мучаются от кашля. Иногда это можно принимать за защитные свойства детского организма. В некоторых же случаях причина кашля кроется в появлении высыпаний в горле либо развитие пневмонии. При подобном развитии событий необходима срочная помощь врача.
В некоторых же случаях причина кашля кроется в появлении высыпаний в горле либо развитие пневмонии. При подобном развитии событий необходима срочная помощь врача.
Теперь, когда известны симптомы легкой формы ветрянки у детей, родителям необходимо понять, как действовать в сложившихся обстоятельствах. Ведь иногда случается так, что мамы и папы начинают впадать в панику из-за отсутствия необходимых знаний и понапрасну мучить маленького пациента.
Терапия легкой формы ветряной оспы
При ветрянке в легкой форме нет каких-либо специальных терапевтических мероприятий. В данном случае для малыша обязателен лишь более тщательный уход в целях недопущения осложнения течения недуга. И тут огромную роль играет отношение родителей к состоянию ребенка.
Рацион
Специалисты рекомендуют придерживаться режима диетического питания при вялотекущей ветрянке у детей. В данной ситуации необходимо лишь исключение соленых, острых, кислых и копченых блюд, а также любых сладких изделий и газированных напитков. Так как такой рацион является неким провоцирующим фактором, способным лишь усугубить состояние больного. В этом случае добиться исцеления будет гораздо сложнее и потребует больших усилий.
Так как такой рацион является неким провоцирующим фактором, способным лишь усугубить состояние больного. В этом случае добиться исцеления будет гораздо сложнее и потребует больших усилий.
При скрытой ветрянке не исключена вероятность образования папул на слизистой ротовой полости. В этой ситуации специалисты рекомендуют давать ребенку как можно больше питьевой воды без газа и кормить его полужидкой пищей. Обусловлено это тем, что потребление газировки и твердой пищи может повредить и без того пораженную ротовую полость. При таком развитии событий добиться быстрого излечения и оздоровления удастся вряд ли.
Личная гигиена больного
При легком течении ветрянки у детей маленьким пациентам необходима пижама, изготовленная из тканей натурального происхождения. Наиболее актуальным вариантом считаются хлопчатобумажные ткани, которые пропускают воздух. Так как выделяемый пот очень сильно раздражает кожные покровы, в результате чего малыш начинает расчесывать сыпь, что грозит еще и присоединением бактериального инфекционного процесса. Купание малыша допускается только в душе, без применения мочалки и после образования твердой коркой на папулах.
Купание малыша допускается только в душе, без применения мочалки и после образования твердой коркой на папулах.
Медикаментозная терапия
Появляющиеся пузырьки следует помазать раствором зеленки или Фукорцином, который наделен антисептическим эффектом. При вялотекущей ветрянке у детей употребление противовирусных и жаропонижающих препаратов зачастую не выписывается педиатрами. При данном течение заболевания организм самостоятельно справиться с признаками вируса и выработает стойкий иммунитет.
На вопрос о том, как проходит ветрянка в легкой форме, можно утверждать, что малыш продолжает вести практический обычный образ жизни, но при этом является источником заражения для окружающих на протяжении еще 5 суток после того, как с тела исчезнет последняя сыпь.
Таким образом, при правильном уходе за детьми при проявлении ветряной оспы, речь о которой шла сегодня, малыши весьма легко переносят весь патологический процесс. Главная задача родителей не допустить дальнейшего развития и усугубления состояния маленького пациента.
почему дети попадают в психбольницы
Грипп, коклюш, ветрянка и пневмония – эти детские диагнозы не очень пугают родителей. Все знают, что делать в таких случаях. Но, когда замечают за своим ребенком «странности» не физиологического характера, впадают в ступор. Меж тем психические патологии у младшего возраста – не редкость. Как вовремя отличить настоящих монстров в голове от невинной детской игры, зачем некоторые подростки сами просятся в стационар, а некоторые зовут на помощь Микки-Мауса? Чтобы выяснить это, наш корреспондент отправился в Центральную клиническую психиатрическую больницу Подмосковья, где уже 50 лет разбирают особые случаи.
ПСИХОУЗЕЛ
Детское отделение филиала Московской областной психиатрической больницы находится в деревне Медное-Власово городского округа Лосино-Петровский, рядом со старинной усадьбой, на опушке леса с корабельными соснами. Здесь лечат детей с 3 до 18 лет со всего Подмосковья. Больница практически не отличается от рядовых медицинских учреждений для юных пациентов: игровые комнаты, классы для занятий по школьной программе, спортзал с тренажерами. Только санузлы необычные: в них не запираются двери и нет шторок в ванных. Требования безопасности. По коридорам с криками и смехом носятся малыши. Самые обычные на первый взгляд: непослушные, раскрасневшиеся.
Только санузлы необычные: в них не запираются двери и нет шторок в ванных. Требования безопасности. По коридорам с криками и смехом носятся малыши. Самые обычные на первый взгляд: непослушные, раскрасневшиеся.
– Значит, хорошо лечатся! – с улыбкой замечает заведующая 1-м отделением Анастасия Одинокова. – Зайдемте сюда.
ДУХ МИККИ-МАУСА
Грядет тихий час, но обитатели одной из палат, куда мы заходим, никак не угомонятся. При нашем появлении мальчик, что-то увлеченно рассказывавший соседям по комнате, мгновенно юркнул под одеяло и стал подглядывать за гостями. Это Олег (имена здесь и далее изменены. – Прим. ред.), ему 8 лет . Про него говорят – звезда отделения. Научил всех ребят вызывать духов.
– Это очень просто! – польщенный вниманием, мальчик раскрепощается. – На листе бумаги надо нарисовать любой персонаж, хоть Микки-Мауса, а внизу слова «да» и «нет». Задавать вопросы и карандашом на нитке водить. В какую сторону карандаш склонится, такой и ответ.
Аналог спиритической доски Олег сделал сам. Врачи говорят, что к разговорам с привидениями мальчик относится очень серьезно.
– Он погружен в свой собственный мир. Склонен к смакованию ужасов, – поясняет Одинокова. – При этом боится темноты и призраков, которых вызывает.
У Олега шизотипическое расстройство. Это еще не шизофрения и может никогда ею не стать, но специфические черты недуга заметны: аномалии мышления, неадекватные эмоции, параноидальные идеи. Иногда этот тип расстройства так и называют – «вялотекущая шизофрения». До полноценной не хватает симптомов.
Под присмотром специалистов мальчик в безопасности, но как его особенности проявятся со временем, не может предсказать никто.
НЕ ТРОГАТЬ
В отличие от Олега его ровесник Иван – неразговорчивый ребенок. У мальчика органическое повреждение мозга и практически отсутствует речь. В больницу на осмотр Ваня регулярно ложится на протяжении последних трех лет. Именно тогда у ребенка впервые заметили трудности с общением и. .. сексуальную расторможенность.
.. сексуальную расторможенность.
– Не удивляйтесь. Такой диагноз может проявиться и в три года. Это один из сигналов о «неполадках» по психиатрической части, – поясняет Одинокова.
Ваня – опекунский ребенок. Несколько лет назад его изъяли из кровной, неблагополучной семьи, где он и насобирал себе психиатрических расстройств. Сейчас мальчик получает необходимые препараты и постепенно осознает, что трогать свои половые органы на людях – неправильно. Постепенно, как уверяют специалисты, Ваня научится вести себя в обществе.
ПЕДАГОГ ВИДИТ ПЕРВЫЙ
Попадают сюда и просто трудные подростки. Например, Паша. В свои неполные 14 мальчик неоднократно напивался, убегал из дома, привлекался за воровство и драки с одноклассниками. Сюда его направили по рекомендации из школы. Прогноз благоприятный. На днях Пашу выпишут, и у него есть высокий шанс не возвращаться сюда больше никогда.
– А к нам в основном и поступают дети именно с рекомендациями из школы, – поясняет заведующая 3-м отделением Елена Большакова.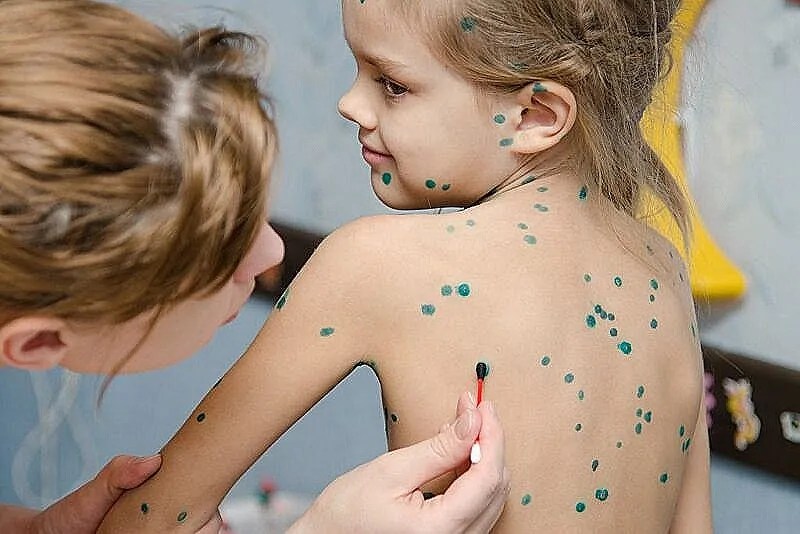 – Потому что родители до последнего «не замечают» странности в поведении ребенка, которые бросаются в глаза педагогам. Бывает, подростки обращаются за помощью сами.
– Потому что родители до последнего «не замечают» странности в поведении ребенка, которые бросаются в глаза педагогам. Бывает, подростки обращаются за помощью сами.
Становится психиатрическая больница пристанищем и для тех, кто уже успел потерять себя в этой жизни. Последним из таких в учреждение поступил 16-летний Сергей. Мальчик воспитывается матерью-одиночкой, которая работает сутками и не имеет ни сил, ни времени поговорить с сыном.
– У мальчика развилась депрессия, – говорит Большакова. – Он не знает, зачем ему жить, не видит себя в будущем.
Теперь вкус к жизни ему постараются вернуть психологи.
СЛЫШУ ЧУЖИЕ МЫСЛИ И ГОЛОСА
Половина пациентов 3-го отделения имеют диагноз «шизофрения». Специалисты не скрывают, это самая жуткая болезнь в психиатрии. И чем раньше она проявится, тем печальнее прогноз. К сожалению, дебют в раннем школьном возрасте сейчас не редкость.
– Никогда не забуду девятилетнего мальчика, который три года скрывал от всех, что у него в голове живет монстр, который говорит ему, что делать, – рассказывает Большакова. – Мама ему не верила. Тогда ребенок сам обратился за помощью.
– Мама ему не верила. Тогда ребенок сам обратился за помощью.
История еще одного пациента отделения, Ильи, напоминает голливудский сценарий. В 13 лет мальчик понял, что «слышит» мысли других людей. Подростку понравилось новое состояние, он почувствовал себя властелином мира.
– Но вместе с новыми способностями Илья потерял возможность чувствовать свои эмоции, – рассказывает Большакова. – И это его напугало.
Мальчик осознал, что эмоциональную встряску ему приносит только боль. Подросток начал практиковать со своей подругой садомазохизм. Это не мешало ему оставаться отличником в школе, поэтому со стороны изменений никто не заметил. Илья обратился к психиатру сам. Большакова вспоминает, что выписали его в очень хорошем состоянии.
«ДВОЙКА» – ПОКАЗАТЕЛЬ
Как же родителям распознать тревожные симптомы психических заболеваний у ребенка, особенно если дети скрывают их? Ответ специалистов прост – больше уделять внимания.
– При дебюте заболевания ребенок может меняться, становиться совершенно другой личностью, замкнуться в себе, – поясняет заместитель главного врача по медицинской части «ЦКПБ» Михаил Щербаков. – Но чаще всего это могут быть элементы игры для привлечения внимания, поэтому важно постоянно коммуницировать. Следить за поведением, при случае посоветоваться со специалистом.
– Но чаще всего это могут быть элементы игры для привлечения внимания, поэтому важно постоянно коммуницировать. Следить за поведением, при случае посоветоваться со специалистом.
По словам врача, первыми психические отклонения у детей действительно замечают именно педагоги, и это показатель неправильного отношения родителей к своим чадам.
– Родителям же все время некогда, они постоянно заняты или работой, или домашними делами, – поясняет Щербаков. – А потом смотрят дневник и начинают ругать за плохие отметки. А ведь прорехи в учебе могут быть свидетельством скрытой депрессии или другой душевной патологии.
Еще одна из типичных ошибок практически всех родителей – отрицание недуга, даже при его явном проявлении.
– Бывает, что родители не просто не замечают у ребенка тревожные симптомы, – говорит Щербаков. – А активно сопротивляются лечению. Был у нас девятилетний мальчик, страдающий анорексией. После каждого приема пищи вызывал у себя рвоту. Его родители были против обследования.
Не хотели, чтобы мальчик попал в руки «страшных» психиатров. Главная причина: «мы ребенка в дурку сдадим, а вы его овощем сделаете». В случаях, когда родители отказываются от обследования и лечения, медики привлекают сотрудников опеки, которые оперативно изымают ребенка и отправляют его в медицинское учреждение. Иногда только такими жесткими мерами можно спасти жизнь детей.
Работа детской психиатрической службы Московской области по диагностике, лечению и профилактике психических и поведенческих расстройств у детей проводится планомерно и целенаправленно в течение многих лет, – рассказал главный внештатный детский специалист-психиатр Министерства здравоохранения Московской области Сергей Поздняков. – Ее основными принципами на сегодняшний день остаются гуманность, законность, соблюдение прав ребенка, гарантии доступности медицинской помощи и оказание ее в наиболее щадящих условиях, обследование и лечение пациентов в соответствии с самым современным уровнем научных и практических знаний. Налажено активное взаимодействие с системой образования, социальными службами и органами опеки, комиссией по делам несовершеннолетних и защите их прав.
Налажено активное взаимодействие с системой образования, социальными службами и органами опеки, комиссией по делам несовершеннолетних и защите их прав.
При каких симптомах следует немедленно показать ребенка врачу:
1. Необоснованные страхи и тревога
2. Нервный тик и повторяющиеся действия
3. Беспричинно меняющееся настроение
4. Агрессивность или аутоагрессия
5. Замедленные или необычные телодвижения
6. Галлюцинации
7. Бессвязная, нелогичная речь
8. Нарушения сна
9. Навязчивый интерес к сексуальной сфере
10. Долговременный отказ от еды или странности в пищевых предпочтениях
Болезни похожие на ветрянку: какие заболевания у детей могут напоминать оспу, как распознать причину по сыпи? Прыщи но не ветрянка — какая болезнь?
Болезни похожие на ветрянку, вызывающие сыпь на коже ребенка, всегда являются поводом для беспокойства родителей. Это может быть как ветряная оспа, так и другая инфекция, аллергическая реакция или просто ожог. Как отличить одну сыпь от другой, оказать помощь, в каких случаях необходимо немедленно обращаться к врачу, можно узнать из этой статьи.
Это может быть как ветряная оспа, так и другая инфекция, аллергическая реакция или просто ожог. Как отличить одну сыпь от другой, оказать помощь, в каких случаях необходимо немедленно обращаться к врачу, можно узнать из этой статьи.
Какие заболевания у детей имеют сходство?
Ветрянка – одно из наиболее распространенных детских инфекционных заболеваний, которым чаще всего болеют дети от 3 до 7 лет.
Заразиться можно при контакте с больным человеком, независимо от сезона. Носитель вируса становится опасным для окружающих за 2 суток до образования высыпаний и продолжает оставаться заразным в течение 5 дней после появления последних элементов сыпи.
Инкубационный период при данной детской инфекции составляет от 10 до 21 суток.
Классическая ветряная оспа, как правило, не вызывает никаких затруднений в диагностике:
- Начинается болезнь с недомогания – слабости, сонливости, снижения аппетита, повышения температуры тела до 37-38 градусов.
 У некоторых детей могут наблюдаться симптомы ОРВИ.
У некоторых детей могут наблюдаться симптомы ОРВИ. - На вторые сутки на коже лица, волосистой части головы, тела и конечностей появляются небольшие красноватые пятнышки. Они быстро превращаются в одиночные пузырьки, наполненные прозрачной желтоватой жидкостью.
- Спустя несколько дней пузырьки лопаются, подсыхают и покрываются корочками, которые отпадают самостоятельно, оставляя после себя участки пигментации.
Отличительной особенностью типичной ветрянки является появление сыпи на волосистой части головы и слизистых оболочках (во рту, на веках), а также сильный зуд.
Однако если ветряная оспа протекает в пустулезной или рудиментарной форме, ее легко можно перепутать с другими заболеваниями. Трудности могут возникнуть при диагностике болезни в первые сутки, когда сыпь, предшествующая ветрянке, может привести к неверной диагностике.
Перечень болезней, схожих с ветряной оспой, включает в себя:
- Простой герпес.
- Энтеровирусную лихорадку (Коксаки).
- Корь, краснуху, скарлатину.
- Стрептодермию.
- Аллергические реакции, в том числе и на укусы насекомых.
Первые признаки заболевания до появления специфической сыпи напоминают клиническую картину других вирусных инфекций. Головная боль, слабость, сонливость, снижение аппетита и лихорадка возникают практически при всех заболеваниях, начиная от простуды и заканчивая редкими инфекциями.
Корь
До недавнего времени, благодаря массовой вакцинации, корь считалась редким заболеванием у детей. В последние годы из-за перебоев с поступлением вакцинных препаратов и популярностью антипрививочного движения, заболеваемость вновь возросла. Прививка против кори не гарантирует пожизненного иммунитета, поэтому болеть данным заболеванием могут взрослые и пожилые люди.
Корь схожа с начальной стадией ветряной оспы, а также с ее рудиментарной формой. Начинается патология с повышения температуры, боли и першения в горле, кашля, конъюнктивита. Симптомы ОРВИ сопровождаются появлением специфической сыпи на слизистой щек – пятен Филатова-Коплика.
На 3-5 сутки на коже лица и шеи появляется красная пятнистая сыпь, на следующий день высыпания переходят на туловище, еще через сутки – на конечности.
При появлении сыпи снижается лихорадка, улучшается самочувствие больного.
Главные отличия ветрянки от кори:
- Коревая сыпь возникает не одновременно с температурой, а на 3-5 день заболевания.
- Пятна крупные, ярко-красные, часто сливаются между собой.
- Для коревой сыпи не характерны пузырьки.
- При кори высыпания появляются поэтапно.
Кроме того, сыпь при кори не поражает волосистую часть головы и слизистые, а исчезновение высыпаний сопровождается пигментацией и шелушением.
Краснуха
Рудиментарная ветрянка и краснуха очень схожи между собой морфологическими элементами сыпи. Оба эти заболевания сопровождаются появлением розово-красных пятен на коже больного.
Также как и ветряная оспа, краснуха вызывается вирусом. Инкубационный период при наличии последней составляет 11-24 дня.
Человек является заразным, начиная с 7 дня от начала заболевания до 4 суток после полного исчезновения сыпи.
Основные проявления краснухи – повышение температуры, появление мелкой пятнистой розовой сыпи, увеличение задних шейных лимфоузлов.
В отличие от ветрянки при краснухе:
- Сыпь возникает в первые сутки заболевания. Это происходит одновременно с повышением температуры.
- Пятнистые розовые пятна появляются по всему телу, концентрируются на лице, ягодицах, разгибательных поверхностях рук и ног.
- Для краснухи не характерны прыщи, корочки, пигментация.
По сравнению с ветряной оспой сыпь при краснухе меньше, а также не сопровождается зудом кожи.
Особенно опасна патология для беременных женщин, поскольку может вызвать пороки развития у плода. Именно поэтому врачи рекомендуют проверить титр антител к краснухе и при необходимости повторно ввести вакцину девушкам и женщинам, планирующим беременность.
Энтеровирусная лихорадка
Ветряная оспа оставляет после себя пожизненный иммунитет, поэтому в большинстве случаев болеют ею один раз в жизни. Однако многие люди уверены, что переболели ветрянкой дважды. Это может быть связано с тем, что несколько десятилетий назад за нее принимали энтеровирусную лихорадку, вызываемую известным в настоящее время вирусом Коксаки.
Однако многие люди уверены, что переболели ветрянкой дважды. Это может быть связано с тем, что несколько десятилетий назад за нее принимали энтеровирусную лихорадку, вызываемую известным в настоящее время вирусом Коксаки.
Источником инфекции является больной человек, который опасен для окружающих в течение 7-10 суток от начала болезни. Пик заболеваемости регистрируется в конце лета –начале осени.
При инфицировании вирусом Коксаки заболевание начинается с симптомов ОРВИ, повышения температуры, затем на коже появляются зудящие пятна и пузырьковая сыпь, такая же, как и при ветряной оспе.
Отличие энтеровирусной инфекции от ветрянки:
- Пик заболеваемости Коксаки приходится на жаркое время года – август, начало сентября, в то время как ветряная оспа может регистрироваться круглый год.
- Сыпь при энтеровирусной лихорадке чаще всего локализуется на сгибательных поверхностях стоп и ладоней, а также во рту – на языке, небе, деснах.
- После высыпаний кожа шелушится и слазит как при солнечном ожоге.
В связи с характерной локализацией сыпи заболевание носит второе знание «рука-нога-рот». Высыпания при энтеровирусной лихорадке на остальных поверхностях тела встречаются редко, что обычно ассоциируется с тяжелым течением заболевания.
Для инфекции Коксаки, в отличие от ветряной оспы, характерен стоматит – обильные пузырьковые высыпания на слизистой оболочке рта.
Крапивница
Зудящая пузырьковая сыпь, но не ветрянка, может говорить об аллергической реакции – крапивнице. Это состояние, возникающее при индивидуальной непереносимости определенного продукта питания или косметического средства. На коже тела и конечностей вначале возникают красноватые пятна, затем волдыри неправильной формы, возвышающиеся над ее поверхностью.
Отличия крапивницы от ветряной оспы:
- Крапивница – не заразное заболевание, не передается от одного человека к другому.
- Аллергическая реакция может возникать в ответ на пищевые аллергены, косметику, пыльцу растений, воздействие физических факторов (холод, тепло, солнечное излучение).

- Иногда волдыри появляются в ответ на развитие микробных инфекций или прием медикаментов, используемых для их лечения.
- При крапивнице не бывает симптомов ОРВИ и редко повышается температуры тела, однако, при осмотре может отмечаться локальное повышение температуры кожи над волдырями.
Остро развившаяся крапивница требует обязательной врачебной консультации, т.к. сильная аллергия может привести к серьезным осложнениям, таким как отек Квинке или анафилактический шок. Хроническая, вялотекущая крапивница также требует осмотра специалиста для выявления триггера болезни и подбора лечения.
Розеола (шестая болезнь)
В настоящее время помимо классических детских инфекций (ветряная оспа, корь, краснуха, скарлатина) выделяют внезапную экзантему или шестую болезнь.
Также как и ветряная оспа, она вызывается вирусом из рода герпесов, который передается от больного человека к здоровому. Чаще всего это происходит воздушно-капельным путем при разговоре, кашле, чихании.
Отличие ветрянки от розеолы:
- Шестая болезнь начинается с общего недомогания и повышения температуры тела. В отличие от ветряной оспы сыпь возникает не во время лихорадки, а после ее снижения, т.е. на 3-5 день болезни.
- Высыпания мелко- и среднепятнистые, розового цвета, не зудят и не образуют пузырьков.
- Характерная локализация сыпи – туловище и конечности.
Сыпь при внезапной экзантеме проходит самостоятельно без всякого лечения спустя 5 дней после появления, не оставляя после себя шелушений, участков пигментации и депигментации. После розеолы, также как и после перенесенной ветряной оспы, формируется стойкий пожизненный иммунитет.
Стрептодермия
Помимо детских инфекций и аллергии, симптомы ветряной оспы схожи с признаками некоторых бактериальных инфекций. В связи с этим при подозрении на пустулезную ветрянку обязательно следует проводить дифференциальную диагностику со стрептодермией.
Основными различиями между стрептококковым импетиго и ветряной оспой являются:
- Пузырьки при импетиго «вялые», в отличие от плотных, напряженных везикул при ветрянке.

- При стрептодермии на коже быстро появляются гнойнички.
- Лопнувшие пузырьки оставляют после себя эрозии и язвочки.
- При заживлении элементов сыпи формируются характерные корочки желтоватого цвета.
Для стрептодермии не характерно повышение температуры тела и общее недомогание. Сыпь обычно поражает туловище и конечности. Несмотря на то что стрептококковое импетиго относится к заразным заболеваниям, оно характеризуется меньшей контагиозностью, чем ветрянка.
Диссеминированный герпес
Классическую ветряную оспу могут напоминать такие заболевания, как диссеминированный герпес и опоясывающий лишай.
Диссеминированный герпес вызывается вирусом из одноименной группы 1 типа. Обычно данный микроорганизм провоцирует локальное появление пузырьковой сыпи на слизистой губ и вокруг них, что в народе называется «простуда на губах».
Однако, при значительном снижении иммунитета, например, при лечении иммуносупрессорами, при ВИЧ/СПИДе, на фоне прохождения высокодозной химиотерапии, инфекция может распространяться по всему организму и приводить к появлению на всем телу зудящей, пузырьковой сыпи.
Опоясывающий лишай
Опоясывающий лишай вызывается тем же вирусом, что и ветряная оспа. Чаще всего он развивается:
- После перенесенных тяжелых заболеваний.
- У пожилых и ослабленных людей.
- На фоне проведения лучевой и химиотерапии по поводу онкологических процессов.
- Во время приема высоких доз кортикостероидов и иммуносупрессивных лекарств.
Характерной особенностью опоясывающего лишая, в отличие от ветрянки, является сгущение пузырьковых высыпаний по ходу нервных стволов – на лице в проекции лицевого нерва, в межреберных промежутках, вдоль седалищного нерва.
При появлении на коже лица, тела и конечностей пузырьковых высыпаний, следует обратиться к врачу для установления правильного диагноза и подбора лечения.
Как проводится дифференциальная диагностика?
Ветряную оспу при ее типичном течении следует дифференцировать с диссеминированной формой герпеса, опоясывающим лишаем, энтеровирусной инфекцией и внезапной экзантемой. В официальных руководствах можно встретить пункт о том, что ветрянку следует отличать от натуральной оспы, однако, в настоящее время, случаи этой опасной инфекции являются казуистикой.
В официальных руководствах можно встретить пункт о том, что ветрянку следует отличать от натуральной оспы, однако, в настоящее время, случаи этой опасной инфекции являются казуистикой.
Дифференциальная диагностика проводится на основании:
- Эпидемиологического анамнеза. Врач изучает данные прививочной карты, уточняет был ли возможный контакт с инфекционными больными или с аллергеном (пищевым, пыльцевым, моющие средства), прогулка по улице без использования реппелентов.
- Визуального осмотра. Изучается локализация и характер сыпи на коже, поражение слизистых оболочек, ногтей, лимфатических узлов.
Стертую форму ветрянки следует различать с корью, краснухой, бактериальным импетиго, аллергической реакцией и даже укусами насекомых. Окончательный диагноз ставится на основании:
- Данных анамнеза.
- Определения, как давно заболел ребенок и как развивалось заболевание.
- На какие сутки появилась сыпь, этапность ее появления.
Особенно важно проводить дифференциальную диагностику заболевания у лиц с патологиями иммунитета, пациентов с иммуносупрессией, беременных и планирующих беременность женщин.
Для определения точного диагноза используются дополнительные методы исследования:
- Выделения вируса из жидкости пузырьков (методом ПЦР или размножения в клеточной культуре).
- Определение антигенов к вирусу герпес зостер (способом прямой иммунофлюоресценции в соскобе со дна пузырька).
- Серологические. Определение титра антител методом ИФА.
Важно помнить о том, что серологические методы диагностики не рекомендуются специалистами для определения сформированного иммунного ответа после вакцинации.
Куда обращаться?
При развитии недомогания, повышении температуры тела и появления сыпи, важно как можно скорее обратиться к специалисту. Для этого необходимо вызвать участкового педиатра или частного врача на дом, или, при тяжелом состоянии ребенка и развитии угрожающих для жизни состояний, вызвать скорую помощь.
Ни в коем случае нельзя заниматься самолечением и давать ребенку какие-либо препараты, в особенности противовирусные и антибиотики, до осмотра доктором и определения, какая болезнь присутствует.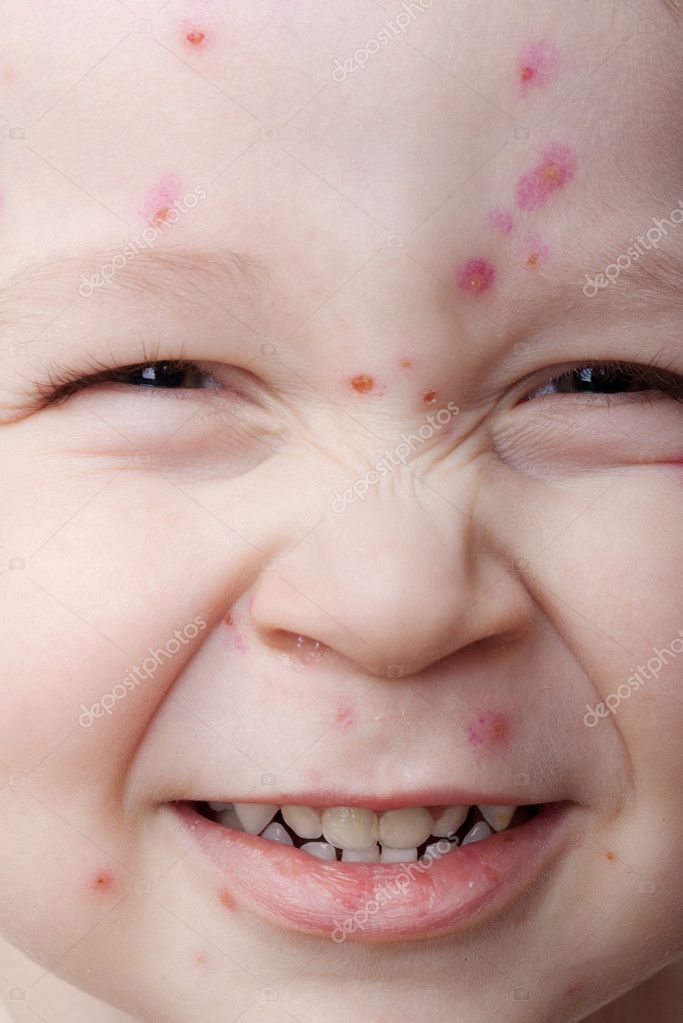 Исключение составляют Парацетамол и Ибупрофен при повышенной температуре тела.
Исключение составляют Парацетамол и Ибупрофен при повышенной температуре тела.
Чтобы упростить процесс диагностики и избежать ложных диагнозов, врачи не рекомендуют обрабатывать высыпания на коже красящими антисептиками. Несмотря на то что ветрянку привыкли лечить Фукорцином или зеленкой, делать это нельзя, поскольку окрашивание кожи зеленым или красным цветом приводит к затруднению изучения морфологических элементов и трудностям с постановкой окончательного диагноза.
Загрузка…Как отличить корь от краснухи: основные симптомы
Повышение температуры и появление пятнистых высыпаний на коже свидетельствует сразу о двух острых инфекционных заболеваниях – кори и краснухе.
Педиатр Юлия Самофал в эксклюзивном комментарии для Здоровья 24 назвала основные различия кори и краснухи.
Читайте также: Корь в Украине: симптомы опасной болезни и ее профилактика
Симптомы и течение кори
Типичный ход кори включает острое начало, повышение температуры тела (нередко выше 39,0°C), появление насморка, кашля, раздражения глаз (покраснение, светобоязнь). То есть, начало заболевания по проявлениям очень похоже на обычную простуду.
То есть, начало заболевания по проявлениям очень похоже на обычную простуду.
Врач Юлия Самофал
«Через 2-3 дня на внутренней поверхности щеки появляются беловатые мелкие пятна, которые похожи на россыпь манки, так называемые пятна Бельского Филатова-Коплика. Примерно на 3-5-й день заболевания поэтапно возникает сыпь на коже: 1-й день на лице, 2-й день на туловище, на 3-й день на руках и ногах».
Сыпь при кори яркая, обильная, пятна между собой соединяются. При этом наблюдается лихорадка в течение 7-10 дней. После исчезновения пятен, на их месте остается пигментация (потемнение кожи), которая через несколько недель самостоятельно исчезает.
Корь: симптомы
Корь опасна своими осложнениями: примерно у трети больных могут возникать бактериальные осложнения, пневмония, отит, энцефалит и другие.
Корь: симптомы и инкубационный период
Краснуха: основные симптомы
Педиатр Юлия Самофал
«Краснуха обычно тоже начинается остро, повышается температура тела (но преимущественно до 38,0°C) и почти сразу появляется одновременно по всему телу умеренная бледно-розовая пятнистая сыпь, которая не сливается между собой и исчезает через несколько дней бесследно. Одним из основных признаков краснухи является увеличение затылочных и заднешейных лимфоузлов«.
Одним из основных признаков краснухи является увеличение затылочных и заднешейных лимфоузлов«.
Среди осложнений краснухи может быть поражение суставов, нервной системы (энцефалит, невралгии). Опасна краснуха для беременных женщин. Тяжесть течения кори и краснухи зависит от возраста больного человека, наличия или отсутствия прививок против этих заболеваний, наличия сопутствующих хронических заболеваний.
Корь и краснуха: как отличить симптомы заболеваний
По словам врача, специфического лечения против вирусов кори и краснухи не существует. План лечения должен содержать препараты и меры для облегчения состояния (так называемое симптоматическое лечение).
Читайте также: Сколько времени человек представляет опасность для других, пока болеет вирусной инфекцией
Для профилактики осложнений кори ВОЗ и международные клинические руководства рекомендуют прием повышенных доз витамина А. Дозу определяет врач в зависимости от возраста ребенка.
Эпидемия кори в Украине
Юлия Самофал
«Важной составляющей в борьбе с корью и краснухой является активная и пассивная иммунопрофилактика. Согласно приказу МЗ Украины, плановая вакцинация детей против кори и краснухи проводится двумя дозами вакцины в возрасте 1 и 6 лет (на данный момент в Украине доступна 3-компонентная вакцина против кори, краснухи и эпидемического паротита – УПК).Те дети и взрослые, которые не получили двух доз прививок, но имели контакт с корью, должны в течение 72 часов после контакта получить вторую дозу вакцины».
Людям, которым противопоказано введение противокоревой вакцины в течение первых 6 дней с момента контакта, вводится специфический иммуноглобулин. После контакта с краснухой специфическая иммунопрофилактика (вакцинация) не производится.
Появление любой сыпи на коже требует неотложной консультации врача.
Подчеркиваем, что самолечение опасно для вашего здоровья. Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом. Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь и здесь.
Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом. Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь и здесь.
Больше новостей, касающихся лечения, медицины, питания, здорового образа жизни и многого другого – читайте в разделе Здоровье.
симптомы, лечение, осложнения и последствия
Что такое ветрянка, как она протекает у детей? Течение болезни в большинстве случаев типичное, но иногда проявляются необычные признаки. Поэтому нужно хорошо разобраться, какие существуют симптомы ветряной оспы у детей, и как происходит ее лечение?
Общее описание болезни
Ветряной оспой называют инфекционное заболевание, которое провоцируется герпесвирусом. В каком возрасте ветрянка проявляется? Она способна поразить практически любого человека, у которого нет иммунитета к ветряной оспе. Чаще всего болеют ветрянкой дети в возрасте от 6 месяцев до 10 лет. Новорожденные малыши защищены от этой болезни. Они получают защиту от ветряной оспы от матери в утробе и вместе с грудным молоком.
Они получают защиту от ветряной оспы от матери в утробе и вместе с грудным молоком.
В детском возрасте заболевание переносится легче и редко сопровождается различными осложнениями. Если ребенок заболел ветрянкой единожды, в его организме вырабатывается стойкий иммунитет. В дальнейшем эта инфекция ему уже не страшна. В крови ребенка вырабатываются специфические антитела, которые защищают от этого патогенного микроорганизма.
Как правило, человек болеет ветряной оспой лишь один раз в жизни. Случаи повторного заражения крайне редки.
Пути распространения
О ветрянке следует знать, что она очень легко передается от больного человека к здоровому. В основном дети и взрослые заражаются воздушно-капельным путем. Вирус передается от больного во время тесного общения, игры или просто при нахождении в одном помещении. Varicella–Zoster легко проникает в организм через слизистые глаз или верхних дыхательных путей.
Болезнетворный вирус распространяется по помещению с потоками воздуха, но неустойчив к негативным факторам внешней среды.
Опасностью заболевания считается то, что оно отличается длительным инкубационным периодом. После того как вирус передался от больного к здоровому человеку, на протяжении 1—3 недель он никак не проявляется. Заразившийся ребенок ведет активный образ жизни, посещает учебное заведение и представляет опасность для других детей.
Когда инкубационный период заканчивается, вирус активируется, что совпадает с первыми проявлениями заболевания. С этого момента ветрянка становится заразна. Она остается такой еще некоторое время, пока у болевшего появляется сыпь. Заражение возможно в течение еще пяти дней после образования на теле ребенка последней папулы.
Основные симптомы
Как протекает ветрянка у детей разного возраста? В большинстве случаев наблюдают следующие симптомы:
- При ветрянке у ребенка в первую очередь появляется недомогание, головная боль, быстрая утомляемость и другие признаки, которые характерны для начала ОРВИ.
 Эти симптомы могут быстро пройти или, наоборот, остаются на долгое время.
Эти симптомы могут быстро пройти или, наоборот, остаются на долгое время. - Повышение температуры тела. В некоторых случаях жар может держаться около 7—10 дней или беспокоить лишь несколько суток. Температура тела обычно повышается до 38—39 градусов. Бывает ли ветрянка, протекающая без жара? Иногда этот симптом отсутствует, что вполне нормально.
- Воспаление лимфоузлов при ветрянке у детей нередкое явление. Это сигнализирует о проникновении вируса в лимфатическую систему. Лимфоузлы при ветрянке обычно увеличиваются незначительно. Они хорошо пальпируются во время осмотра ребенка. Также совершенно нормально, когда лимфатические узлы не воспаляются.
- Сыпь при ветрянке появляется спустя 1—2 дня после недомогания. Чаще всего она начинает возникать на голове. На протяжении последующих нескольких суток свежие папулы формируются по всему телу. Как выглядит сыпь на коже у ребенка? Сначала можно обнаружить красноватое пятнышко, после чего оно преобразуется в пузырек, заполненный прозрачной жидкостью.
 На следующей стадии развития через сутки содержимое папулы начинает мутнеть, а сама она подсыхает и покрывается плотной корочкой. Как быстро проходит такая сыпь? Корочки на теле держатся довольно долго — до нескольких недель.
На следующей стадии развития через сутки содержимое папулы начинает мутнеть, а сама она подсыхает и покрывается плотной корочкой. Как быстро проходит такая сыпь? Корочки на теле держатся довольно долго — до нескольких недель. - Сильнейший зуд. Ветрянка переносится достаточно тяжело во многом именно из-за этого симптома. При расчесывании высыпаний они способны воспаляться, что приводит к вторичному инфицированию.
Другие нетипичные симптомы
Рвота при ветрянке у детей относится к сомнительным симптомам этого заболевания. Но все же многие родители связывают ее с ветряной оспой. Понос при ветрянке — также не редкость. Но может ли быть рвота, тошнота, диарея и прочие расстройства пищеварительной системы симптомом ветряной оспы. Скорее всего, эти неприятные признаки вызваны другими причинами.
Для лечения в домашних условиях врачи иногда назначают антибиотики и другие препараты. Последствия такой медикаментозной терапии не всегда хорошие. От антибиотиков ребенок может рвать или у него нарушится микрофлора кишечника. Поэтому при появлении подобных симптомов следует проконсультироваться с педиатром и скорректировать лечение.
Поэтому при появлении подобных симптомов следует проконсультироваться с педиатром и скорректировать лечение.
Формы ветрянки
Какие существуют виды ветрянки? Она может быть типичной или атипичной. В первом случае выделяют такие формы:
- Ветрянка в легкой форме или вялотекущая, которая не сопровождается ярко выраженными симптомами. Высокая температура отсутствует, сыпь почти не проявляется. Развитие легкой формы ветрянки у детей в некоторых случаях может произойти почти незаметно для родителей. Очень часто ее путают с другими заболеваниями. Но все же легкая форма ветряной оспы поддается диагностике и требует специального лечения.
- Средняя тяжесть развития заболевания. Характеризуется всеми проявлениями ветряной оспы и чаще всего встречается у детей.
- Тяжелая степень развития заболевания. Чем опасна ветрянка данной формы? Она характеризуется серьезными последствиями для больного, поскольку сопровождается высокой температурой (около 40 градусов), признаками интоксикации организма и интенсивной сыпью.

Атипичная ветрянка. Характеризуется особыми симптомами, которые не присущи простой ветряной оспе — поражение нервной системы и внутренних органов, появление некроза.
Длительность течения заболевания
Как долго длится ветрянка у детей разного возраста? Продолжительность заболевания может сильно отличаться. Длительность ветрянки, точнее периода появления новых высыпаний, что совпадает с недомоганием и повышением температуры, колеблется от 2 до 10 дней. В некоторых случаях болезнь может беспокоить немного дольше — до 14 суток.
Чтобы все высыпания полностью прошли, понадобится еще 2—3 недели. Чтобы ускорить данный процесс, следует внимательно подойти к вопросу обработки кожи.
Возможные осложнения
Какие есть осложнения при прогрессировании ветрянки у детей разных возрастных групп? Что будет, если неправильно подойти к лечению заболевания? К основным осложнениям ветряной оспы относят:
- Вторичная инфекция.
 На месте расчесанных высыпаний образуются ранки, которые открывают путь для проникновения в организм различных микробов. Они способны вызывать гнойные дерматиты и спровоцировать воспалительный процесс.
На месте расчесанных высыпаний образуются ранки, которые открывают путь для проникновения в организм различных микробов. Они способны вызывать гнойные дерматиты и спровоцировать воспалительный процесс. - Снижение иммунитета. При ветряной оспе организм становится беззащитным перед другими заболеваниями. В результате ребенок может подхватить любой вирус.
- Развитие геморрагической ветряной оспы. Характеризуется появлением пузырьков, которые наполняются кровью. В результате у ребенка может появиться кровотечение, в том числе из внутренних органов.
- Появление участков некроза.
- Шрамы и рубцы на теле. Если ребенок расчесал высыпания, очень вероятно, что у него на коже останется след.
Лечение
Как происходит лечение ветряной оспы у детей? Что можно предпринять в этом случае? Быстро вылечить ветрянку у ребенка помогают такие средства:
- Антисептические препараты.
 Чем обрабатывать высыпания, в том числе расчесанные? Появившиеся пузырьки с жидкостью лучше всего смазывать зеленкой, Фукорцином, которые обладают прижигающим действием. Эти средства наносят несколько раз в день. Чем прижигать ветрянку, если высыпания появились во рту или носу? В этом случае лучше использовать отвар ромашки или раствор Фурацилина.
Чем обрабатывать высыпания, в том числе расчесанные? Появившиеся пузырьки с жидкостью лучше всего смазывать зеленкой, Фукорцином, которые обладают прижигающим действием. Эти средства наносят несколько раз в день. Чем прижигать ветрянку, если высыпания появились во рту или носу? В этом случае лучше использовать отвар ромашки или раствор Фурацилина. - Антигистаминные препараты. Как быстро вылечить ветрянку и избавиться от зуда? Антигистаминные препараты следует употреблять строго по назначению врача. Лечить ветрянку у детей рекомендуется с помощью таких медикаментов — Цетрин, Зиртек, Кларитин.
- Жаропонижающие средства для снижения температуры тела.
Противовирусные, антибактериальные препараты назначают редко при развитии некоторых осложнений.
Другие рекомендации
При увеличении лимфоузлов при ветрянке и появлении симптомов интоксикации следует наладить питьевой режим.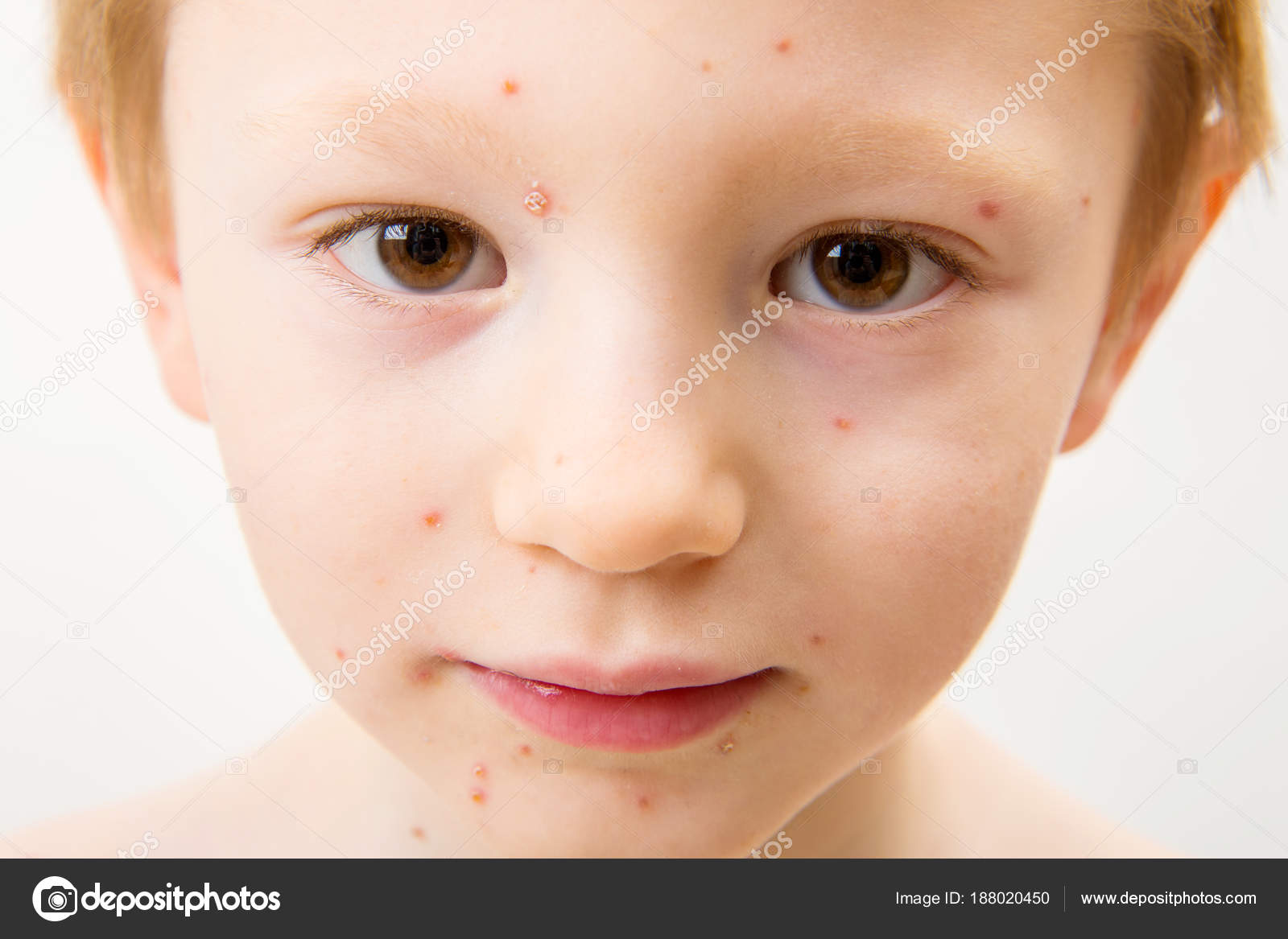 Чтобы вывести все токсины из организма, нужно употреблять много чистой воды, зеленого чая, компота и любой другой жидкости.
Чтобы вывести все токсины из организма, нужно употреблять много чистой воды, зеленого чая, компота и любой другой жидкости.
Рекомендуемая диета при ветрянке — молочно-растительная. Что нельзя кушать в таком случае? Под запретом острая, жирная и жареная еда. Во время ветряной оспы рекомендуется питаться фруктами, овощами, молочными продуктами. Они не создадут лишней нагрузки на пищеварительную систему и помогут поддержать организм в тонусе.
Соблюдение таких простых рекомендаций поможет перенести ветряную оспу без осложнений. В результате ребенок получит пожизненный иммунитет, который в дальнейшем будет защищать его от этой инфекции.
ветрянка
Дорогой литовский друг!16 лет — извольте почитать тут.
http://adisonline.com/biodrugs/Abstract/2008/22060/Sixteen_Years_of_Global_Experience_with_the_First.5.aspx
Полагаю для ТАКОГО специалиста нет проблем с платным доступом в on-line ресурс
На всякий случай коротенечно
Abstract
Without vaccination, chickenpox (varicella) will affect almost every person in the world during their lifetime.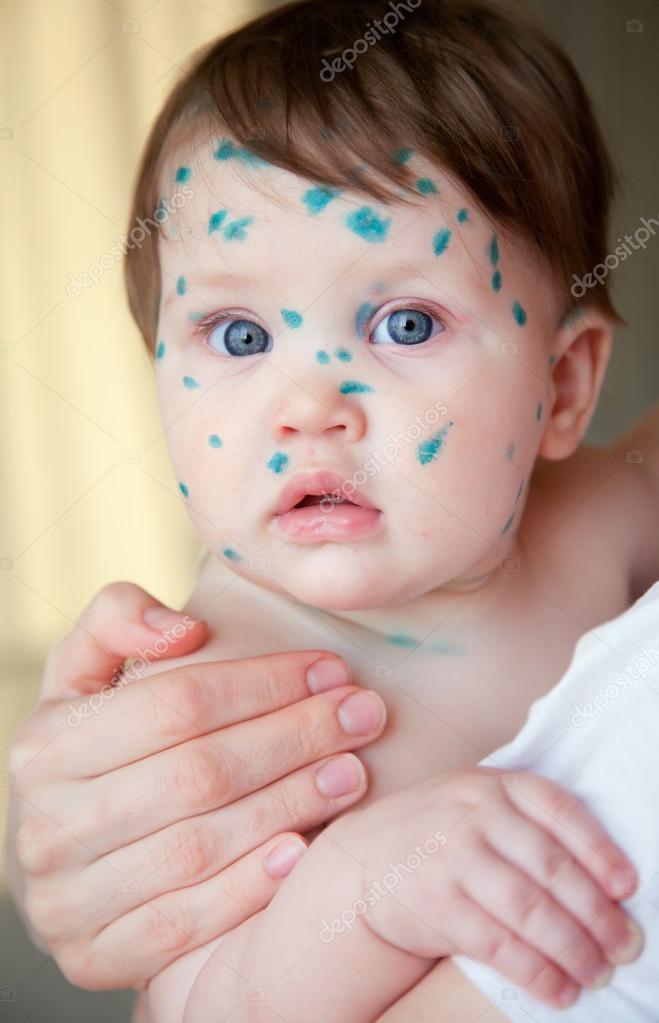 The burden of disease due to varicella is often unrecognized. Varilrix™ is a varicella vaccine derived from the Oka strain of varicella virus. The vaccine, as a frozen formulation, was licensed for use in 1984 and was the first commercially available varicella vaccine. It subsequently became the first refrigerator-stable varicella vaccine; its development commenced in 1991 and it has been licensed for use since 1994. Varilrix™ is indicated for use in high-risk groups, potentially immunocompromised individuals, and healthy subjects in many countries. This article reviews data from extensive worldwide experience with the refrigerator-stable version of the vaccine, including information derived from its use in over 10 000 individuals participating in clinical trials investigating its immunogenicity, efficacy, effectiveness, and safety, as well as postmarketing data including its use in universal mass vaccination programs. Sixteen years of clinical and postmarketing experience with the same formulation represents the longest and most extensive experience with a refrigerator-stable varicella vaccine worldwide.
The burden of disease due to varicella is often unrecognized. Varilrix™ is a varicella vaccine derived from the Oka strain of varicella virus. The vaccine, as a frozen formulation, was licensed for use in 1984 and was the first commercially available varicella vaccine. It subsequently became the first refrigerator-stable varicella vaccine; its development commenced in 1991 and it has been licensed for use since 1994. Varilrix™ is indicated for use in high-risk groups, potentially immunocompromised individuals, and healthy subjects in many countries. This article reviews data from extensive worldwide experience with the refrigerator-stable version of the vaccine, including information derived from its use in over 10 000 individuals participating in clinical trials investigating its immunogenicity, efficacy, effectiveness, and safety, as well as postmarketing data including its use in universal mass vaccination programs. Sixteen years of clinical and postmarketing experience with the same formulation represents the longest and most extensive experience with a refrigerator-stable varicella vaccine worldwide.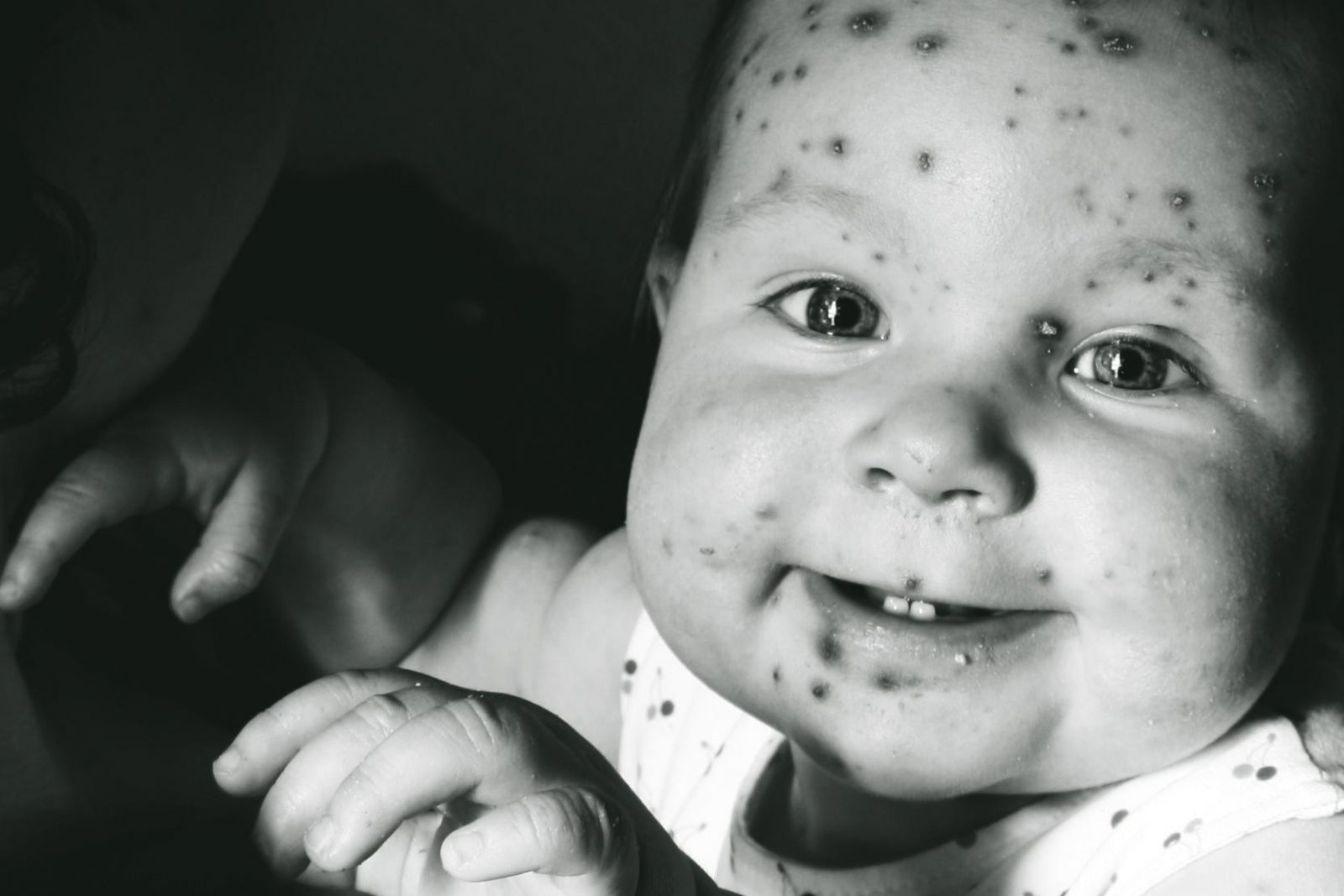 Varilrix™, in conjunction with the trivalent measles-mumps-rubella vaccine Priorix™, has also been the basis for clinical development of the tetravalent measles-mumps-rubella-varicella vaccine (Priorix-Tetra™).
Varilrix™, in conjunction with the trivalent measles-mumps-rubella vaccine Priorix™, has also been the basis for clinical development of the tetravalent measles-mumps-rubella-varicella vaccine (Priorix-Tetra™).
Хотя у нас в России был я видела и русскоязычная версия ( репрентирована видимо)
2/ прямые исследования имею место быть не только для Окавакса и Варилрикса — но и для других препаратов ( например вас почему-то е смущает прямое исследование head to head Гардасила и Церварикса)
3/ Для знакомства с термином «ветрянка прорыва» — это есть прямой перевод английского термина varicella breakthrought давно и с успехом применяемым эпидемиологами всех стран в которых приняты массовые программы по вакцинации против ветряной оспы — посоветую вам посмотреть статьи в последнем номере журнала «Педиатрическая фармакология за 2011 год ( #6)
Варилрикс зарегистрирован в России в 2008 году
Окавакс в России с 2010 года реально с начала 2011
Повторяю для несознательных в США — ВАРИВАКС.
Рекомендации ACIP дает не для брендов, не для для групп препаратов — а ПО ПРОФИЛАКТИКЕ ИНФЕКЦИИ!!!
Нет рекомендации отдельно по Вариваксу Окаваксу Варилриксу
Если вы так думаете?!!!! а еще и пишите!!!! — тогда вы не совсем хорошо понимает цели и задачи ACIP
Варирикс НЕ ЗАРЕГИСТРИРОВАН В США
Окавакс также не применяется и никогда не применялся в США по причине отсутствия регистрации в США/а также планов по его регистрации
Окавакс вообще крайне ограничено применяется в мире ( в крупных программах вообще практически нигде) с отчетливой тенденцией в сторону Юго-Восточной Азии.
Ни в Вариваксе ни в Варилриксе _НЕТ точных схем применения (те нет указания — делай через 6 недель и точка) Читайте инструкции грамотно — как подобает человеку которому возможно предстоит работать в России на заманчивом предложении
Резюме
Я всегда говорила что ветряная оспа — вопрос эпидемиологического контроля!! Для нашей страны введение MMMRV будет иметь оптимальным срок в 12 мес и 6 лет и не надо тут копья ломать. Как прошли с корь/ и краснухой — не надо наступать на грабли с ветрянкой
Как прошли с корь/ и краснухой — не надо наступать на грабли с ветрянкой
В инструкции по Варилриксу ( если вы ее внимательно читали) идет речь об исследовании и 7 годах иммунитета/
То что вносится в инструкцию и имеет клинические исследования!
Однако никто не отменял
а) математического моделироания
б) экстраполяции данных из США
в) вакцина — то дорогой мой — ЖИВАЯ/ и данный класс очень хорошо изучен
Желаю приятного чтения
И запомните -если я даю точные значения и даты — это значит у меня точно есть ссылки.
Все, что вам нужно знать о ветряной оспе
Когда у вашего ребенка появляется волдырь, зудящая красная сыпь, велика вероятность, что это ветряная оспа. Ветряная оспа вызывается вирусом ветряной оспы, и, хотя это, как правило, детская болезнь, люди, не заразившиеся ею в детстве, могут страдать от нее и во взрослом возрасте.
Ветряная оспа очень заразна и может передаваться от человека к человеку при прямом контакте или через воздух при кашле или чихании инфицированного человека.
Симптомы ветряной оспы
Зудящие красные пятна или волдыри по всему телу — верные признаки ветряной оспы. Также это может сопровождаться головной болью, болью в горле и лихорадкой. У детей симптомы обычно легкие, но могут вызывать серьезные осложнения у младенцев, взрослых и людей с ослабленной иммунной системой.
К наиболее частым симптомам ветряной оспы относятся:
- Зудящая сыпь по всему телу, включая лицо, на руках и ногах, а также во рту
- Утомляемость и раздражительность
- Лихорадка
- Чувство общего недомогания
- Пониженный аппетит
Симптомы ветряной оспы могут напоминать другие кожные проблемы или заболевания, поэтому всегда важно проконсультироваться с врачом или дерматологом вашего ребенка для постановки правильного диагноза.Если сыпь при ветряной оспе кажется генерализованной или серьезной, или если у ребенка высокая температура, или он испытывает головную боль или тошноту, немедленно обратитесь за медицинской помощью.
Инкубационный период (от воздействия до появления первых симптомов) составляет 14–16 дней. Когда волдыри покрываются коркой, они перестают быть заразными, и ребенок может вернуться к нормальной жизни.
Средство от ветряной оспы
Важно не чесать волдыри, так как это может замедлить процесс заживления и привести к образованию рубцов.Расчесывание также может увеличить риск бактериальной инфекции. Чтобы облегчить зуд, примите прохладную или теплую ванну с овсянкой. Врач может порекомендовать противозудные мази или лекарства, такие как антигистаминные препараты, отпускаемые без рецепта, чтобы контролировать этот неприятный зуд.
Хотя ветряной оспой ежегодно болеют около четырех миллионов детей, ее можно предотвратить с помощью вакцины. Обычно один эпизод ветряной оспы в детстве обеспечивает пожизненный иммунитет к вирусу.
К счастью, ветряная оспа — больше неприятность, чем беспокойство.Со временем и дополнительным отдыхом сыпь пройдет и ребенок будет как новенький! Если у вас есть вопросы или опасения по поводу ветряной оспы, обращайтесь к дерматологу.
Что такое ветряная оспа?
Ветряная оспа — распространенная вирусная инфекция, от которой большинство людей страдает в детстве. Дети младше 10 лет наиболее восприимчивы к ветряной оспе, но она может возникнуть и во взрослом возрасте. Однако, когда заболевание заболевает взрослый, симптомы могут быть более серьезными, с повышенным риском осложнений.Ветряная оспа входит в двадцатку самых болезненных состояний Национальной службы здравоохранения Великобритании.
Маленький ребенок с ветряной оспой — Изображение предоставлено: John-Kelly / Shutterstock
Причина и передача
Ветряная оспа вызывается ветряной оспой, очень заразным вирусом, который может передаваться через воздух при чихании и кашле. Зима и весна — наиболее частые периоды распространения болезни, но она может поражать людей в любое время года.
Вирус ветряной оспы или вирус ветряной оспы (VZV) — один из восьми вирусов герпеса, поражающих людей и позвоночных. Трехмерная иллюстрация — Иллюстрация Кредит: Татьяна Шепелева / Shutterstock
Трехмерная иллюстрация — Иллюстрация Кредит: Татьяна Шепелева / Shutterstock
После того, как человек заболел ветряной оспой, у него вырабатывается иммунитет против вируса, и маловероятно, что он снова заразится этой болезнью в течение своей жизни. В редких случаях ветряной оспой можно заразиться второй раз, но наиболее вероятно, что это произойдет среди людей со сниженным иммунитетом, таких как люди с ВИЧ или пациенты, проходящие химиотерапию.
Симптомы
Заболевание обычно характеризуется появлением красных и зудящих пятен, которые со временем образуют волдыри. У большинства пациентов также развивается лихорадка от легкой до высокой степени. Обычно сыпь сначала появляется на туловище, но может распространяться на лицо, кожу головы, рот, ноздри, глаза и почти все поверхности слизистой оболочки рта и горла. Волдыри высыхают в течение 5-7 дней и образуют корки или корки, которые со временем могут исчезнуть.
Осложнения
Осложнения, такие как вторичные бактериальные инфекции, редки, но наиболее часто встречаются у беременных женщин, младенцев и пожилых людей. Такие инфекции можно лечить с помощью антибиотиков. Взрослые, заболевшие ветряной оспой, с большей вероятностью будут нуждаться в противовирусных препаратах, таких как ацикловир, из-за более тяжелого течения болезни на этом этапе жизни.
Такие инфекции можно лечить с помощью антибиотиков. Взрослые, заболевшие ветряной оспой, с большей вероятностью будут нуждаться в противовирусных препаратах, таких как ацикловир, из-за более тяжелого течения болезни на этом этапе жизни.
Диагностика и лечение
Ветряная оспа обычно диагностируется на основании клинических симптомов, когда подтверждается наличие волдырей ветряной оспы.
Чтобы предотвратить распространение ветряной оспы, дети держат их подальше от других детей, беременных женщин и пожилых людей, которые более восприимчивы к инфекции и ее осложнениям.Болезнь может длиться до тех пор, пока все волдыри не высохнут и не превратятся в корки, что обычно происходит через одну-две недели.
Для снятия температуры можно использовать такие лекарства, как парацетамол, а для снятия зуда можно использовать лосьон с каламином. Следует избегать приема аспирина у детей младше 12 лет из-за возможного риска синдрома Рея, который может вызвать серьезное повреждение органов, особенно печени и мозга.
Женщина наносит крем на кожу ребенка, больного ветряной оспой, крупным планом — Изображение предоставлено: Africa Studio / Shutterstock
Профилактика
Людей можно вакцинировать от ветряной оспы для защиты от вируса.Однако эта вакцинация не является частью плановой детской вакцинации, а используется в большей степени для защиты лиц из группы высокого риска, которые уязвимы для инфекции и ее осложнений.
Дополнительная литература
Ветряная оспа и опоясывающий лишай — в чем разница?
Знаете ли вы? Тот же вирус, который вызывает ветряную оспу, также вызывает опоясывающий лишай.
Хотя опоясывающий лишай и ветряная оспа вызываются одним и тем же вирусом, это не одно и то же заболевание.Ветряная оспа — обычно более легкое заболевание, поражающее детей.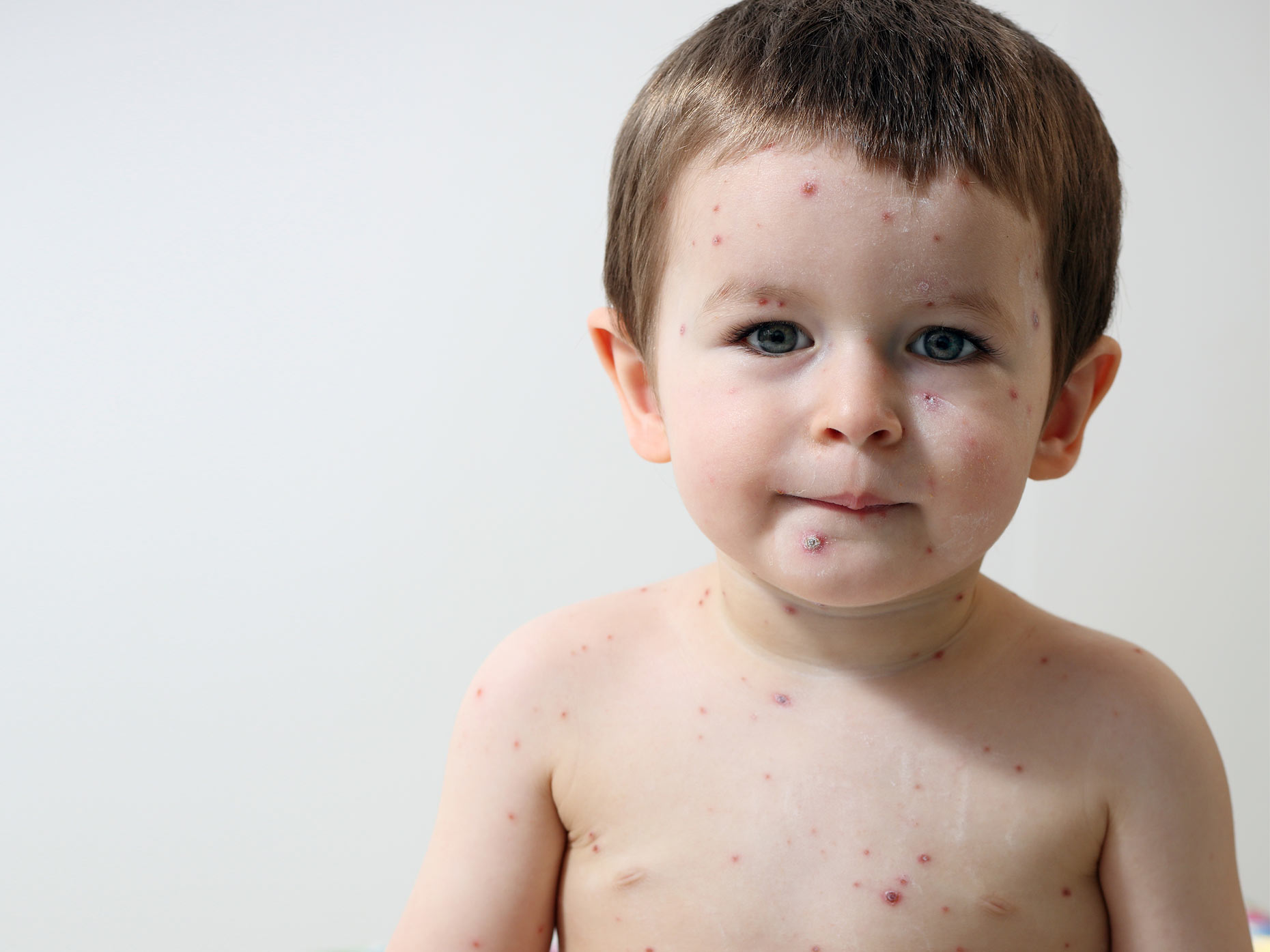 Опоясывающий лишай является результатом реактивации вируса спустя долгое время после того, как ветряная оспа исчезла.
Опоясывающий лишай является результатом реактивации вируса спустя долгое время после того, как ветряная оспа исчезла.
Вирус ветряной оспы остается в организме даже после выздоровления. Позже вирус может реактивироваться и вызывать опоясывающий лишай. Если у вас опоясывающий лишай, вы можете передать вирус ветряной оспы людям, которые никогда не болели ветряной оспой или никогда не получали вакцину от ветряной оспы. У этих людей разовьется ветряная оспа, а не опоясывающий лишай. У кого-то может развиться ветряная оспа через 10–21 день после заражения ветряной оспой или опоясывающим лишаем.
Каковы симптомы?
Ветряная оспа (ветряная оспа)
- Первоначальные симптомы включают внезапное повышение температуры, головную боль и чувство усталости.
- Через 1-2 дня появляется зудящая сыпь в виде волдырей, обычно начинающаяся на лице, груди или спине.
- Затем сыпь распространяется на остальную часть тела, и новые волдыри продолжают появляться в течение примерно 3-4 дней.

- Обычно в течение 1 недели волдыри высыхают, а корки образуются и отпадают.
Опоясывающий лишай (опоясывающий лишай)
- Первым признаком часто является ощущение покалывания на коже, зуд или колющая боль.
- Через несколько дней появляется сыпь, начинающаяся как полоса или пятно из выпуклых точек по бокам туловища, лица или других участков тела.
- Затем он превращается в маленькие пузыри, заполненные жидкостью, которые начинают высыхать и покрываются коркой в течение нескольких дней.
- Когда сыпь находится на пике, симптомы могут варьироваться от легкого зуда до сильной и сильной боли.
- Сыпь и боль обычно проходят в течение 3-5 недель.
Насколько это заразно?
Ветряная оспа (ветряная оспа)
Ветряная оспа очень заразна. Вирус может распространяться при вдыхании вирусных частиц, выходящих из волдырей. Он также может передаваться при прямом контакте с жидкостью кожных поражений. Человек, болеющий ветряной оспой, может распространять болезнь за 1-2 дня до появления сыпи, пока все его волдыри от ветряной оспы не превратятся в корки.
Человек, болеющий ветряной оспой, может распространять болезнь за 1-2 дня до появления сыпи, пока все его волдыри от ветряной оспы не превратятся в корки.
Опоясывающий лишай (опоясывающий лишай)
Опоясывающий лишай нельзя передать от одного человека к другому. Кто-то с инфекционной сыпью на опоясывающем лишае может заразить ветрянку, если другой человек никогда не болел ветряной оспой. Однако человек с опоясывающим лишаем не вызовет его развитие у другого человека.
Есть вакцина?
Ветряная оспа (ветряная оспа)
Есть два варианта вакцины:
- Две дозы вакцины против ветряной оспы.
- Комбинированная вакцина MMRV (против кори, эпидемического паротита, краснухи и ветряной оспы).
Опоясывающий лишай (опоясывающий лишай)
Центры по контролю и профилактике заболеваний (CDC) рекомендуют здоровым взрослым в возрасте 50 лет и старше пройти вакцинацию против опоясывающего лишая.
Как можно предотвратить эти заболевания?
Лучший способ предотвратить ветряную оспу и опоясывающий лишай — пройти вакцинацию.
- Избегайте прямого контакта с человеком, инфицированным ветряной оспой или опоясывающим лишаем.
- Закройте сыпь.
- Не прикасайтесь к сыпи и не царапайте ее.
- Часто мойте руки.
Дополнительные ресурсы:
Центр контроля заболеваний — Ветряная оспа: https://www.cdc.gov/chickenpox/
CDC — черепица: https://www.cdc.gov/shingles/index.html
CDC — Мытье рук: https://www.cdc.gov/features/handwashing/
APIC — Опоясывающий лишай: https://apic.org/For-Consumers/Monthly-alerts-for-consumers/Article?id=herpes-zoster-vaccineprotection-that-adds-up
NFID — Ветряная оспа (ветряная оспа): http: // www.nfid.org/idinfo/chickenpox
Лечение ветряной оспы и домашние средства
Ветряная оспа — это вирусная инфекция, при которой на поверхности кожи появляются зудящие волдыри, наполненные жидкостью.
Ветряная оспа, также называемая ветряной оспой, поражает в основном детей, но может развиться у любого, кто подвергается воздействию вируса ветряной оспы, но еще не имеет иммунитета.
Вы можете стать невосприимчивым к ветряной оспе, если заболеете этой болезнью или сделаете против нее вакцинацию.
Стандартное лечение ветрянки у детей — это просто наблюдение и ожидание, пока болезнь пойдет своим чередом, с одновременным принятием надлежащих мер домашнего ухода для облегчения зуда и других симптомов. Но в некоторых случаях рекомендуется более активное лечение.
Если у вас или вашего ребенка развивается ветряная оспа, важно следить за симптомами, которые могут указывать на более тяжелый случай заболевания, требующего медицинского вмешательства.
Также важно сообщить своему врачу о любых текущих состояниях здоровья у вас или вашего ребенка, поскольку в определенных случаях может быть рекомендован прием противовирусных препаратов.
Противовирусные препараты обычно назначают взрослым и подросткам, больным ветряной оспой, потому что эти группы, как правило, имеют более серьезные симптомы и подвержены большему риску осложнений.
Даже если лекарства не рекомендуются для лечения ветряной оспы, вы можете предпринять некоторые меры, чтобы заболевание доставляло как можно меньше дискомфорта.
Эти шаги обычно направлены на уменьшение зуда и боли, снижение температуры, если это необходимо, и обеспечение того, чтобы язвы не раздражались, чтобы они могли зажить как можно быстрее.(1,2)
Домашние средства от ветряной оспыЕсть много шагов, которые вы можете предпринять, чтобы облегчить дискомфорт, связанный с ветряной оспой, и обеспечить максимально эффективное заживление.
Прежде всего, не царапайте волдыри или струпья от ветрянки. Расчесывание может вызвать образование рубцов и замедлить процесс заживления, а также повышает риск развития вторичной кожной инфекции.
Если вашему ребенку сложно сопротивляться искушению поцарапаться, может помочь ношение перчаток, особенно ночью.Также может быть полезно подстригать ногти ребенка. (1)
Несколько домашних процедур могут уменьшить зуд, боль и дискомфорт, связанные с ветряной оспой. К ним относятся:
К ним относятся:
Холодные компрессы Прикладывание ткани, смоченной в холодной воде, к особенно болезненным или зудящим участкам и оставление ее на месте от нескольких минут до часа может облегчить дискомфорт и уменьшить соблазн почесаться.
Охлаждающие ванны Принятие ванны в прохладной воде с добавлением элементов, таких как пищевая сода, овсяные хлопья или молотый овес, или коммерческое средство для ванн из овсяных хлопьев, может помочь облегчить зуд, вызванный ветряной оспой.
Как влажные компрессы, так и прохладные ванны могут быть наиболее эффективными при снятии зуда, если их делать каждые три-четыре часа в течение первых нескольких дней появления симптомов ветряной оспы.
Лосьон с каламином Нанесение мазков лосьона с каламином на волдыри при ветряной оспе может уменьшить зуд. Только будьте осторожны, чтобы он не попал вам в глаза.
Холодная, мягкая, безвкусная пища Язвы от ветрянки во рту могут быть особенно неприятными и затруднять прием пищи и питья.
Вы можете минимизировать дискомфорт, употребляя не слишком горячую пищу, которую легко жевать и глотать, и которая не раздражает рот.Это означает, что следует избегать острой, соленой и кислой пищи.
Антигистаминные препараты Эти препараты, в состав которых входит Бенадрил (дифенгидрамин), могут быть полезны, когда других мер по лечению зуда недостаточно. Перед тем, как давать ребенку антигистаминные препараты, посоветуйтесь с врачом и не превышайте рекомендованную дозу.
Тайленол (ацетаминофен) Тайленол можно использовать для лечения легкой лихорадки и уменьшения боли. Это единственное болеутоляющее, которое обычно рекомендуется при ветрянке.(1,2,3)
Очень важно не принимать аспирин при ветрянке. Это может привести к серьезному заболеванию, называемому синдромом Рея, которое влияет на ваш мозг и печень. Синдром Рея может быть смертельным для детей. (4)
Также нельзя принимать нестероидные противовоспалительные препараты (НПВП) при ветряной оспе, не посоветовавшись предварительно с врачом. По данным клиники Мэйо, есть некоторые свидетельства того, что это может вызвать вторичные инфекции или вызвать повреждение тканей.(1)
По данным клиники Мэйо, есть некоторые свидетельства того, что это может вызвать вторичные инфекции или вызвать повреждение тканей.(1)
НПВП, отпускаемые без рецепта, включают Адвил (ибупрофен) и Алив (напроксен). Если вы принимаете какие-либо нестероидные противовоспалительные препараты, такие как целебрекс (целекоксиб), поговорите об этом со своим врачом.
Как избежать заражения другими и вторичными инфекциямиПомимо любых мер, направленных на облегчение дискомфорта, необходимо предпринять некоторые базовые меры, которые помогут решить вашу ветряную оспу настолько хорошо, насколько это возможно.
Оставайся дома. Поскольку ветряная оспа очень заразна, и взрослые, и дети с этой болезнью должны оставаться дома и не ходить на работу или в школу, пока все волдыри не лопнут и не покроются коркой.
Регулярно принимайте ванну с мылом. Поддержание чистоты кожи снижает риск развития вторичной инфекции.
Обязательно похлопайте, а не трите кожу после купания, чтобы избежать раздражения.
Часто мойте руки. Поддержание чистоты рук снижает риск заражения вторичной инфекцией при прикосновении к коже или поцарапании ее.
Отдохни. Если у вас жар или вы чувствуете усталость, расслабьтесь, пока у вас ветряная оспа.Это может снизить нагрузку на ваше тело и способствовать заживлению. (1,2,3,4)
Противовирусные препараты от ветряной оспыОсновная группа лекарств, которые могут быть назначены при ветряной оспе, — это противовирусные препараты.
Эти препараты препятствуют действию и развитию вирусов в организме. Они не уничтожают целевой вирус и не излечивают инфекцию самостоятельно.
Противовирусные препараты могут уменьшить тяжесть и продолжительность симптомов ветряной оспы, а также снизить риск осложнений.(1)
Вам или вашему ребенку пропишут противовирусный препарат только в том случае, если у вас повышенный риск развития осложнений ветряной оспы.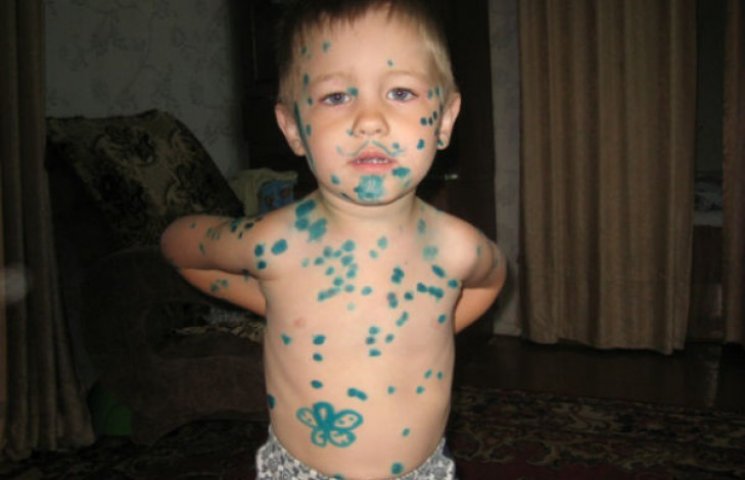
Вы можете относиться к группе повышенного риска, если:
- Вы старше 12
- Вы беременная женщина
- У вас кожное заболевание, например экзема
- У вас хроническое заболевание легких
- У вас есть ослабленная иммунная система (из-за состояния здоровья или медицинского лечения)
Противовирусные препараты наиболее эффективны, если их принимать в течение 24 часов с момента появления симптомов ветряной оспы, поэтому немедленно обратитесь к врачу, если какое-либо из этих состояний относится к вам.(2,5)
При ветрянке могут быть назначены следующие противовирусные препараты:
Зовиракс (ацикловир) Это основной противовирусный препарат, назначаемый при ветрянке. Обычно его принимают внутрь, но людям с тяжелыми осложнениями можно вводить внутривенно (внутривенно).
Хотя Зовиракс может представлять определенный риск для беременных женщин, многие эксперты считают, что риск ветряной оспы во время беременности еще выше, особенно во втором и третьем триместрах.
Зовиракс не рекомендуется детям с неосложненной ветряной оспой или с низким риском развития осложнений.(5)
Валтрекс (валацикловир) и Фамвир (фамцикловир) Валтрекс или Фамвир могут быть назначены в качестве альтернативы Зовираксу, если ваш врач сочтет это целесообразным. (1)
Профилактические методы лечения ветряной оспыЕсли вы подвержены высокому риску осложнений ветряной оспы, подвержены воздействию вируса и не были вакцинированы против него, еще не поздно принять меры для предотвращения инфекции .
Privigen Privigen (иммунный глобулин) — это препарат для внутривенного введения, содержащий антитела к нескольким видам инфекций.Это может помочь вашей иммунной системе бороться с ветряной оспой или даже предотвратить ее развитие.
Этот препарат можно назначить в течение 24 часов после появления симптомов ветряной оспы. В этом случае можно надеяться, что это уменьшит тяжесть симптомов, а не предотвратит заражение.
ВариЗИГ ВариЗИГ (иммуноглобулин против ветряной оспы) представляет собой вводимое вещество, полученное из плазмы крови человека, которое может предотвратить заражение ветряной оспой. Он одобрен для использования после заражения ветряной оспой в следующих группах людей, которые подвержены высокому риску осложнений, но не являются кандидатами для вакцинации против ветряной оспы:
Если вы здоровый человек, который не был вакцинирован от ветряной оспы и который Если вы подверглись воздействию вируса, вакцина от вируса ветряной оспы может быть вам полезна, если она будет доставлена в течение трех-пяти дней после заражения.
Хотя вакцинация на этом этапе не может предотвратить инфекцию, она может уменьшить тяжесть ваших симптомов. (1,2)
Инфекции, вызванные вирусом ветряной оспы | Американская академия педиатрии
- Энн А. Гершон, доктор медицины *
- * Профессор педиатрии Колледж врачей и хирургов Колумбийского университета, Нью-Йорк, Нью-Йорк
Цели
После заполнения этой статьи, читатели должны уметь:
Описать естественное течение и патогенез ветряной оспы и опоясывающего лишая, а также их взаимосвязь.

Объясните пациентам и родителям сложную роль этого вируса в возникновении болезни и способах его распространения.
Опишите, как лучше всего вести пациентов с этими инфекциями.
Обсудите, как действует вакцина против ветряной оспы, насколько она эффективна в профилактике заболеваний и почему теперь рекомендуется две дозы вакцины.
Патоген
Вирус ветряной оспы (VZV), близкий, но отличный родственник других семи вирусов герпеса человека, включая вирус простого герпеса (HSV), вызывает два заболевания.Ветряная оспа (ветряная оспа), генерализованное заболевание, является его первичной инфекцией, а опоясывающий лишай (опоясывающий лишай) — вторичной инфекцией, вызванной реактивацией VZV в латентный период. Инфекция ветряной оспы встречается практически у всех людей в течение жизни. VZV становится латентным после ветряной оспы и обычно сохраняется незаметно и неопределенно долго. Однако VZV реактивируется, вызывая опоясывающий лишай примерно у 20% людей, с более высокими показателями реактивации у пациентов с ослабленным иммунитетом и пожилых людей.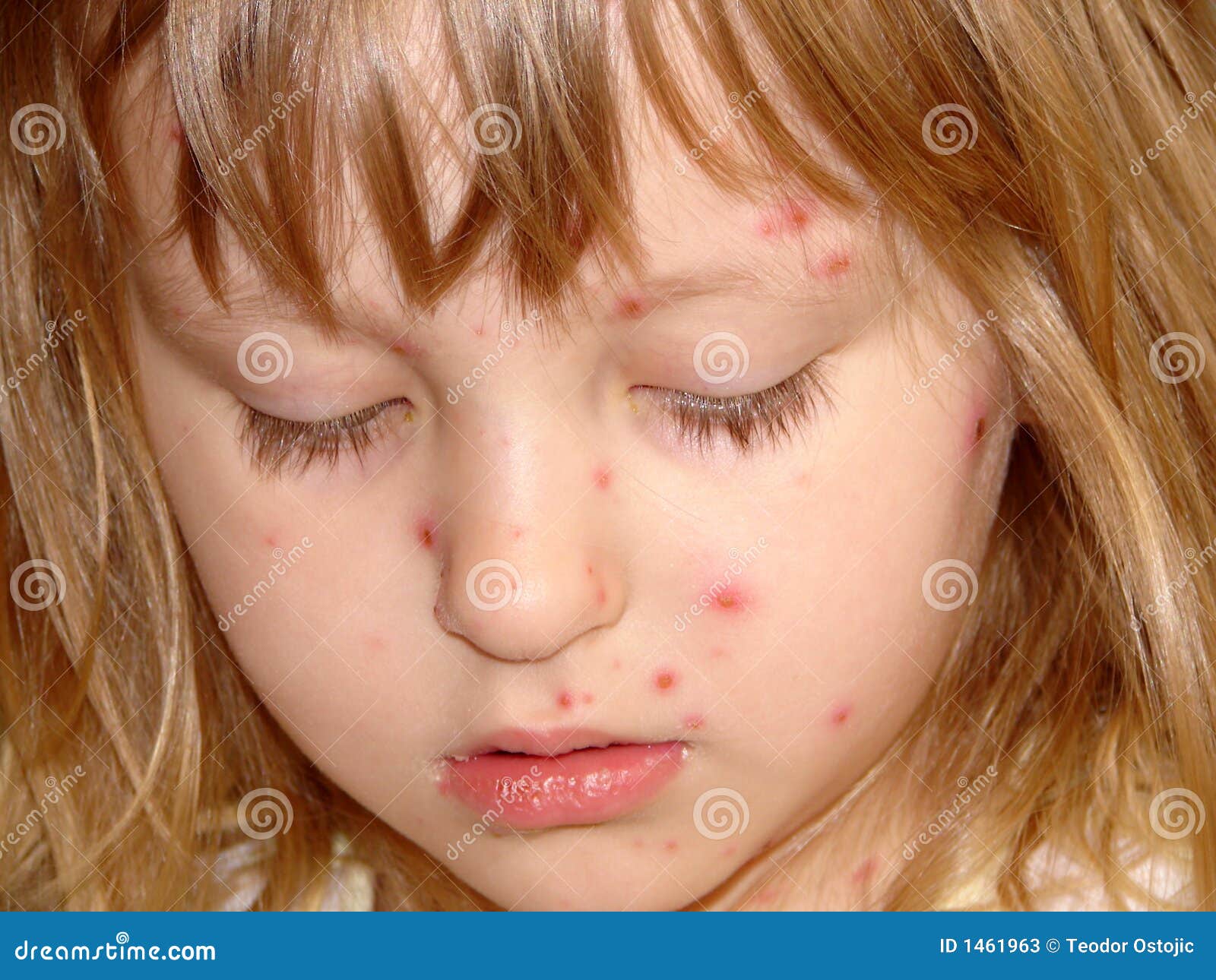
Эпидемиология
В эпоху вакцинации в Соединенных Штатах до 1995 г. ежегодно происходило около 4 миллионов случаев ветряной оспы и 1 миллион случаев опоясывающего лишая.Ветряная оспа была в первую очередь болезнью детей младше 10 лет, а опоясывающий лишай — болезнью взрослого возраста. Однако инфекция ветряной оспы у детей встречается реже, чем инфекция взрослых в странах с тропическим климатом. Ветряная оспа возникает у детей, не имеющих гуморального или клеточного иммунитета к VZV, так называемых «восприимчивых». Опоясывающий лишай встречается у людей, ранее перенесших ветряную оспу; они обычно имеют определяемые титры специфических антител, но имеют низкий или отсутствующий клеточно-опосредованный иммунитет (CMI) к VZV.
VZV передается главным образом через везикулы кожи людей, болеющих ветряной оспой или опоясывающим лишаем, в дыхательные пути восприимчивых людей, которые затем заражаются. Электронно-микроскопические исследования показали высокую концентрацию хорошо сформированного бесклеточного VZV в…
Ветряная оспа брюшной стенки: редкое, но смертельное осложнение ветряной оспы даже у иммунокомпетентных здоровых детей | International Journal of Infection
Ветряная оспа, вызываемая ветряной оспой опоясывающего лишая, является чрезвычайно заразной детской болезнью. Сопутствующая бактериальная инфекция — частое осложнение ветряной оспы у ранее здоровых детей. Гангренозная ветряная оспа — редкое, но серьезное осложнение инфекции ветряной оспы у детей раннего возраста (5, 6). Это менее 1% случаев. В 1881 году Джонатан Хатчинсон впервые описал это состояние и ввел термин «гангренозная ветряная оспа» (7). Однако его заболеваемость в последние годы увеличивалась из-за инвазивного Streptococcus pyogenes . Наиболее частыми участками первоначального поражения у взрослых являются нижние конечности; однако в педиатрической популяции он чаще всего встречается в брюшной стенке, затем в ягодичной области и бедрах, голове и шее, а также верхних и нижних конечностях.Первоначальные кожные проявления включают уплотнение или целлюлит с переходом к обесцвечиванию кожи и образованию пузырей. Сильная боль, непропорциональная кожным проявлениям, лейкоцитоз, повышенный уровень С-реактивного белка, лихорадка и тахикардия являются важными сопутствующими клиническими проявлениями.
Сопутствующая бактериальная инфекция — частое осложнение ветряной оспы у ранее здоровых детей. Гангренозная ветряная оспа — редкое, но серьезное осложнение инфекции ветряной оспы у детей раннего возраста (5, 6). Это менее 1% случаев. В 1881 году Джонатан Хатчинсон впервые описал это состояние и ввел термин «гангренозная ветряная оспа» (7). Однако его заболеваемость в последние годы увеличивалась из-за инвазивного Streptococcus pyogenes . Наиболее частыми участками первоначального поражения у взрослых являются нижние конечности; однако в педиатрической популяции он чаще всего встречается в брюшной стенке, затем в ягодичной области и бедрах, голове и шее, а также верхних и нижних конечностях.Первоначальные кожные проявления включают уплотнение или целлюлит с переходом к обесцвечиванию кожи и образованию пузырей. Сильная боль, непропорциональная кожным проявлениям, лейкоцитоз, повышенный уровень С-реактивного белка, лихорадка и тахикардия являются важными сопутствующими клиническими проявлениями. Изъязвления, экхимоз, крепитация, анестезия и некроз указывают на запущенное заболевание.
Изъязвления, экхимоз, крепитация, анестезия и некроз указывают на запущенное заболевание.
В литературе описаны три типа гангренозной ветряной оспы: [а] влажная гангрена, которая считается инфекционной; [b] сухая гангрена, вторичная по отношению к артериальному тромбозу; и [c] purpura fulminans, ассоциированная с ДВС-синдромом (8).Влажная гангрена характеризуется эритемой, которая в течение 24–48 часов сменяется влажными синими высыпаниями. Поражения могут проявляться в виде пятен, рассеянно расположенных на теле, и быстро переходить в более крупные, покрытые коркой поражения. Иногда бывает трудно отличить влажную гангрену от других кожных инфекций. Однако некоторые тонкие различия предлагают диагностические ключи. Сухая гангрена обычно поражает кончики пальцев рук и ног и характеризуется прохладными, сухими, обесцвеченными поражениями. Молниеносная пурпура характеризуется тромбоцитопенией и кровотечением слизистых оболочек и желудочно-кишечного тракта.Некротический фасциит характеризуется отечностью кожи красного / фиолетового цвета с крепитацией и образованием волдырей. Наиболее типичная особенность — боль, несоразмерная физическим показаниям. Нет никаких доказательств того, что лабораторные тесты или методы визуализации (компьютерная томография [КТ] и магнитно-резонансная томография [МРТ]) полезны для установления диагноза и не связаны со снижением заболеваемости или смертности, связанной с этими кожными инфекциями. Гангрена, связанная с ветряной оспой, обычно проявляется между третьим и седьмым днями со дня прорезывания.Он характеризуется болью и эритемой пораженной части, которая в течение 24-48 часов сменяется влажными синими высыпаниями и связана с повышением температуры, эритемой, летаргией и раздражительностью. Пациенты с тяжелым поражением могут иметь тяжелый сепсис, септический шок, ДВС-синдром, тромбоцитопению и синдром полиорганной недостаточности [СПОД].
Наиболее типичная особенность — боль, несоразмерная физическим показаниям. Нет никаких доказательств того, что лабораторные тесты или методы визуализации (компьютерная томография [КТ] и магнитно-резонансная томография [МРТ]) полезны для установления диагноза и не связаны со снижением заболеваемости или смертности, связанной с этими кожными инфекциями. Гангрена, связанная с ветряной оспой, обычно проявляется между третьим и седьмым днями со дня прорезывания.Он характеризуется болью и эритемой пораженной части, которая в течение 24-48 часов сменяется влажными синими высыпаниями и связана с повышением температуры, эритемой, летаргией и раздражительностью. Пациенты с тяжелым поражением могут иметь тяжелый сепсис, септический шок, ДВС-синдром, тромбоцитопению и синдром полиорганной недостаточности [СПОД].
Бета-гемолитический стрептококк группы A [GABHS] и Staphylococcus aureus являются основными возбудителями. БГСА проявляется как глубоко укоренившаяся инфекция, часто является самой тяжелой и трудно поддающейся лечению (9). Несколько факторов способствуют патогенезу некротического фасциита у детей, больных ветряной оспой. Везикула создает поражение кожи на всю толщину, которое обеспечивает путь бактериям для распространения с поверхности кожи в подкожные ткани (10). GABHS имеет множество факторов вирулентности. Поверхностный белок M отталкивает макрофаги и факторы комплемента. Стрептококковые пиогенные экзотоксины A, B и C инициируют высвобождение фактора некроза опухоли-α и интерлейкина-1, что приводит к лихорадке, сыпи, прямым токсическим эффектам на эндотелий, септическому шоку и активации Т-клеток.Сообщается, что стрептококковый белок M и экзотоксины A и B связаны с более тяжелыми инфекциями (11). Микроорганизм также секретирует гиалуронидазу и стрептолизин, что приводит к инвазии и повреждению тканей. Операция необходима для удаления некротической ткани, которая является источником экзотоксинов, которые могут вызвать коллапс кровообращения, полиорганную недостаточность и в конечном итоге привести к смерти (12).
 Глубоко расположенные инфекции связаны с тромбоцитопенией, бактериемией, стойкой лихорадкой, длительной госпитализацией, требующей ведение интенсивной терапии и возможность летального исхода.Диагностика вторичных осложнений ветряной оспы у детей может быть затруднена на ранних стадиях заболевания. Способствующие факторы включают высокую стойкую лихорадку; рецидивирующая лихорадка после афебрильного периода; локализованный отек; уплотнение; эритема; непропорциональная боль; вялость; отказ нести тяжесть; токсичный вид; гипотония; и тахикардия. Некротический фасциит можно отличить от целлюлита на основании диффузной эритемы, токсического внешнего вида, лихорадки и тромбоцитопении. При подозрении на гангренозную ветряную оспу требуется интенсивная терапия и ранняя и агрессивная хирургическая обработка раны с соответствующими антибиотиками (12, 13).В одной большой серии публикаций диагноз некротического фасциита был пропущен в 85–100% рассмотренных случаев из-за небольшого количества кожных проявлений на ранней стадии заболевания, что привело к значительным показателям заболеваемости и смертности примерно на 25-40%.
Глубоко расположенные инфекции связаны с тромбоцитопенией, бактериемией, стойкой лихорадкой, длительной госпитализацией, требующей ведение интенсивной терапии и возможность летального исхода.Диагностика вторичных осложнений ветряной оспы у детей может быть затруднена на ранних стадиях заболевания. Способствующие факторы включают высокую стойкую лихорадку; рецидивирующая лихорадка после афебрильного периода; локализованный отек; уплотнение; эритема; непропорциональная боль; вялость; отказ нести тяжесть; токсичный вид; гипотония; и тахикардия. Некротический фасциит можно отличить от целлюлита на основании диффузной эритемы, токсического внешнего вида, лихорадки и тромбоцитопении. При подозрении на гангренозную ветряную оспу требуется интенсивная терапия и ранняя и агрессивная хирургическая обработка раны с соответствующими антибиотиками (12, 13).В одной большой серии публикаций диагноз некротического фасциита был пропущен в 85–100% рассмотренных случаев из-за небольшого количества кожных проявлений на ранней стадии заболевания, что привело к значительным показателям заболеваемости и смертности примерно на 25-40%. (14). Раннее распознавание, неотложная хирургическая обработка и внутривенное введение антибиотиков необходимы для предотвращения значительной заболеваемости и смертности.
(14). Раннее распознавание, неотложная хирургическая обработка и внутривенное введение антибиотиков необходимы для предотвращения значительной заболеваемости и смертности.
В данном случае 5-летняя девочка поступила на седьмой день после извержения с высокой температурой, раздражительностью, болью и большим некротическим пятном, окруженным заметной эритемой на туловище.Первоначально состояние ребенка контролировалось, и она хорошо отреагировала на консервативное лечение с внутривенными антибиотиками, ацикловиром и местным уходом за ранами. Однако после первоначального улучшения у нее снова поднялась сильная лихорадка с нарастанием эритемы, волдырей и крепитации. Эти симптомы также были связаны с тяжелым респираторным расстройством, тяжелой тромбоцитопенией и гипоальбуминемией. Ребенку провели экстренную хирургическую обработку раны, интенсивное внутривенное введение антибиотиков, а также поддерживали неинвазивную вентиляцию и препараты крови.Этот случай подчеркивает необходимость быстрой диагностики некротического фасциита, вторичного по отношению к инфекции ветряной оспы, даже у иммунокомпетентных детей; Кроме того, этот диагноз требует раннего и неотложного хирургического вмешательства с введением внутривенных антибиотиков и ацикловира для предотвращения фатальных последствий.
Описанные нами осложнения можно предотвратить с помощью вакцинации от ветряной оспы, которая, как было доказано, эффективна в предотвращении и снижении тяжести инфекции.Многочисленные исследования рекомендовали вакцинацию для предотвращения инфекции и, следовательно, устранения осложнений ветряной оспы (11, 15, 16). Таким образом, вакцинация должна быть стандартной практикой, поскольку осложнения ветряной оспы, похоже, становятся все более серьезными, с увеличением частоты инфекций GABHS. Текущие руководящие принципы рекомендуют вакцинацию от ветряной оспы всем детям в возрасте от 12 до 18 месяцев и детям в возрасте от 19 месяцев до 12 лет, которые ранее не были вакцинированы или не имели в анамнезе инфекции ветряной оспы.
Устойчивое обнаружение ДНК вируса ветряной оспы у ранее здорового ребенка после тяжелой ветряной оспы
РЕФЕРАТ
У иммунокомпетентных детей с инфекцией, вызванной первичным вирусом ветряной оспы (VZV), пиковые вирусные нагрузки обнаруживаются в периферической крови вблизи начала везикулярной болезни.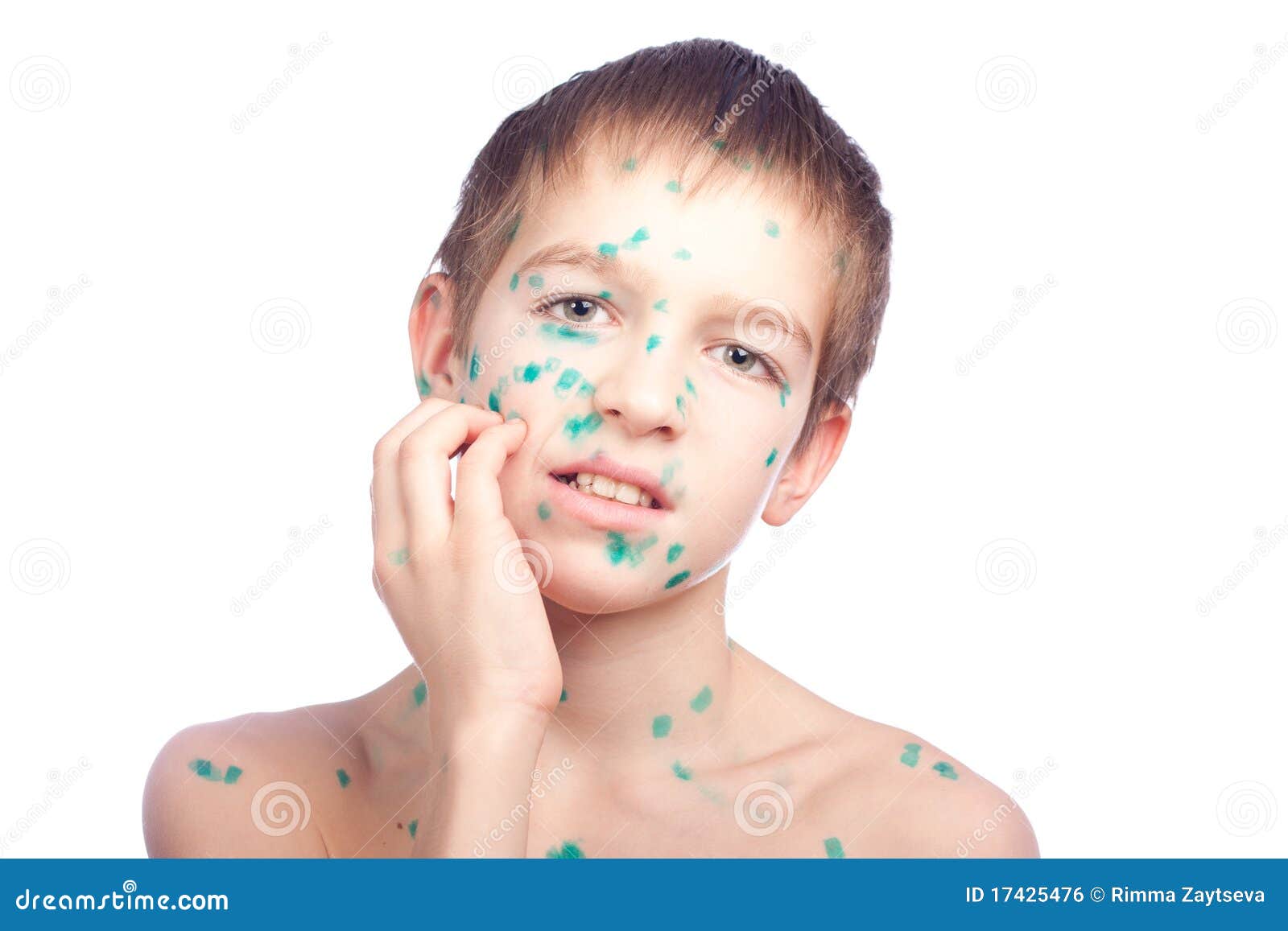 сыпь. Концентрация ДНК VZV обычно снижается и становится неопределяемой в течение 3 недель после появления экзантемы. Здесь мы представляем ранее здорового, отрицательного по вирусу иммунодефицита человека 4-летнего мальчика, поступившего с тяжелой формой ветряной оспы.В его крови была обнаружена высокая вирусная нагрузка (> 340000 копий / мл), и вирусная нагрузка оставалась высокой в течение как минимум 1,5 лет. Полному избавлению от вируса предшествовало клиническое выздоровление. Общая и VZV-специфическая иммунная реактивность не нарушена. NK-клетки и CD8 + Т-клетки были активированы во время острой инфекции, а VZV-специфические CD4 + Т-клетки выявлялись с высокой частотой. ДНК VZV первоначально была обнаружена в В-клетках, NK-клетках, а также в Т-клетках CD4 + и CD8 + .Напротив, во время постоянной фазы обнаружения ДНК VZV вирусная ДНК была в основном локализована в Т-клетках CD8 + . Мы впервые описываем стойкое обнаружение ДНК VZV у ранее здорового ребенка.
сыпь. Концентрация ДНК VZV обычно снижается и становится неопределяемой в течение 3 недель после появления экзантемы. Здесь мы представляем ранее здорового, отрицательного по вирусу иммунодефицита человека 4-летнего мальчика, поступившего с тяжелой формой ветряной оспы.В его крови была обнаружена высокая вирусная нагрузка (> 340000 копий / мл), и вирусная нагрузка оставалась высокой в течение как минимум 1,5 лет. Полному избавлению от вируса предшествовало клиническое выздоровление. Общая и VZV-специфическая иммунная реактивность не нарушена. NK-клетки и CD8 + Т-клетки были активированы во время острой инфекции, а VZV-специфические CD4 + Т-клетки выявлялись с высокой частотой. ДНК VZV первоначально была обнаружена в В-клетках, NK-клетках, а также в Т-клетках CD4 + и CD8 + .Напротив, во время постоянной фазы обнаружения ДНК VZV вирусная ДНК была в основном локализована в Т-клетках CD8 + . Мы впервые описываем стойкое обнаружение ДНК VZV у ранее здорового ребенка.
У детей, перенесших первичную инфекцию вирусом ветряной оспы (VZV), развивается ветряная оспа (ветряная оспа). Симптомы включают жар и генерализованную везикулярную сыпь, которые обычно проходят в течение 1-2 недель. Осложнения, такие как пневмония, вторичная бактериальная инфекция поражений и энцефалит, редко встречаются у здоровых детей, тогда как частота осложнений и смертность увеличивается у детей с ослабленным иммунитетом.
Разрешение острой ветряной оспы в значительной степени зависит от скоординированного действия естественных киллеров (NK) и VZV-специфических Т-клеток (1-3). Считается, что как CD4 + , так и CD8 + Т-клетки демонстрируют гибель инфицированных клеток-мишеней (11, 16, 21, 22, 26, 44). Концентрация ДНК VZV в периферической крови составляет в среднем ~ 1600 копий / мл на 2-й день (диапазон от 0 до 10) после появления сыпи (15) и может быть обнаружена примерно до 3-й недели после начала заболевания (30).Обычно предполагается, что виремия во время инфекций VZV является клеточно-ассоциированной, хотя вирусная ДНК также может быть обнаружена в плазме и сыворотке у значительной части пациентов с острой ветряной оспой (1, 15).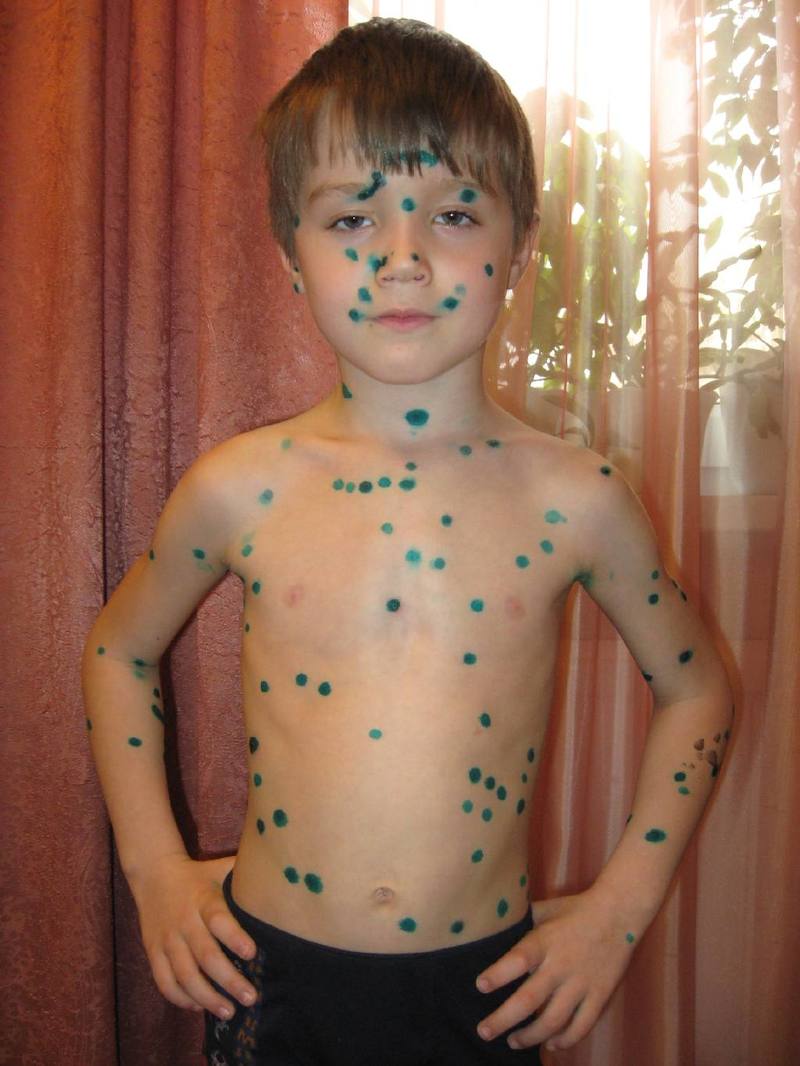 Ранее было описано, что вирусная ДНК в равной степени обнаруживается в В-клетках, CD4 + Т-клетках, CD8 + Т-клетках и моноцитах / макрофагах во время острой инфекции (27).
Ранее было описано, что вирусная ДНК в равной степени обнаруживается в В-клетках, CD4 + Т-клетках, CD8 + Т-клетках и моноцитах / макрофагах во время острой инфекции (27).
После острой инфекции вирус проявляет латентность в нейрональных клетках ганглиев тройничного нерва или дорсального корешка, как показывает обнаружение ДНК VZV в этих участках (18, 31, 35, 36).В отличие от вируса простого герпеса типа 1 (HSV-1), экспрессия вирусного белка была продемонстрирована в латентный период, особенно транскрипта ORF63 (8-10, 28, 29). Точный механизм установления и поддержания задержки до сих пор остается нерешенным (32, 38, 39, 43). При ослаблении клеточного иммунитета вирус может реактивироваться и вызывать опоясывающий лишай (опоясывающий лишай), характеризующийся болезненной везикулярной сыпью, обычно ограничивающейся одним или несколькими сенсорными дерматомами (5, 18, 24, 45).
Здесь мы представляем 4-летнего, не имеющего отношения к вирусу иммунодефицита человека (ВИЧ), ранее здорового мальчика с постоянными концентрациями ДНК VZV в образцах периферической крови до 1 года. Через 5 лет после госпитализации по поводу ветряной оспы тяжелой степени. Обширная иммунологическая оценка не выявила аномалий гуморального иммунитета, количества и активации NK-клеток, CD4 + и CD8 + Т-клеток или экспрессии классов I и II главного комплекса гистосовместимости (MHC). Во время постоянной фазы обнаружения ДНК ДНК VZV преимущественно обнаруживалась в Т-клетках CD8 + , что могло быть результатом латентного периода в иммунных клетках.
Через 5 лет после госпитализации по поводу ветряной оспы тяжелой степени. Обширная иммунологическая оценка не выявила аномалий гуморального иммунитета, количества и активации NK-клеток, CD4 + и CD8 + Т-клеток или экспрессии классов I и II главного комплекса гистосовместимости (MHC). Во время постоянной фазы обнаружения ДНК ДНК VZV преимущественно обнаруживалась в Т-клетках CD8 + , что могло быть результатом латентного периода в иммунных клетках.
ОТЧЕТ О ПРАКТИКЕ
Ранее здоровый, ВИЧ-отрицательный белый мальчик от не кровных родителей был госпитализирован в 4-летнем возрасте с тяжелой инфекцией VZV на 3-й день после появления экзантемы. Было известно, что у него в анамнезе были ушные инфекции (от одного до трех раз в год) и неаллергическая гиперреактивность бронхов, по поводу которых он использовал ингаляционную терапию в прошлом. Он не принимал никаких лекарств в течение последних 7-8 месяцев до госпитализации. У мальчика не было выявлено склонности к кровотечениям или предшествующих признаков несовершенного заживления ран, о чем свидетельствует проведенная без осложнений аденоидэктомия в возрасте 2 лет. Семейный анамнез протекал без происшествий. Вскоре после этого младший брат перенес легкое течение VZV.
При обращении у него была кожная сыпь, состоящая из более чем 200 пузырьков, высокая температура, признаки обезвоживания из-за рвоты и диареи, а также симптомы кашля и одышки, совместимые с пневмонитом. Согласно клинической системе оценки Vazquez et al. (47), сыпь, характер поражения, высота лихорадки и системные признаки, а также субъективная оценка внешнего вида пациента определили степень тяжести ветряной оспы.Согласно этой системе оценок, мальчик был классифицирован как «страдающий тяжелым заболеванием», вызванным VZV (т.е.> 16 баллов).
Помимо пузырьков, на голове и туловище у мальчика было около 20 крупных геморрагических волдырей. ПЦР-анализ выявил высокую нагрузку ДНК VZV (> 340000 копий / мл). Культуры мазков из зева и везикул дали положительный результат на VZV. Ферменты печени аспартатаминотрансфераза и аланинаминотрансфераза были максимальными при поступлении, 564 Ед / мл и 324 Ед / мл, соответственно. Уровень С-реактивного белка (СРБ) составлял 33 мг / л. Он был регидратирован и лечился ацикловиром внутривенно в течение 10 дней (30 мг / кг / день) в сочетании с флуклоксациллином при подозрении на импетигинизацию и бактериемию. Кислородная поддержка была прекращена через 48 ч противовирусного лечения. Посев крови оставался отрицательным, и через 5 дней прием антибиотиков был прекращен. Через день его выписали (уровень СРБ <3 мг / л). Уровни ферментов печени нормализовались в течение следующих 2 недель.
Уровень С-реактивного белка (СРБ) составлял 33 мг / л. Он был регидратирован и лечился ацикловиром внутривенно в течение 10 дней (30 мг / кг / день) в сочетании с флуклоксациллином при подозрении на импетигинизацию и бактериемию. Кислородная поддержка была прекращена через 48 ч противовирусного лечения. Посев крови оставался отрицательным, и через 5 дней прием антибиотиков был прекращен. Через день его выписали (уровень СРБ <3 мг / л). Уровни ферментов печени нормализовались в течение следующих 2 недель.
Во время дальнейшего наблюдения у мальчика были различные эпизоды (суб) лихорадки продолжительностью от 1 до 2 недель до полного клинического выздоровления, которые не потребовали госпитализации.Во время последующего наблюдения бактериальные патогены или вирусные агенты не могли быть обнаружены с помощью прямых тестов иммунофлуоресценции, посева, серологии или ПЦР, за исключением ДНК VZV, которая оставалась обнаруживаемой в его крови до 1,5 лет.
Через 6 недель после выписки у него развилась инфекция верхних дыхательных путей с подозрением на бронхит, и он получал антибиотики широкого спектра действия в течение 10 дней.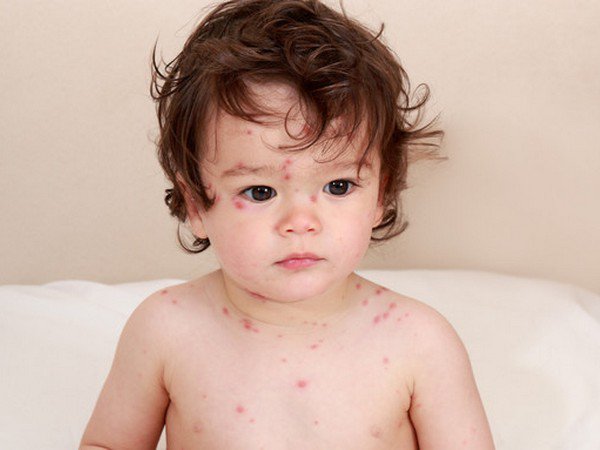 Рентгенография грудной клетки исключила легочные инфильтраты. СРБ нормализовался со 100 мг / л до <3 мг / л в течение следующих 2 недель.Через пять месяцев после выписки у мальчика была выявлена реактивация цитомегаловируса (ЦМВ) с положительными культурами слюны и мочи, но отрицательными ПЦР на ЦМВ в цельной крови. При наличии постоянной нагрузки ДНК VZV его лечили в течение 3 недель терапевтическими дозами валацикловира. Нагрузки ДНК VZV оставались обнаруживаемыми в цельной крови. У него все еще были большие корки на голове и туловище, некоторые из которых были окружены везикулярным ободком. Бактериальный посев везикулярной жидкости выявил наличие Staphylococcus aureus .Культура VZV и ПЦР на везикулярной жидкости были отрицательными, дрожжи или грибки не были обнаружены. Везикулы не реагировали на восстановленное противовирусное лечение. Заживление кожных поражений произошло только после начала приема антибиотиков, состоящего из 7 дней перорального приема флуклоксациллина с последующим интенсивным и непрерывным местным лечением антибиотиками мепирацином-0,1% кремом в течение 3 месяцев.
Рентгенография грудной клетки исключила легочные инфильтраты. СРБ нормализовался со 100 мг / л до <3 мг / л в течение следующих 2 недель.Через пять месяцев после выписки у мальчика была выявлена реактивация цитомегаловируса (ЦМВ) с положительными культурами слюны и мочи, но отрицательными ПЦР на ЦМВ в цельной крови. При наличии постоянной нагрузки ДНК VZV его лечили в течение 3 недель терапевтическими дозами валацикловира. Нагрузки ДНК VZV оставались обнаруживаемыми в цельной крови. У него все еще были большие корки на голове и туловище, некоторые из которых были окружены везикулярным ободком. Бактериальный посев везикулярной жидкости выявил наличие Staphylococcus aureus .Культура VZV и ПЦР на везикулярной жидкости были отрицательными, дрожжи или грибки не были обнаружены. Везикулы не реагировали на восстановленное противовирусное лечение. Заживление кожных поражений произошло только после начала приема антибиотиков, состоящего из 7 дней перорального приема флуклоксациллина с последующим интенсивным и непрерывным местным лечением антибиотиками мепирацином-0,1% кремом в течение 3 месяцев. От родителей ребенка получено письменное информированное согласие на дополнительное исследование VZV в клеточных фракциях.
От родителей ребенка получено письменное информированное согласие на дополнительное исследование VZV в клеточных фракциях.
МАТЕРИАЛЫ И МЕТОДЫ
Выделение PBMC. Образцы гепаринизированной периферической крови были взяты у пациента продольно в течение 2 лет. Мононуклеарные клетки периферической крови (PBMC) выделяли с использованием стандартных методов центрифугирования в градиенте плотности с использованием Lymphoprep (Nycomed; Pharma, Осло, Норвегия). РВМС криоконсервировали до использования и оттаивали в соответствии со стандартными процедурами. Все продольные образцы анализировали одновременно. Контрольная группа, состоящая из семи детей, которым был поставлен диагноз и наблюдались в амбулаторном отделении для выявления ветряной оспы от легкой до умеренной степени тяжести (оценка степени тяжести по шкале Васкеса 5.9; n = 7; средний возраст 3,6 года; три девочки, четыре мальчика). Ограниченное количество образцов крови от этих контрольных субъектов было собрано и сохранено, если это разрешено с согласия родителей.
Определение VZV-специфических CD4 + Т-клеток путем окрашивания внутриклеточных цитокинов. Частоту VZV-специфических CD4 + -Т-клеток определяли, как описано ранее (50). Короче говоря, PBMC стимулировали в течение 6 часов антигеном VZV (20 мкл / мл; Microbix Biosystems, Торонто, Канада), последние 5 часов в присутствии брефельдина-A (10 мкг / мл).РВМС костимулировали CD28 (2 мкг / мл; CLB 15E8) и CD49d (1 мкг / мл; BD Biosciences, Сан-Хосе, Калифорния). Клетки были пермеабилизированы с использованием набора для окрашивания внутриклеточных цитокинов BD-FACS (в соответствии с инструкциями производителя) и окрашены на гамма-интерферон (IFN-γ) -флуоресцеинизотиоцианат (FITC), CD4-PerCP-Cy5.5 (все BD Biosciences) и CD69-аллофикоцианин (APC) (Caltag Laboratories, Burlingame, CA). CD4 + CD69 + IFN-γ + Т-клетки (за вычетом фоновых уровней) были обозначены VZV-специфическими CD4 + Т-клетками.Отрицательный контроль состоял из Т-клеток CD4 + , стимулированных средой, а положительный контроль состоял из Т-клеток CD4 + , стимулированных энтеротоксином В Staphylococcus aureus (Sigma, St Louis, MO). Анализ клеток выполняли с использованием проточного цитометра FACSCalibur и программного обеспечения CellQuest (BD Biosciences).
Анализ клеток выполняли с использованием проточного цитометра FACSCalibur и программного обеспечения CellQuest (BD Biosciences).
Иммунофлуоресцентное окрашивание и проточная цитометрия. Всего 200000 PBMC инкубировали с моноклональными антителами, конъюгированными с флуоресцентной меткой (концентрации в соответствии с инструкциями производителя).Фенотипирование Т-клеток выполняли путем окрашивания CD4-PerCP-Cy5.5 и CD8-APC в комбинации с меченными FITC или фикоэритрином CD27, CD38, CD45RA и HLA-DR (все BD Biosciences). В-клетки были обнаружены комбинацией CD3-FITC и CD19-фикоэритрина (BD Biosciences). Фенотипирование NK-клеток выполняли путем окрашивания CD3-PerCP-Cy5.5 и CD56-APC в сочетании с FITC- или PE-меченными CD16 (Sanquin, Амстердам, Нидерланды), CD158a (KIR2DL1 / KIR2DS1), CD158b (KIR2DL2 / KIR2DL3 / KIR2DS2), NKp44, NKp46 (все Beckman Coulter, Марсель, Франция), NKB1 (KIR3DL1), CD94 (BD Biosciences) или NKG2D с меткой APC (R&D Systems, Абингдон, Великобритания).
Окрашивание внутриклеточного GrB и перфорина. Окрашивание внутриклеточного гранзима B (GrB) и перфорина проводили путем инкубации 500000 PBMC с CD8-FITC (BD Biosciences), однократной промывки клеток и последующей фиксации клеток 50 мкл буферного раствора формальдегида в ацетоне. и клетки впоследствии подвергали проницаемости путем промывания 0,1% сапонина-50 мМ d-глюкозы. Затем клетки инкубировали с антителами против GrB (Sanquin, Амстердам, Нидерланды) и антителами против перфорина (Hölzel Diagnostika, Köln, Германия) в соответствии с инструкциями производителя.
Окрашивание внутриклеточного гранзима B (GrB) и перфорина проводили путем инкубации 500000 PBMC с CD8-FITC (BD Biosciences), однократной промывки клеток и последующей фиксации клеток 50 мкл буферного раствора формальдегида в ацетоне. и клетки впоследствии подвергали проницаемости путем промывания 0,1% сапонина-50 мМ d-глюкозы. Затем клетки инкубировали с антителами против GrB (Sanquin, Амстердам, Нидерланды) и антителами против перфорина (Hölzel Diagnostika, Köln, Германия) в соответствии с инструкциями производителя.
Фракции клеток. Чтобы определить, в каких клетках была локализована ДНК VZV, PBMC из четырех различных временных точек во время наблюдения фракционировали путем инкубации с комбинацией флуоресцентно меченных CD3, CD4 и CD8 или моноклональных CD3, CD19 и CD56. антитела (все BD Biosciences) в течение 30 мин при 4 ° C. Клетки были промыты и отсортированы с помощью FACSAria (BD Biosciences) на CD3 + CD4 + (т.е. CD4 + Т-клетки), CD3 + CD8 + (т. е. CD8 + Т-клетки). , CD3 — CD19 + (т.е., В-клетки) и CD3 — CD56 + (то есть NK-клетки) клеток. Нагрузки ДНК VZV определяли количественно в каждой клеточной фракции, как описано ниже. Результаты выражаются в количестве копий ДНК на 10 5 клеток.
е. CD8 + Т-клетки). , CD3 — CD19 + (т.е., В-клетки) и CD3 — CD56 + (то есть NK-клетки) клеток. Нагрузки ДНК VZV определяли количественно в каждой клеточной фракции, как описано ниже. Результаты выражаются в количестве копий ДНК на 10 5 клеток.
VZV-специфическая серология. VZV-иммуноглобулин M (IgM) определяли с помощью непрямой иммунофлуоресценции, а титры VZV IgG определяли в плазме, как описано ранее, с использованием miniVidas (bioMerieux, Marcy l’Etoile, Франция) (15). Результаты выражаются в условных единицах на миллилитр сыворотки (удвоение условных единиц отражает удвоение количества антител, присутствующих в сыворотке).
Количественная ПЦР с VZV. Количественная ПЦР была проведена на образцах цельной крови с антикоагулянтом периферической ЭДТА и вышеупомянутых клеточных фракциях в соответствии с утвержденным методом, подробно описанным ранее de Jong et al. (15). ДНК очищали из 50 мкл периферической цельной крови с антикоагулянтом EDTA или из фракций высокоочищенных лимфоцитов в соответствии с методом, описанным ранее Boom et al. (4) со следующими модификациями: 20 мкл фракционированных по размеру частиц диоксида кремния использовали в сочетании с 900 мкл лизирующего буфера (L6), и ДНК элюировали в 100 мкл буфера ТЕ (10 мМ Трис-HCl, 1 мМ ЭДТА, pH 8.0). Пять микролитров (20 молекул) ДНК внутреннего контроля (IC), имитирующей мишень VZV, были включены в экстракцию ДНК. Генерация IC ДНК была подробно описана ранее (15). Контроли IC ДНК были включены для различий в эффективности экстракции и амплификации, например, из-за ингибирующих веществ, тем самым исключая ложноотрицательные результаты. Нижний предел обнаружения при диагностической процедуре составлял 80 копий ДНК VZV / мл цельной крови.
(4) со следующими модификациями: 20 мкл фракционированных по размеру частиц диоксида кремния использовали в сочетании с 900 мкл лизирующего буфера (L6), и ДНК элюировали в 100 мкл буфера ТЕ (10 мМ Трис-HCl, 1 мМ ЭДТА, pH 8.0). Пять микролитров (20 молекул) ДНК внутреннего контроля (IC), имитирующей мишень VZV, были включены в экстракцию ДНК. Генерация IC ДНК была подробно описана ранее (15). Контроли IC ДНК были включены для различий в эффективности экстракции и амплификации, например, из-за ингибирующих веществ, тем самым исключая ложноотрицательные результаты. Нижний предел обнаружения при диагностической процедуре составлял 80 копий ДНК VZV / мл цельной крови.
Пару праймеров, используемую для амплификации, получали от Perkin-Elmer B.V. (Nieuwerkerk a / d IJssel, Нидерланды) и состоял из VZV-3 (5′-TCT TTC ACG GAG GCA AAC AC-3 ′) и Bio-VZV-4 (5′-TCC AAG GCG GGT GCA TAT CT -3 ‘[5’ биотинилированный]) (17). Эта пара праймеров амплифицирует фрагмент ДНК длиной 161 п.н. из гена 29 VZV. В этой ПЦР 15 мкл элюата ДНК и 10 мкл эталонной ДНК IC (4 молекулы / мкл) были подвергнуты ПЦР, оптимизированной добавлением α-казеина в конечная концентрация реакционной смеси 400 нг / мкл. Систему гликозилазы урацил- N (Perkin-Elmer) использовали для предотвращения ложноположительных реакций из-за переноса амплимеров.Зонды, используемые для последующей гибридизации (Perkin-Elmer BV), представляли собой VZV-специфический зонд TBR-VZV-1 (5′-AAC GGT TTG GGT TTT CAC GCT GCC-3 ‘) [5′-конец был помечен Tris- ( 2,2′-бипиридин) -рутений (II) хелат (TBR)] и ДНК-специфический зонд IC TBR-VZV-2 (5’-ACC TGT CGG ATC CGT AGT TGC TGT-3 ‘) (5’-конец был помечен TBR). Метод, использованный для гибридизации, подробно описан ранее в (15). Сигнал электрохемилюминесценции измеряли на анализаторе М-8 (BIOVERIS, Oxfordshire, Великобритания).Число копий ДНК VZV на миллилитр цельной крови рассчитывали с использованием алгоритма, описанного ранее в другом месте (15).
В этой ПЦР 15 мкл элюата ДНК и 10 мкл эталонной ДНК IC (4 молекулы / мкл) были подвергнуты ПЦР, оптимизированной добавлением α-казеина в конечная концентрация реакционной смеси 400 нг / мкл. Систему гликозилазы урацил- N (Perkin-Elmer) использовали для предотвращения ложноположительных реакций из-за переноса амплимеров.Зонды, используемые для последующей гибридизации (Perkin-Elmer BV), представляли собой VZV-специфический зонд TBR-VZV-1 (5′-AAC GGT TTG GGT TTT CAC GCT GCC-3 ‘) [5′-конец был помечен Tris- ( 2,2′-бипиридин) -рутений (II) хелат (TBR)] и ДНК-специфический зонд IC TBR-VZV-2 (5’-ACC TGT CGG ATC CGT AGT TGC TGT-3 ‘) (5’-конец был помечен TBR). Метод, использованный для гибридизации, подробно описан ранее в (15). Сигнал электрохемилюминесценции измеряли на анализаторе М-8 (BIOVERIS, Oxfordshire, Великобритания).Число копий ДНК VZV на миллилитр цельной крови рассчитывали с использованием алгоритма, описанного ранее в другом месте (15).
Метод, использованный в настоящей статье, ранее показал высокую чувствительность для количественного определения ДНК VZV (15). Эффективность экстракции и амплификации контролировали включением ДНК внутреннего контроля, имитирующей мишень VZV, в экстракцию ДНК. Этот метод ПЦР, используемый для количественного определения ДНК VZV, был тщательно проверен в прошлом и не дает перекрестной реакции с различными герпесвирусами, включая HSV-1, HSV-2, вирус Эпштейна-Барра, вирус герпеса человека 6 и CMV (15 ).
Анализ устойчивости к тимидинкиназе. ДНК была выделена у пациента через 5 месяцев после выписки. Ген VZV, кодирующий тимидинкиназу, и прилегающую последовательность амплифицировали с помощью анализа ПЦР, описанного ранее (34, 42). Данные сравнивали с данными, полученными с использованием стандартной ацикловир-чувствительной тимидинкиназы, как описано ранее (13).
РЕЗУЛЬТАТЫ
Вирусология. На момент госпитализации в крови пациента можно было обнаружить> 340000 копий ДНК VZV / мл, тогда как в среднем только 6000 копий ДНК VZV / мл можно было обнаружить на 1-2 день после появление сыпи у детей, перенесших ветряную оспу легкой степени ( n = 7) (рис. 1А). Это согласуется с ранее опубликованными данными с использованием той же количественной ПЦР для измерения ДНК VZV (36, 49). После внутривенной противовирусной терапии устойчивое, но медленное снижение уровней ДНК VZV наблюдалось на ранних этапах наблюдения, в отличие от быстрого выведения вируса в контрольной группе, которые вылечили вирус в течение 3 недель. Так как состояние ребенка значительно улучшилось благодаря противовирусной терапии, никаких других действий по искоренению вируса предпринято не было.
1А). Это согласуется с ранее опубликованными данными с использованием той же количественной ПЦР для измерения ДНК VZV (36, 49). После внутривенной противовирусной терапии устойчивое, но медленное снижение уровней ДНК VZV наблюдалось на ранних этапах наблюдения, в отличие от быстрого выведения вируса в контрольной группе, которые вылечили вирус в течение 3 недель. Так как состояние ребенка значительно улучшилось благодаря противовирусной терапии, никаких других действий по искоренению вируса предпринято не было.
VZV вирусология.(A) Нагрузки ДНК VZV (копии / миллилитр) были определены в крови пациента в различные моменты времени после появления сыпи (закрашенные квадраты), а также в крови контрольных пациентов, перенесших острую ветряную оспу (белые кружки) ( n ). = 7; средняя нагрузка ± стандартное отклонение). Указаны периоды противовирусного лечения (в / в, внутривенно; перорально, перорально). Методика не полностью валидирована для уровней ниже 80 копий / мл крови (обозначено горизонтальной пунктирной линией). (B) Титры VZV-специфических IgG пациента были определены и выражены в условных единицах.
(B) Титры VZV-специфических IgG пациента были определены и выражены в условных единицах.
Примечательно, что нагрузки VZV в крови пациента оставались высокими более 1,5 лет. Кроме того, пероральный валацикловир, который вводили через 5 месяцев после выписки в терапевтической дозе для контроля противовирусного воздействия на VZV и, когда это возможно, для улучшения вирусного клиренса, не приводил к ускоренному снижению уровней ДНК VZV. ПЦР была проведена для сравнения гена тимидинкиназы штамма, выделенного от пациента, с геном чувствительного к ацикловиру штамма VZV. Этот анализ показал, что пациент не был инфицирован штаммом, устойчивым к ацикловиру.
Гуморальный иммунитет и специфический анти-VZV ответ. Для выявления или исключения иммунного дефекта, ответственного за клиническую картину и высокую вирусную нагрузку при поступлении, были проведены различные иммунологические тесты. Иммуноглобулины, подклассы IgG, активность комплемента (50% гемолитического комплемента / AP 50 , где AP 50 — это сыворотка, необходимая для 50% лизиса путем активации альтернативного пути комплемента), опсонизирующая активность сыворотки против Staphylococcus aureus и специфические антитела все изотипы IgG к предыдущим вакцинациям (корь, эпидемический паротит, краснуха и столбнячный анатоксин) были в пределах нормы (данные не показаны).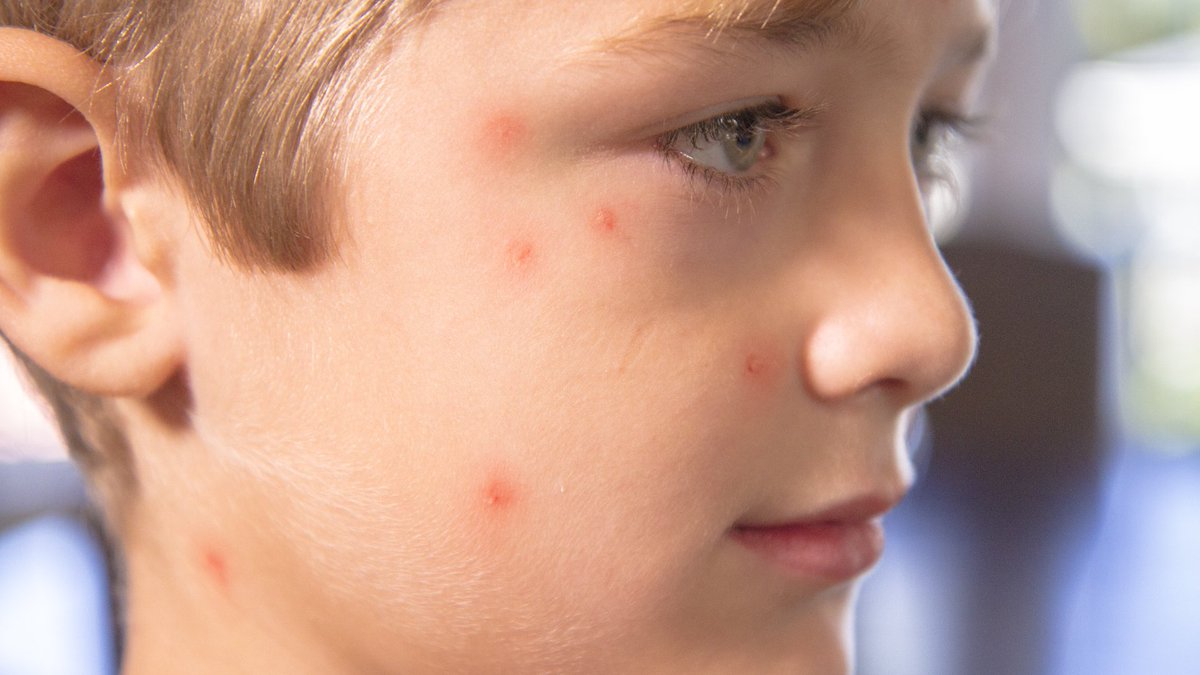 После острой инфекции VZV-специфический IgM, который уже определялся в день госпитализации, исчез в течение 3 недель, после чего последовал рост VZV-специфических антител IgG, которые оставались положительными в течение периода наблюдения (рис. 1B). Титры VZV-специфических IgG были в пределах диапазона, обнаруженного у здоровых иммунокомпетентных детей, которые контролировали вирус в течение 2–3 недель после появления экзантемы. VZV-специфический IgM не может быть обнаружен в образцах крови пациента во время последующего наблюдения (данные не показаны).
После острой инфекции VZV-специфический IgM, который уже определялся в день госпитализации, исчез в течение 3 недель, после чего последовал рост VZV-специфических антител IgG, которые оставались положительными в течение периода наблюдения (рис. 1B). Титры VZV-специфических IgG были в пределах диапазона, обнаруженного у здоровых иммунокомпетентных детей, которые контролировали вирус в течение 2–3 недель после появления экзантемы. VZV-специфический IgM не может быть обнаружен в образцах крови пациента во время последующего наблюдения (данные не показаны).
Т-клеточный иммунитет и иммунофенотипические изменения.Определяли абсолютное количество субпопуляций лимфоцитов. Количество NK-клеток и CD4 + Т-клеток в периферической крови было высоким сразу после заражения по сравнению с фоновыми данными, полученными от контрольной группы того же возраста, у которой не было заболевания ветряной оспы, и нормализовалось в течение периода наблюдения (рис. 2А). Характеристика циркулирующих CD4 + и CD8 + Т-клеток с использованием CD45RA и CD27 в качестве маркеров выявила прогрессирующую дифференцировку CD8 + -Т-клеток с течением времени (данные не показаны) (46). MHC класса I и класса II были экспрессированы на нормальных уровнях, а тип HLA был A1 / A1, B57 / B62, Cw7 / Cw7, DR17 / DR13, DQ2 / DQ6.
MHC класса I и класса II были экспрессированы на нормальных уровнях, а тип HLA был A1 / A1, B57 / B62, Cw7 / Cw7, DR17 / DR13, DQ2 / DQ6.
субпопуляций лимфоцитов периферической крови. (A) Абсолютное количество NK-клеток (кружки), CD8 + T-клеток (треугольники вверх), CD4 + T-клеток (треугольники вниз) и B-клеток (ромбы) были определены во время последующего наблюдения. Референсные значения (10 6 клеток / мл крови) для детей в возрасте от 2 до 10 лет составляют от 0,09 до 1,0 (NK-клетки), от 0,3 до 1,8 (CD8 + Т-клетки), 0.От 3 до 2,4 (CD4 + Т-клетки) и от 0,2 до 2,1 (В-клетки). (B) Состояние активации CD4 + Т-клеток (квадраты) и CD8 + Т-клеток (треугольники), определяемое коэкспрессией HLA-DR и CD38. (C) Внутриклеточное обнаружение перфорина (квадраты) и гранзима B (треугольники) в CD8 + Т-клетках.
Пул CD8 + -Т-клеток и, в меньшей степени, пул CD4 + -Т-клеток пациента, содержал высокую долю активированных Т-клеток на ранней стадии инфекции, как показано коэкспрессия HLA-DR и CD38 (рис. 2Б). Уровни активированных клеток нормализовались во время наблюдения. Во время острой инфекции большинство CD8 + Т-клеток пациента содержало цитолитические медиаторы перфорин и гранзим B, количество которых постепенно уменьшалось в течение периода наблюдения (рис. 2C). В первую неделю острого заболевания пролиферативная способность лимфоцитов против фитогемагглютинина, CD2 / 28 и CD3 / 28 снизилась до 7000, 8 530 и 12 200 импульсов в минуту соответственно. Четыре месяца спустя эти значения были нормализованы (> 17000 импульсов в минуту для всех стимулов) (данные не показаны).Токсичность цитотоксических Т-лимфоцитов при перенаправленном уничтожении предварительно инкубированных анти-CD3 мишеней P815 показала нормальную цитотоксичность в стандартных тест-системах, описанных ранее (данные не показаны) (20, 33).
2Б). Уровни активированных клеток нормализовались во время наблюдения. Во время острой инфекции большинство CD8 + Т-клеток пациента содержало цитолитические медиаторы перфорин и гранзим B, количество которых постепенно уменьшалось в течение периода наблюдения (рис. 2C). В первую неделю острого заболевания пролиферативная способность лимфоцитов против фитогемагглютинина, CD2 / 28 и CD3 / 28 снизилась до 7000, 8 530 и 12 200 импульсов в минуту соответственно. Четыре месяца спустя эти значения были нормализованы (> 17000 импульсов в минуту для всех стимулов) (данные не показаны).Токсичность цитотоксических Т-лимфоцитов при перенаправленном уничтожении предварительно инкубированных анти-CD3 мишеней P815 показала нормальную цитотоксичность в стандартных тест-системах, описанных ранее (данные не показаны) (20, 33).
NK-клетки: иммунофенотипические изменения и цитотоксическая способность. В прошлом было показано, что NK-клетки играют ключевую роль в ранней защите хозяина от VZV (3, 49). Мы исследовали экспрессию активирующих и ингибирующих рецепторов на NK-клетках пациента. Пул лимфоцитов был высоко обогащен CD3 — CD56 + NK-клетками (до 35% от общего числа лимфоцитов).Во время острой инфекции рецептор естественной цитотоксичности NKp44 может быть обнаружен непосредственно ex vivo на небольшой фракции циркулирующих NK-клеток нашего пациента, особенно на субпопуляции NK-клеток CD56 bright (рис. 3A). Экспрессия рецептора снижалась во время персистирующей фазы, но могла быть обнаружена снова через 25 недель инфекции, одновременно с реактивацией ЦМВ.
Мы исследовали экспрессию активирующих и ингибирующих рецепторов на NK-клетках пациента. Пул лимфоцитов был высоко обогащен CD3 — CD56 + NK-клетками (до 35% от общего числа лимфоцитов).Во время острой инфекции рецептор естественной цитотоксичности NKp44 может быть обнаружен непосредственно ex vivo на небольшой фракции циркулирующих NK-клеток нашего пациента, особенно на субпопуляции NK-клеток CD56 bright (рис. 3A). Экспрессия рецептора снижалась во время персистирующей фазы, но могла быть обнаружена снова через 25 недель инфекции, одновременно с реактивацией ЦМВ.
Фенотип NK-клеток. (A) Экспрессия NKp44 на NK-клетках (CD3 — CD56 + ) на 2, 13, 25 и 28 неделях (w.) последующих действий. Все точечные графики привязаны к CD3 — CD56 + NK-клеткам. (B) Экспрессия рецепторов NK-клеток через 2, 13, 25 и 28 недель наблюдения, выраженная как процент положительных клеток в пуле NK-клеток.
Практически все NK-клетки экспрессировали CD16 (FcγRIIIA) (фиг.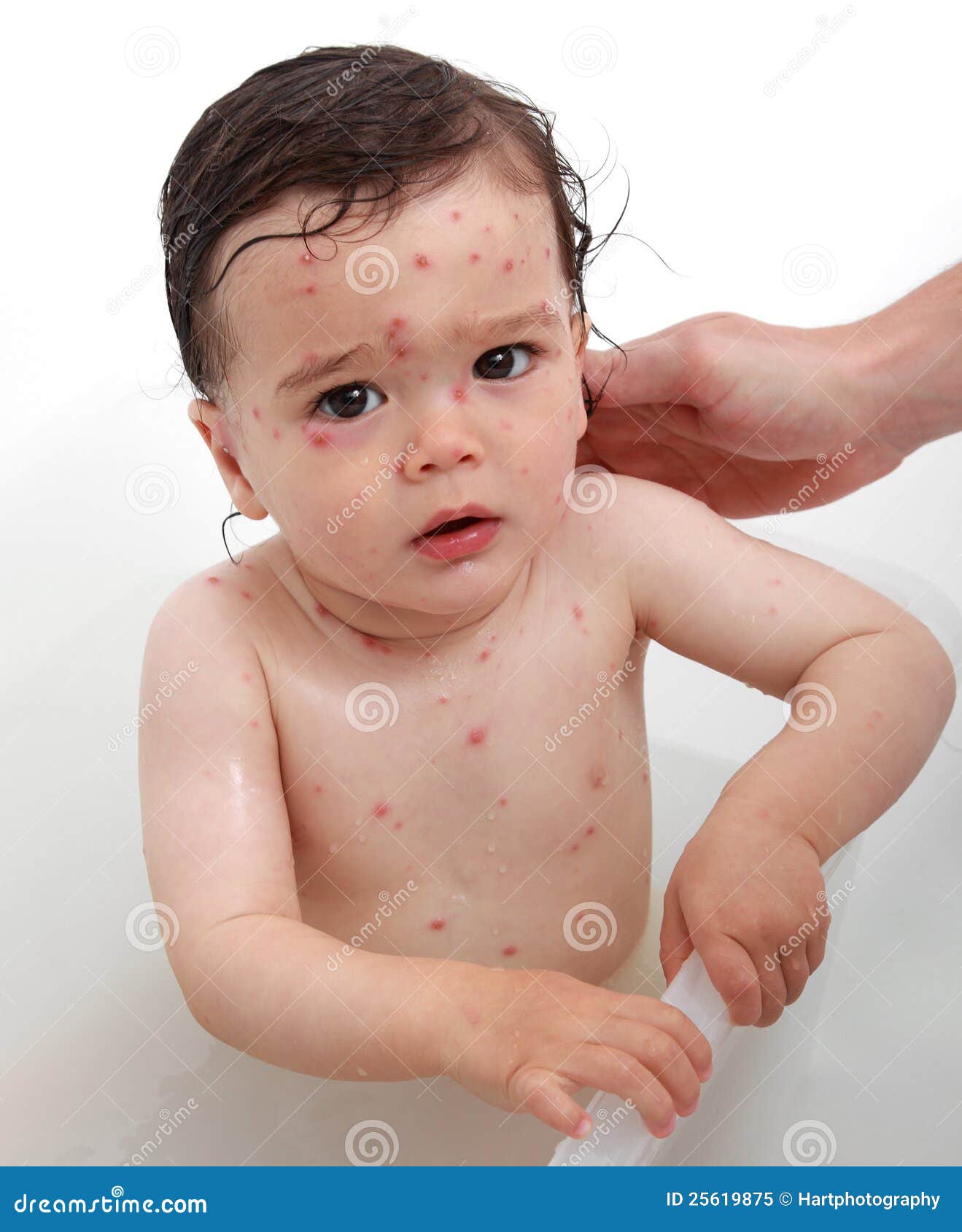 3B). Большинство NK-клеток экспрессировали CD158b, тогда как CD158a и NKB1 экспрессировались на меньшем количестве клеток (фиг. 3B). CD94, член семейства лектинов C-типа, связанный с ингибирующим NKG2A или активирующим NKG2C (25), экспрессировался почти на всех NK-клетках; активирующий рецептор NKG2D был обнаружен на значительной части NK-клеток (рис.3Б). Доля NK-клеток, экспрессирующих NKp46, была высокой во время острой инфекции, но уменьшалась во время персистирующей фазы (рис. 3B). Функциональная цитотоксичность NK-клеток пациента по отношению к линии K562 чувствительных к NK-клеткам клеток была нормальной по сравнению с таковой контрольной группы того же возраста (данные не показаны).
3B). Большинство NK-клеток экспрессировали CD158b, тогда как CD158a и NKB1 экспрессировались на меньшем количестве клеток (фиг. 3B). CD94, член семейства лектинов C-типа, связанный с ингибирующим NKG2A или активирующим NKG2C (25), экспрессировался почти на всех NK-клетках; активирующий рецептор NKG2D был обнаружен на значительной части NK-клеток (рис.3Б). Доля NK-клеток, экспрессирующих NKp46, была высокой во время острой инфекции, но уменьшалась во время персистирующей фазы (рис. 3B). Функциональная цитотоксичность NK-клеток пациента по отношению к линии K562 чувствительных к NK-клеткам клеток была нормальной по сравнению с таковой контрольной группы того же возраста (данные не показаны).
VZV-специфический Т-клеточный ответ. Нормальная активность Т-хелперных клеток уже была обозначена нормальным переключением с IgM на IgG в VZV-специфических антителах и ранним присутствием и последующим исчезновением опосредованного антителами комплемента против VZV — реакция связывания в присутствии обычного повышения общих титров антител против VZV с течением времени (данные не показаны). В поддержку интактного ответа CD4 + -Т-клеток, VZV-специфические CD4 + Т-клетки (т.е. CD69 + IFN-γ + ) выявлялись с высокой частотой (1,55% от общего количества CD4 ). + Т-клеток после коррекции фонового окрашивания) во время острой фазы инфекции, которые вернулись к фоновым уровням во время персистирующей фазы VZV (рис. 4). Частота VZV-специфических CD4 + Т-клеток у контрольных пациентов, перенесших легкое или умеренное течение ветряной оспы, была <0.25% - в острой фазе инфекции (49, 50). Поскольку эпитопы VZV, ограниченные классом I, еще предстоит определить, мы технически не смогли обнаружить циркулирующие VZV-специфические Т-клетки CD8 + .
В поддержку интактного ответа CD4 + -Т-клеток, VZV-специфические CD4 + Т-клетки (т.е. CD69 + IFN-γ + ) выявлялись с высокой частотой (1,55% от общего количества CD4 ). + Т-клеток после коррекции фонового окрашивания) во время острой фазы инфекции, которые вернулись к фоновым уровням во время персистирующей фазы VZV (рис. 4). Частота VZV-специфических CD4 + Т-клеток у контрольных пациентов, перенесших легкое или умеренное течение ветряной оспы, была <0.25% - в острой фазе инфекции (49, 50). Поскольку эпитопы VZV, ограниченные классом I, еще предстоит определить, мы технически не смогли обнаружить циркулирующие VZV-специфические Т-клетки CD8 + .
VZV-специфических CD4 + Т-клеток во время наблюдения. Обнаружение VZV-специфических CD4 + Т-клеток (т.е. CD69 + IFN-γ + ) путем внутриклеточного окрашивания цитокинов после стимуляции лизатом VZV (антиген VZV), средой (отрицательный контроль) или Staphylococcus aureus энтеротоксин B (SEB) (положительный контроль) на 2, 5, 13, 25, 28 и 40 неделях (w. ) последующих действий. Точечные графики привязаны к CD4 + Т-клеткам. Числа указывают процентное содержание клеток CD69 + IFN-γ + в пуле CD4 + -Т-клеток.
) последующих действий. Точечные графики привязаны к CD4 + Т-клеткам. Числа указывают процентное содержание клеток CD69 + IFN-γ + в пуле CD4 + -Т-клеток.
Локализация VZV в различных иммунных клетках. Чтобы локализовать ДНК VZV в различных мононуклеарных клетках периферической крови с течением времени, мы выполнили фракционирование клеток и последующее обнаружение ДНК VZV. Лимфоциты были разделены на B-клетки (CD3 — CD19 + ), NK-клетки (CD3 — CD56 + ), CD4 + -Т-клетки (CD3 + CD4 + ), и фракции CD8 + -Т-клеток (CD3 + CD8 + ) с чистотой> 95% в различные моменты времени после острой инфекции.На ранней стадии инфекции ДНК VZV (5 неделя, 15 000 копий / мл в цельной крови) присутствовала во всех популяциях лимфоцитов, с самой высокой нагрузкой вирусной ДНК на клетку в В-клетках (рис. 5). В более поздние моменты времени вирусная ДНК преимущественно присутствовала в Т-клетках CD8 + (рис. 5). Контрольный образец, полученный от педиатра с легким течением ветряной оспы и нормальным клиренсом VZV из крови в течение 2 недель, показал, что ДНК VZV может быть обнаружена в ограниченных количествах в Т-клетках CD4 + и Т-клетках CD8 + ( Инжир.5).
5). Контрольный образец, полученный от педиатра с легким течением ветряной оспы и нормальным клиренсом VZV из крови в течение 2 недель, показал, что ДНК VZV может быть обнаружена в ограниченных количествах в Т-клетках CD4 + и Т-клетках CD8 + ( Инжир.5).
VZV во фракциях РВМС. PBMC фракционировали на высокообогащенные популяции В-клеток (т.е. CD3 — CD19 + ), NK-клеток (т.е. CD3 — CD56 + ), CD4 + Т-клеток (т.е. CD3 + CD4 + ) и CD8 + Т-клеток (т.е. CD3 + CD8 + ). Нагрузки ДНК VZV определяли количественно в каждой клеточной фракции в различные моменты времени после появления сыпи и выражали в виде копий / 10 5 клеток.Нагрузки ДНК VZV также количественно определяли во фракциях клеток контрольного пациента через 2 недели после появления экзантемы (контроль).
ОБСУЖДЕНИЕ
Здесь мы впервые описываем стойкое обнаружение ДНК VZV после тяжелой первичной инфекции VZV у, казалось бы, иммунокомпетентного ребенка. При нормальном течении ветряной оспы ДНК VZV выявляется в первые 2 недели после начала ветряной оспы, после чего вирус выводится из крови и развивается латентный период в нейронах ганглиев задних корешков (19, 28, 30, 36).Реактивация VZV в латентном периоде известна как опоясывающий герпес (опоясывающий лишай), который ограничен одним или несколькими дерматомами, что в основном наблюдается у пожилых пациентов или пациентов, принимающих иммунодепрессанты, или может даже распространяться у пациентов с тяжелым иммунодефицитом. Кроме того, у пациентов с задокументированной иммуносупрессией, чаще всего с ВИЧ / СПИДом, сообщалось о рецидивах хронической инфекции VZV с бородавчатыми проявлениями (48, 53). Часто течение инфекции, вызванной VZV дикого типа или вакцинным штаммом OKA, протекает медленно из-за основного заболевания или развития мутаций тимидинкиназы, вызывающих устойчивость к ацикловиру (37, 40).Культуры у таких пациентов могут оставаться отрицательными, тогда как ДНК VZV может быть обнаружена в крови.
При нормальном течении ветряной оспы ДНК VZV выявляется в первые 2 недели после начала ветряной оспы, после чего вирус выводится из крови и развивается латентный период в нейронах ганглиев задних корешков (19, 28, 30, 36).Реактивация VZV в латентном периоде известна как опоясывающий герпес (опоясывающий лишай), который ограничен одним или несколькими дерматомами, что в основном наблюдается у пожилых пациентов или пациентов, принимающих иммунодепрессанты, или может даже распространяться у пациентов с тяжелым иммунодефицитом. Кроме того, у пациентов с задокументированной иммуносупрессией, чаще всего с ВИЧ / СПИДом, сообщалось о рецидивах хронической инфекции VZV с бородавчатыми проявлениями (48, 53). Часто течение инфекции, вызванной VZV дикого типа или вакцинным штаммом OKA, протекает медленно из-за основного заболевания или развития мутаций тимидинкиназы, вызывающих устойчивость к ацикловиру (37, 40).Культуры у таких пациентов могут оставаться отрицательными, тогда как ДНК VZV может быть обнаружена в крови.
При поступлении в кровь пациента была обнаружена высокая вирусная нагрузка (> 340000 копий / мл), а посевы мазков из зева и везикул оказались положительными на VZV. После начала внутривенного введения ацикловира в течение 14 дней везикулы исчезли, а посевы мазков из зева стали отрицательными и остались таковыми. С клинической точки зрения, у нашего пациента наблюдались эпизодическая лихорадка и длительные язвы, но не было бородавок, неврологических или психических изменений или постгерпетического болевого синдрома.Не было обнаружено никаких отклонений в экспрессии MHC классов I и II или в функциях и фенотипах лимфоцитов. CD4 + Т-клетки пациента были активированы, и были обнаружены высокие частоты VZV-специфических CD4 + Т-клеток по сравнению с контрольными пациентами, у которых частота VZV-специфических CD4 + Т-клеток оставалась ниже 0,25%. (49, 50). CD8 + Т-клетки также были активированы в острой фазе инфекции и экспрессировали высокие уровни цитолитических медиаторов гранзима В и перфорина.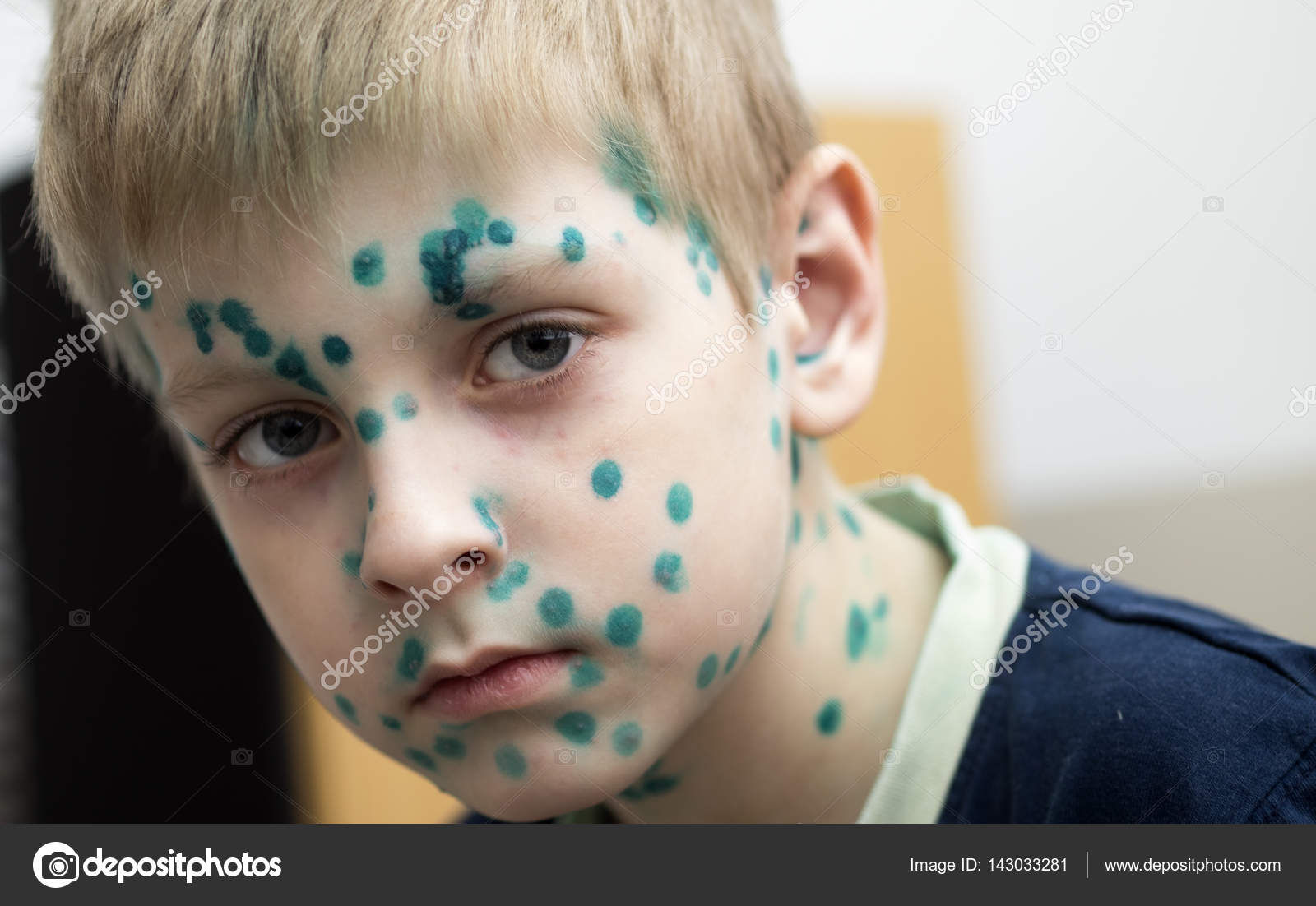 Данные серологического исследования показали нормальное VZV-специфическое переключение IgM-IgG и титры, которые были в пределах нормы. NKp44 был экспрессирован на определенной части NK-клеток, что указывает на активацию этих клеток (6). NK-клетки пациента были способны лизировать линию K562 чувствительных к NK-клеткам клеток.
Данные серологического исследования показали нормальное VZV-специфическое переключение IgM-IgG и титры, которые были в пределах нормы. NKp44 был экспрессирован на определенной части NK-клеток, что указывает на активацию этих клеток (6). NK-клетки пациента были способны лизировать линию K562 чувствительных к NK-клеткам клеток.
Устойчивость обнаруживаемой ДНК VZV в периферической крови в течение как минимум 1,5 лет является необычайной. Мы исследовали, в каких клетках VZV находились во время острой и персистирующей инфекции. Исследование Ито с соавторами показало, что ДНК VZV может быть одинаково обнаружена в В-клетках и CD4 + и CD8 + Т-клетках у здоровых детей, страдающих ветряной оспой (27).Кроме того, у нашего пациента во время острой инфекции VZV может быть обнаружен в B-клетках пациента, CD4 + и CD8 + T-клетках и NK-клетках с самой высокой вирусной нагрузкой в B-клетках. Напротив, вирус преимущественно локализовался в Т-клетках CD8 + во время персистирующей инфекции, что согласуется с данными, полученными после заражения обезьян вирусом ветряной оспы обезьян (52).
Наблюдения за нашим пациентом можно объяснить несколькими объяснениями. Во-первых, вирус может постоянно заражать новые клетки, обеспечивая динамический резервуар, для которого необходим инфекционный вирус.Хотя у пациента действительно наблюдалось несколько эпизодов (суб) лихорадки во время последующего наблюдения, типичные клинические симптомы ветряной оспы (или опоясывающего герпеса) не были обнаружены в течение этого периода. Мы полагаем, что стойкий вирус не реплицировался. Культуры мазков из зева оставались отрицательными на VZV. Более того, (вирус-специфические) CD4 + Т-клетки, CD8 + Т-клетки и NK-клетки были активированы на ранней стадии инфекции, тогда как признаки активации больше не присутствовали во время постоянной фазы обнаружения вируса.Наконец, пациент не ответил на лечение валацикловиром в отношении уровней ДНК VZV в его крови, которую вводили в течение 3 недель через 6 месяцев наблюдения. Поскольку валацикловир препятствует распространению вируса, а не его удалению, предполагается, что эта терапия не влияет на нереплицирующийся вирус. Вместе эти наблюдения делают маловероятным, что сохранение ДНК VZV в крови представляет продуктивную репликацию инфекционного вируса.
Вместе эти наблюдения делают маловероятным, что сохранение ДНК VZV в крови представляет продуктивную репликацию инфекционного вируса.
Альтернативно, обнаружение ДНК VZV во время персистирующей фазы может быть результатом развития латентности в различных иммунных клетках.Точный механизм, определяющий, будет ли вирус подвергаться продуктивной репликации или переключится на скрытую инфекцию, неизвестен. Инфекционный вирус может быть извлечен из ганглиев во время острой инфекции (7, 12, 51), что указывает на то, что инфицирование нервных клеток не обязательно приводит к латентному периоду, и развитие латентного периода может быть неспецифичным для инфицированного типа клеток. Развитие латентного состояния может быть случайным процессом, при котором вирус проявляет латентность только в небольшом проценте инфицированных клеток.Чем выше вирусная нагрузка, тем выше количество инфицированных клеток и выше вероятность того, что вирус проявит латентность в необычном типе клеток. Поэтому не исключено, что в случае тяжелой инфекции, в которой задействовано множество вирусных частиц, часть инфицированных клеток будет поддерживать развитие латентного периода, даже в случае иммунных клеток. Пока клетки выживают, вирус остается обнаруживаемым. Наблюдение, что ДНК VZV может быть обнаружена в первую очередь в Т-клетках CD8 + во время длительного наблюдения, может быть результатом разной скорости распада Т-клеток CD8 + , Т-клеток CD4 + , В-клеток и NK-клетки.Мы предполагаем, что инфицированные CD8 + Т-клетки выживают дольше, чем CD4 + Т-клетки, В-клетки и NK-клетки. Ранее с использованием мышиных моделей было рассчитано, что наивные Т-клетки CD8 + имеют период полужизни приблизительно 162 дня, тогда как Т-клетки CD4 + имеют период полужизни 78 дней (41). Кроме того, Т-клетки памяти CD8 + выживают намного дольше, чем Т-клетки памяти CD4 + (14, 23).
Пока клетки выживают, вирус остается обнаруживаемым. Наблюдение, что ДНК VZV может быть обнаружена в первую очередь в Т-клетках CD8 + во время длительного наблюдения, может быть результатом разной скорости распада Т-клеток CD8 + , Т-клеток CD4 + , В-клеток и NK-клетки.Мы предполагаем, что инфицированные CD8 + Т-клетки выживают дольше, чем CD4 + Т-клетки, В-клетки и NK-клетки. Ранее с использованием мышиных моделей было рассчитано, что наивные Т-клетки CD8 + имеют период полужизни приблизительно 162 дня, тогда как Т-клетки CD4 + имеют период полужизни 78 дней (41). Кроме того, Т-клетки памяти CD8 + выживают намного дольше, чем Т-клетки памяти CD4 + (14, 23).
Использование подтвержденной количественной ПЦР позволило нам впервые описать новую сущность стойкой ДНК VZV в иммунных клетках.Хотя стойкое обнаружение ДНК VZV у этого пациента является ненормальным, связь с клиническим течением неясна, и нельзя полностью исключить иммунную дисрегуляцию.
БЛАГОДАРНОСТИ
Мы благодарим Berend Hooibrink за сортировку фракций PBMC и Paul Baars за поддержку в фенотипическом анализе.
M.T.M.V. и М.-Р.Г. поддерживаются фондом SKK.
СНОСКИ
- Получено 4 августа 2004 г.
- Возвращено на доработку 27 сентября 2004 г.
- Принято 15 августа 2005 г.
- Copyright © 2005 Американское общество микробиологии
ССЫЛКИ
- 1. ↵
Арвин А. М., К. М. Коропчак, Б. Р. Уильямс, Ф. К. Грумет и С. К. Фунг. 1986. Ранний иммунный ответ у здоровых субъектов с ослабленным иммунитетом, инфицированных вирусом ветряной оспы и опоясывающего лишая. J. Infect. Dis.154 : 422-429.
- 2.

Арвин, А.М., Дж. Х. Кушнер, С. Фельдман, Р. Л. Бэнер, Д. Хаммонд и Т. К. Мериган. 1982. Лейкоцитарный интерферон человека для лечения ветряной оспы у онкологических детей. N. Engl. J. Med. 306 : 761-765.
- 3.↵
Бирон, К. А., К. С. Байрон и Дж. Л. Салливан. 1989. Тяжелые инфекции вируса герпеса у подростка без естественных клеток-киллеров. N. Engl. J. Med. 320 : 1731-1735.
- 4.↵
Стрела, правая., К. Сол, Дж. Вел, Й. Герритс, М. де Бур и П. Вертхайм-ван Диллен. 1999. Высокочувствительный анализ для обнаружения и количественного определения ДНК цитомегаловируса человека в сыворотке и плазме с помощью ПЦР и электрохемилюминесценции. J. Clin. Microbiol.37 : 1489-1497.
- 5.↵
Брейер, Дж. 2002. Исследования опоясывающего лишая. Является ли вирус обычным вирусом ветряной оспы? Rev.
 Med. Virol.12 : 5-11.
Med. Virol.12 : 5-11. - 6.↵
Кантони, К., К. Боттино, М. Витале, А. Пессино, Р. Аугульяро, А. Маласпина, С. Паролини, Л. Моретта, А. Моретта и Р. Биассони. 1999. NKp44, запускающий рецептор, участвующий в лизисе опухолевых клеток активированными естественными клетками-киллерами человека, является новым членом суперсемейства иммуноглобулинов. J. Exp. Мед. 189 : 787-796.
- 7.
Читэм, У. Дж., Т. Ф. Долан, младший, Дж. К. Дауэр и Т. Х. Веллер. 1956. Ветряная оспа: отчет о двух смертельных случаях после вскрытия трупа, выделения вируса и серологических исследований.Являюсь. Дж. Патол. 32 : 1015-1035.
- 8.↵
Cohrs, R.J., M. Barbour и D.H. Gilden. 1996. Транскрипция вируса ветряной оспы (VZV) во время латентного периода в ганглиях человека: обнаружение транскриптов, отображаемых в генах 21, 29, 62 и 63 в библиотеке кДНК, обогащенной РНК VZV.
 J. Virol. 70, : , 2789-2796.
J. Virol. 70, : , 2789-2796. - 9.
Корс, Р. Дж., Д. Х. Гилден, П. Р. Кинчингтон, Э. Гринфельд и П. Г. Кеннеди. 2003 г.Транскрипция и трансляция гена 66 вируса ветряной оспы в латентно инфицированных ганглиях человека. J. Virol. 77 : 6660-6665.
- 10.
Cohrs, R. J., J. Randall, J. Smith, D. H. Gilden, C. Dabrowski, H. van der Keyl и R. Tal-Singer. 2000. Анализ отдельных ганглиев тройничного нерва человека на латентные нуклеиновые кислоты вируса простого герпеса типа 1 и вируса ветряной оспы с использованием ПЦР в реальном времени. J. Virol. 74, : , 11464-11471.
- 11.↵
Купер, Э. К., Л. К. Вуйчич и Г. В. Куиннан, младший 1988. HLA-ограниченная цитотоксичность нормальных иммунных взрослых лимфоцитов, специфичная к вирусу ветряной оспы и опоясывающего лишая, после стимуляции in vitro. J. Infect.
 Дис. 158 : 780-788.
Дис. 158 : 780-788. - 12.
Кроен, К. Д., Дж. М. Острове, Л. Дж. Драгович и С. Э. Страус. 1988. Паттерны экспрессии генов и участки латентности в нервных ганглиях человека различны для вирусов ветряной оспы и простого герпеса.Proc. Natl. Акад. Sci. USA85 : 9773-9777.
- 13.
Дэвисон А. Дж. И Дж. Э. Скотт. 1986. Полная последовательность ДНК вируса ветряной оспы. J. Gen. Virol.67 : 1759-1816.
- 14.↵
Де Бур, Р. Дж., Д. Хоманн и А. С. Перельсон. 2003. Различная динамика ответа CD4 + и CD8 + Т-клеток во время и после инфицирования вирусом острого лимфоцитарного хориоменингита. J. Immunol. 171 : 3928-3935.
- 15.↵
де Йонг, М. Д., Дж. Ф. Виль, Т. Шурман, П. М. Вертхайм-ван Диллен и Р. Бум. 2000. Количественное определение ДНК вируса ветряной оспы в цельной крови, плазме и сыворотке с помощью ПЦР и электрохемилюминесценции.
 J. Clin. Microbiol.38 : 2568-2573.
J. Clin. Microbiol.38 : 2568-2573. - 16.
Диас, П. С., С. Смит, Э. Хантер и А. М. Арвин. 1989. Цитотоксичность Т-лимфоцитов при естественной инфекции вируса ветряной оспы и после иммунизации живой аттенуированной вакциной против ветряной оспы.J. Immunol. 142 : 636-641.
- 17.↵
Фурута, Ю., С. Фукуда, С. Сузуки, Т. Такасу, Ю. Инуяма и К. Нагасима. 1997. Обнаружение ДНК вируса ветряной оспы у пациентов с острым периферическим параличом лицевого нерва с помощью полимеразной цепной реакции и его использование для ранней диагностики zoster sine herpete. J. Med. Virol. 52, : , 316-319.
- 18.↵
Гилден, Д. Х., Б. К. Кляйншмидт-ДеМастерс, Дж. Дж. Ла Гуардия, Р.Mahalingam и R.J. Cohrs. 2000. Неврологические осложнения реактивации вируса ветряной оспы. N. Engl. J. Med. 342 : 635-645.
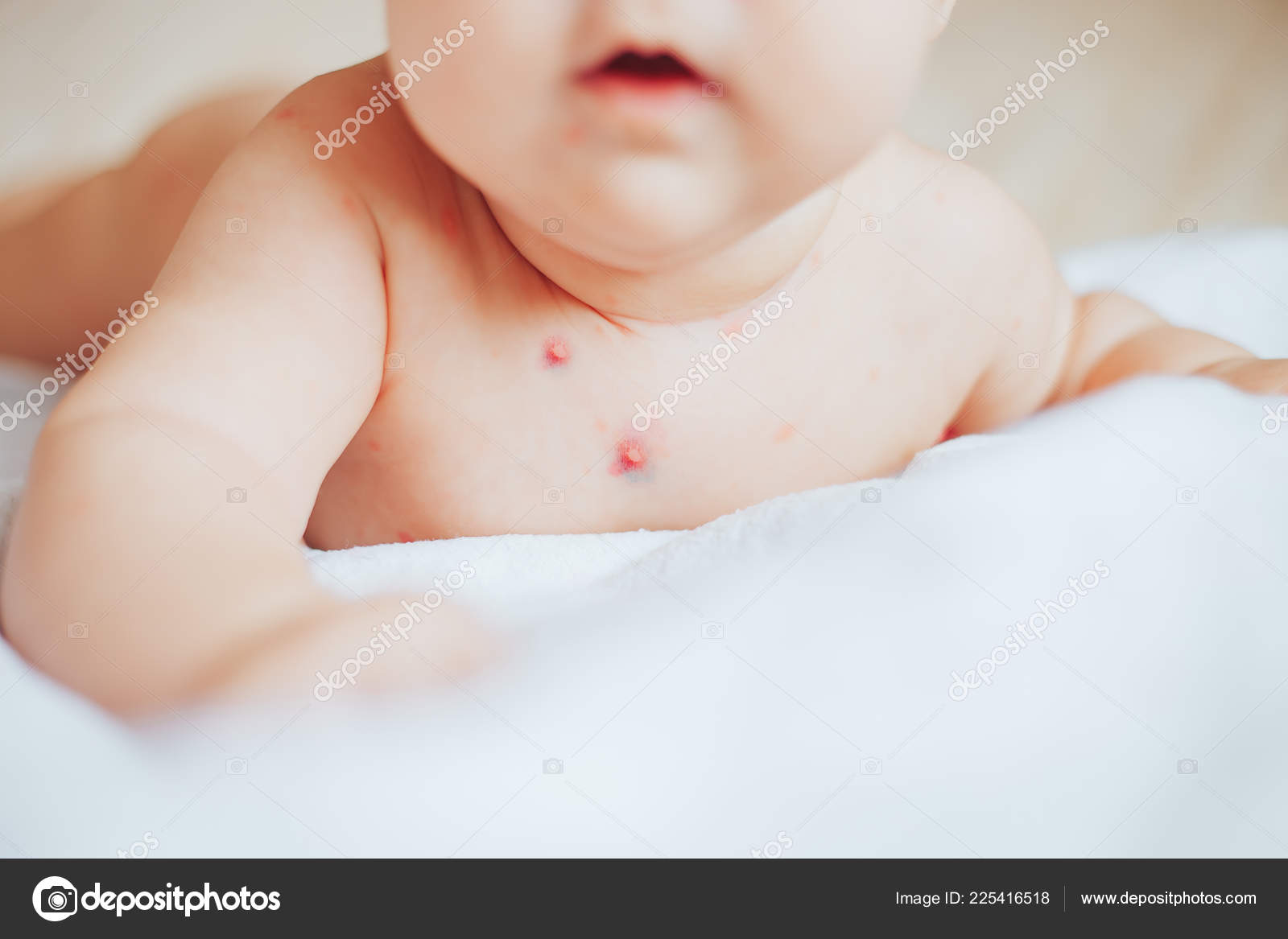
- 19.↵
Гилден, Д. Х., Ю. Розенман, Р. Мюррей, М. Девлин и А. Вафаи. 1987. Обнаружение нуклеиновой кислоты вируса ветряной оспы в нейронах нормальных грудных ганглиев человека. Анна. Neurol.22 : 377-380.
- 20.↵
Хаманн, Д., П. А. Баарс, М. Х.Rep, B. Hooibrink, S.R. Kerkhof-Garde, M.R. Klein и R.A. van Lier. 1997. Фенотипическое и функциональное разделение памяти и эффекторных CD8 + Т-клеток человека. J. Exp. Мед. 186 : 1407-1418.
- 21.↵
Хейворд, А. Р., О. Понтесилли, М. Хербергер, М. Ласло и М. Левин. 1986. Специфический лизис В-лимфобластов, инфицированных вирусом ветряной оспы, Т-клетками человека. J. Virol. 58 : 179-184.
- 22.↵
Хиклинг, Дж.К., Л. К. Борисевич и Дж. Г. Сиссонс. 1987. Цитотоксические Т-лимфоциты (Tc), специфичные для вируса ветряной оспы: определение и частотный анализ Tc, ограниченных HLA классом I, в периферической крови человека.
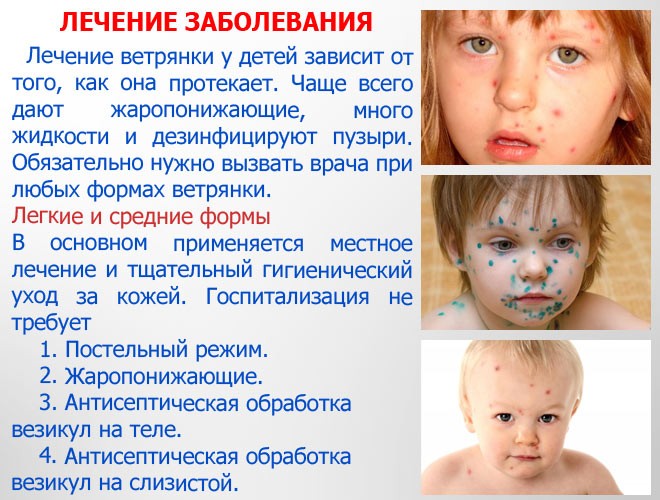 J. Virol. 61, : , 3463-3469.
J. Virol. 61, : , 3463-3469. - 23.↵
Хоманн, Д., Л. Тейтон и М. Б. Олдстон. 2001. Дифференциальная регуляция противовирусного Т-клеточного иммунитета приводит к стабильному CD8 +, но снижению CD4 + Т-клеточной памяти. Nat. Med.7 : 913-919.
- 24.↵
Хоуп-Симпсон, Р. Э. 1965. Природа опоясывающего лишая: длительное исследование и новая гипотеза. Proc. R. Soc. Мед. 58 : 9-20.
- 25.
Houchins, J. P., L. L. Lanier, E. C. Niemi, J. H. Phillips и J. C. Ryan. 1997. Цитолитическая активность естественных клеток-киллеров ингибируется NKG2-A и активируется NKG2-C. J. Immunol. 158 : 3603-3609.
- 26.↵
Хуанг, З., А. Вафай, Дж.Ли, Р. Махалингам и А. Р. Хейворд. 1992. Специфический лизис мишеней, экспрессирующих gpI или gpIV вируса ветряной оспы, клонами CD4 + Т-клеток человека.
 J. Virol. 66, : , 2664-2669.
J. Virol. 66, : , 2664-2669. - 27.↵
Ито, Ю., Х. Кимура, С. Хара, С. Кидо, Т. Одзаки, Ю. Нишияма и Т. Моришима. 2001. Исследование ДНК вируса ветряной оспы-опоясывающего лишая в субпопуляциях лимфоцитов методом количественной ПЦР. Microbiol. Immunol.45 : 267-269.
- 28.№
Кеннеди, П. Г., Э. Гринфельд и Дж. Э. Белл. 2000. Экспрессия гена вируса ветряной оспы в латентно инфицированных и эксплантированных ганглиях человека. J. Virol. 74, : , 11893-11898.
- 29.↵
Kennedy, P. G., E. Grinfeld, and J. W. Gow. 1999. Скрытый вирус ветряной оспы в ганглиях задних корешков человека. Вирусология 258 : 451-454.
- 30.↵
Кимура, Х., С. Кидо, Т. Одзаки, Н. Танака, Ю.Ито, Р. К. Уильямс и Т. Моришима. 2000. Сравнение количественных показателей вирусной нагрузки ветряной оспы и опоясывающего лишая.
 J. Clin. Microbiol.38 : 2447-2449.
J. Clin. Microbiol.38 : 2447-2449. - 31.↵
Кинчингтон, П. Р. 1999. Латентный период вируса ветряной оспы; постоянно озадачивающее состояние. Frontiers Biosci.4 : D200-D211.
- 32.↵
Кинчингтон, П. Р., К. Файт и С. Э. Терс. 2000. Накопление в ядре IE62, основного белка, регулирующего транскрипцию вируса ветряной оспы (VZV), ингибируется фосфорилированием, опосредованным протеинкиназой 66 открытой рамки считывания VZV.J. Virol. 74, : , 2265-2277.
- 33.↵
Kuijpers, T. W., M. T. Vossen, M. R. Gent, J. C. Davin, M. T. Roos, P. M. Wertheim-van Dillen, J. F. Weel, P. A. Baars и R. A. van Lier. 2003. Частота циркулирующих цитолитических, CD45RA + CD27-, CD8 + Т-лимфоцитов зависит от инфицирования ЦМВ. J. Immunol. 170 : 4342-4348.
- 34.↵
Лэйси, С.
 Ф., Т. Сузутани, К. Л. Пауэлл, Д. Дж. Пурифой и Р. У.Честное слово. 1991. Анализ мутаций в генах тимидинкиназы популяций лекарственно-устойчивого вируса ветряной оспы с использованием полимеразной цепной реакции. J. Gen. Virol.72 : 623-630.
Ф., Т. Сузутани, К. Л. Пауэлл, Д. Дж. Пурифой и Р. У.Честное слово. 1991. Анализ мутаций в генах тимидинкиназы популяций лекарственно-устойчивого вируса ветряной оспы с использованием полимеразной цепной реакции. J. Gen. Virol.72 : 623-630. - 35.
LaGuardia, J. J., R. J. Cohrs и D. H. Gilden. 1999. Распространенность ДНК вируса ветряной оспы и опоясывающего лишая в диссоциированных нейронах ганглия тройничного нерва человека и ненейрональных клетках. J. Virol.73 : 8571-8577.
- 36.↵
Левин, М.J., G. Y. Cai, M. D. Manchak, L. I. Pizer. 2003. ДНК вируса ветряной оспы в клетках, выделенных из ганглиев тройничного нерва человека. J. Virol. 77, : , 6979-6987.
- 37.
Левин, М. Дж., К. М. Даль, А. Вайнберг, Р. Гиллер, А. Патель и П. Р. Краузе. 2003. Развитие устойчивости к ацикловиру во время хронической инфекции окским вакцинным штаммом вируса ветряной оспы у ребенка с ослабленным иммунитетом.
 J. Infect. Дис. 188 : 954-959.
J. Infect. Дис. 188 : 954-959. - 38.↵
Lungu, O., C.A. Panagiotidis, P. W. Annunziato, A. A. Gershon и S.J.Silverstein. 1998. Аберрантная внутриклеточная локализация регуляторных белков вируса ветряной оспы во время латентного периода. Proc. Natl. Акад. Sci. USA95 : 7080-7085.
- 39. №
Мейер, Дж. Л., Р. П. Холман, К. Д. Кроен, Дж. Э. Смиалек и С. Е. Штраус. 1993. Транскрипция вируса ветряной оспы и опоясывающего лишая в ганглиях тройничного нерва человека.Вирусология193 : 193-200.
- 40.↵
Морита Ю., Ю. Осаки, Ю. Дои, Б. Форгани и Д. Х. Гилден. 2003. Хроническая активная инфекция VZV, проявляющаяся в виде опоясывающего герпеса, пареза опоясывающего лишая и миелопатии. J. Neurol. Sci.212 : 7-9.
- 41.↵
Polic, B., D. Kunkel, A. Scheffold и K.
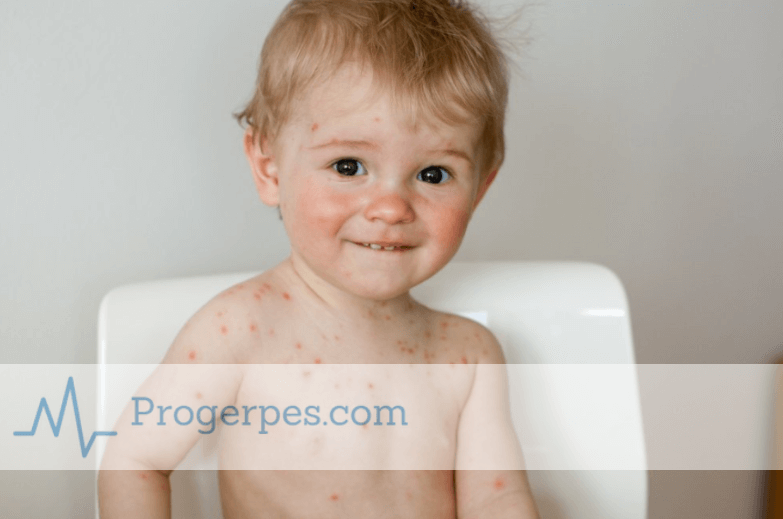 Rajewsky. 2001. Как альфа-бета-Т-клетки справляются с индуцированной альфа-абляцией TCR. Proc. Natl. Акад. Sci. USA98 : 8744-8749.
Rajewsky. 2001. Как альфа-бета-Т-клетки справляются с индуцированной альфа-абляцией TCR. Proc. Natl. Акад. Sci. USA98 : 8744-8749. - 42.↵
Сен-Леже, Э., Э. Коум, Ж. Бретон, Д. Дуар, П. Сайаг, Дж. М. Юро, Ф. Брикер, Х. Агут и А. М. Филе. 2001. Клинико-вирусологическая характеристика вирусов ветряной оспы, устойчивых к ацикловиру, изолированных от 11 пациентов с синдромом приобретенного иммунодефицита. Clin. Заразить. Дис.33 : 2061-2067.
- 43.↵
Sato, H., L. Pesnicak, and J. I. Cohen. 2003. Протеинкиназа ORF47 вируса ветряной оспы, которая необходима для репликации в человеческих Т-клетках, и протеинкиназа ORF66, которая экспрессируется во время латентного периода, не обязательны для установления латентного периода.J. Virol. 77 : 11180-11185.
- 44.↵
Шарп М., К. Терада, А. Уилсон, С. Надер, П.
 Э. Кинчингтон, В. Т. Руечан, Дж. Хэй и А. М. Арвин. 1992. Кинетика и специфичность вирусного белка цитотоксического ответа Т-лимфоцитов у здоровых взрослых, иммунизированных живой аттенуированной вакциной против ветряной оспы. J. Infect. Dis.165 : 852-858.
Э. Кинчингтон, В. Т. Руечан, Дж. Хэй и А. М. Арвин. 1992. Кинетика и специфичность вирусного белка цитотоксического ответа Т-лимфоцитов у здоровых взрослых, иммунизированных живой аттенуированной вакциной против ветряной оспы. J. Infect. Dis.165 : 852-858. - 45.↵
Straus, S. E., W. Reinhold, H. A. Smith, W. T. Ruyechan, D.К. Хендерсон, Р. М. Блейз и Дж. Хэй. 1984. Эндонуклеазный анализ вирусной ДНК ветряной оспы и последующих инфекций опоясывающего лишая у того же пациента. N. Engl. J. Med. 311 : 1362-1364.
- 46.↵
van Lier, R.A., I.J. ten Berge и L.E. Gamadia. 2003. Дифференцировка CD8 (+) Т-клеток человека в ответ на вирусы. Nat. Rev. Immunol.3 : 931-939.
- 47.↵
Васкес, М., П. С. ЛаРусса, А.А. Гершон, С. П. Стейнберг, К. Фрейдигман и Э. Д. Шапиро. 2001. Эффективность вакцины против ветряной оспы в клинической практике.
 N. Engl. J. Med. 344 : 955-960.
N. Engl. J. Med. 344 : 955-960. - 48.↵
фон Зайдляйн, Л., С.Гиллетт, Й. Брайсон, Т. Фредерик, Л. Маскола, Дж. Черч, П. Брунелл, А. Ковач, А. Девейкис и М. Келлер. 1996. Частые рецидивы и постоянство инфекций, вызванных вирусом ветряной оспы и опоясывающего лишая у детей, инфицированных вирусом иммунодефицита человека 1 типа.J. Pediatr.128 : 52-57.
- 49.↵
Vossen, M. T., M. H. Biezeveld, M. D. de Jong, M. R. Gent, P. A. Baars, I. A. von Rosenstiel, R.A. van Lier и T. W. Kuijpers. 2005. Отсутствие циркулирующих естественных киллеров и праймированных клеток CD8 + при опасной для жизни ветряной оспе. J. Infect. Дис. 191 : 198-206.
- 50.↵
Vossen, M. T., M. R. Gent, J. F. Weel, M. D. de Jong, R. A. van Lier и T. W. Kuijpers. 2004. Разработка вирус-специфических CD4 + Т-клеток при повторном контакте с вирусом ветряной оспы.

