роды; кесарево сечение; восстановление
ХОД ОПЕРАЦИИ
Кесарево сечение — это полостная операция, и выполняют ее либо под наркозом (общим обезболиванием), либо под эпидуральной анестезией 1. Передняя брюшная стенка послойно вскрывается: сначала хирург разрезает кожу — поперек, по линии роста волос на лобке, или вдоль, от лобка да пупка. Каким будет разрез, зависит от выбора оперирующего врача и от сложившейся ситуации. Затем рассекается подкожная жировая клетчатка, вскрываются апоневроз 2, мышцы и брюшина; производится разрез на матке — через него извлекают ребенка, а затем плаценту. После этого рану послойно зашивают в обратном порядке. На кожу накладывают нить — либо рассасывающуюся, либо нерассасывающуюся (последнюю снимают на 6—7-е сутки после операции) — либо металлические скобки. Выбор нити тоже зависит от предпочтений хирурга и от наличия того или иного шовного материала.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
Как и любая другая операция, во время которой производится разрез тканей, а соответственно — и кровеносных сосудов, кесарево сечение связано с определенной кровопотерей. Нормальная кровопотеря при самопроизвольных родах составляет примерно 200—250 мл; такой объем крови легко восстанавливается подготовленным к этому организмом женщины. Кесарево сечение подразумевает кровопотерю значительно больше физиологической: средний объем ее составляет от 500 до 1000 мл. Естественно, организм пациентки самостоятельно не может справиться с этой проблемой. Поэтому во время операции и в послеоперационный период производится внутривенное введение кровезамещающих растворов, а иногда плазмы крови, эритроцитарной массы, или цельной крови — это зависит от количества потерянной во время операции крови и от возможностей организма пациентки.
ПОСЛЕ ОПЕРАЦИИ
После оперативного родоразрешения родильница в течение первых суток находится в специальной послеродовой палате (или палате интенсивной терапии). За ней осуществляют постоянное наблюдение анестезистка (медсестра отделения интенсивной терапии) и врач-анестезиолог. На протяжении этого времени женщина адаптируется к послеоперационному существованию: ей производят коррекцию кровопотери, начинают антибактериальную терапию для профилактики послеоперационных инфекционных осложнений, стимулируют работу кишечника.
Выписывают из родильного дома в случае отсутствия каких-либо осложнений на 7—10-е сутки после оперативного родоразрешения.
КОРМЛЕНИЕ ГРУДЬЮ
Если после самопроизвольных родов молоко приходит на 3—4-е сутки, то после кесарева сечения — на 4—5-е. Это связано с тем, что, когда женщина самостоятельно вступает в роды, у нее происходит выброс в кровь определенных гормонов, которые, кроме всего прочего, стимулируют выработку грудного молока. Если операция кесарева сечения выполняется в плановом порядке, то есть до развития родовой деятельности, гормон, стимулирующий лактацию, начинает поступать в кровь отсроченно, уже после родоразрешения. Но на весе и состоянии малыша это практически никак не сказывается, так как при необходимости его докармливают специальными адаптированными смесями.
НЕОБХОДИМЫЕ ОГРАНИЧЕНИЯ
Часто пациентки и их родственники спрашивают, можно ли после операции поднимать тяжести, заниматься спортом и вообще — что можно и чего нельзя делать в этот период.
Ответ на первый вопрос не однозначен. Хирурги, например, после полостных операций не разрешают поднимать своим пациентам более 2 кг в течение 2 месяцев. Но как сказать такое женщине, которой предстоит ухаживать за малышом? Поэтому мы не рекомендуем родильницам после операции кесарева сечения в течение первого времени (2—3 месяцев) поднимать более 3—4 кг, то есть больше веса ребенка.
Женщинам после самопроизвольных родов можно сразу же работать над всеми мышцами своего тела (идеально, если и во время беременности будущая мама делала это). Пациенткам, перенесшим кесарево сечение, работать над брюшным прессом можно не ранее, чем спустя месяц после родов.
Следует помнить, что после операции кесарева сечения на матке остается рубец, который может оказать влияние на течение последующих беременностей. Доказано, что оптимального состояния для вынашивания беременности рубец достигает через 2—3 года после операции. К этому моменту и организм женщины восстанавливается после предшествующей беременности. Поэтому думать о братике или сестричке для вашего первенца лучше по прошествии этого времени.
www.9months.ru
сколько дней идет кровь, шов, сгустки, длятся, как долго
Кровотечение после кесарева сечения является вариантом нормы. Потеря крови бывает немного обильнее, чем после родов, произошедших естественным путем. А характер кровотечений в послеродовой период может быть разным. Такие изменения позволяют врачу судить о состоянии здоровья роженицы. Нередко возникают различные осложнения, некоторые из них достаточно опасные. Чтобы не допустить их развития, следует соблюдать меры профилактики.
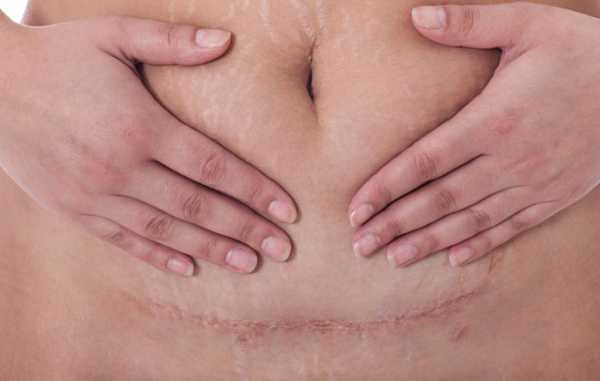
Почему появляются выделения
После операции внутренняя оболочка матки должна прийти в норму. В среднем такой период длится 1,5-2 месяца, если не разовьются осложнения. Кровотечение после кесарева называются лохиями. Они состоят из крови, слизи и отторгнутых частичек эпителия. Появляются они в результате сокращения увеличенной матки, которая начинает возвращаться к прежнему размеру. Наложение швов при кесаревом сечении также приводит к усилению выделений.
После проведенной операции женщине рекомендуется начать двигаться как можно раньше. Это позволит крови и сгусткам быстрее выходить под действием естественной гравитации. Когда роженицу выписывают, то у нее уже не наблюдается алых кровяных выделений, а лохии состоят из слизи и эритроцитов.
Сколько дней кровит
Чтобы понять, как восстанавливается организм женщины, врач обращает внимание на следующие показатели: консистенцию, длительность, окраску лохий. Большое значение специалист придает их объему и запаху. Когда операция проведена, то сосуды могут кровоточить 2 недели, из-за чего лохии приобретают алый оттенок. Их объем зависит от того, насколько сильно повредились сосуды и ткани в процессе родов.
Сколько идет кровь после кесарева сечения в норме:
- 2-5 день. В это время выделения чаще всего обильные, ярко-красного цвета. Может появиться характерный резкий запах. Нередко кровянистые выделения идут со сгустками, и они достаточно интенсивные. Женщине приходится менять прокладки каждые 2 часа. Но все это условно, потому что многое зависит от особенностей ее организма. Какое количество должно выйти крови за 5 дней, не может сказать ни один врач.
- 5-6 день. Кровь начинает идти не так обильно, а выделения становятся коричневого цвета. Одной прокладки уже хватает на 3-4 часа. Резкий запах исчезает.
- 6-9 недель. Лохии продолжают выделяться, но они уже не такие интенсивные и начинают темнеть. Кровотечение носит мажущий характер.
- 2 месяца. Выделений практически нет, а их цвет становится светлым. Если кровотечения длятся и в этот период, то это указывает на развитие осложнений.

В среднем лохии продолжаются 1,5-2 месяца и завершаются спустя 8 недель. Если кровотечение длится долго, потребуется помощь врача.
Норма
Если все нормально, то кровотечение при кесаревом сечении длится 7-9 недель. Поэтому лохии спустя 2 месяца после проведенной операции не несут угрозы здоровью роженицы.
Нарушения
Нередко после кесарева сечения возникают различные осложнения. После родов может усилиться кровотечение. Такое происходит даже спустя 2 месяца. Возникает оно из-за плохого сокращения матки, т.к. ей мешает вернуться к прежним размерам шов. Чтобы понять, что это осложнение, необходимо подсчитывать количество сменяемых прокладок. Если их приходится менять каждый час, следует немедленно вызвать бригаду скорой помощи.
Если воспалился, покраснел и кровоточит шов после кесарева, то это может указывать на присоединение инфекции. На 4-5 день после родов нередко развивается эндометрит (воспалительный процесс внутри матки). Кровопотеря при этом в пределах нормы, но запах становится неприятным и резким. В нижней части живота может возникнуть боль, появляется тошнота, повышается температура тела.

К другим осложнениям относят:
- Развитие молочницы. Характеризуется появлением творожистых выделений, а провоцирует ее развитие длительный прием антибиотиков.
- Прекращение выделений раньше положенного срока (через 1,5 месяца). Такое наблюдается, если произошел загиб матки сзади.
- Не прекращающееся кровотечение, которое длится более 3 месяцев с момента родов.
Иногда после кесарева лохии завершаются, но через некоторое время в моче появляются сгустки крови. Это указывает на то, что развилась какая-либо патология, например цистит, уретрит, эндометриоз.
Чтобы после оперативных родов не возникло каких-либо последствий, необходимо осуществлять мочеиспускание сразу же, как только возникает в этом потребность. Из-за переполненного мочевого пузыря матка плохо сокращается. Следует чаще менять прокладку и применять средства личной гигиены, не содержащие ароматизаторы. После туалета нужно подмываться теплым кипятком. Лежачие ванны запрещены в течение 8 недель, иначе может открыться кровотечение. При любых подозрениях на осложнение необходимо посетить врача.
medicalok.ru
Инфузионно-трансфузионное обеспечение кесарева сечения
В ходе выполнения абдоминального родоразрешения возникают условия, приводящие к потере крови в результате операционной травмы матки при рассечении ее стенки, снижения вследствие этого тономоторной функции матки, попадания в общий кровоток элементов плодного яйца, богатых тромбопластическими веществами, изменяющими местный и общий гемостаз, а также под влиянием анестетиков [Серов В.Н. и др., 1989; Макацария А.Д., 1988; Hatch R., 1985].Величина кровопотери варьирует в пределах от 500 до 1000 мл, в среднем составляя около 800 мл [Козаченко В.П.,1979; Серов В.Н., Пак А.П., 1979; Слепых А.С, 1986; Герасимович Г.И. и др., 1988; Серов В.Н. и др., 1989; Чернуха Е.А., 1991; Кулаков В.И., Прошина И.В., 1996; Hillemans H.G., 1988; Pietrantoni М. et al., 1991; Rodrigtiez A.I. et al., 1994]. По данным Е.М.Вихляевой (1977), кровопотeря свыше 800 мл отмечена у 50 % женщин, у которых было произведено абдоминальное родоразрешение, более 1500 мл — у 33 %. Такой разброс показателей величины кровопотери объясняется сложностью ее учета.
Величину кровопотери можно оценивать с помощью прямых и непрямых методов. К первым относятся приемы определения количества крови, излившейся интраоперационно (колориметрический, гравитационный и гравиметрический методы), ко вторым — методы, позволяющие оценивать величину кровопотери по гемодинамическим сдвигам (цвет кожи, АД и ЧСС). Так, М.Г. Вeйль и Г.Н. Шубин (1971) установили четкую зависимость между дефицитом ОЦК и клиническими проявлениями нарушения гемодинамики.
Величина кровопотери может быть оценена также путем определения объема циркулирующей плазмы с использованием радиоактивных изотопов 131I и 132I и объема циркулирующих эритроцитов с помощью изотопов 51Сr и 52Сr [Соловьев Г.М., Радзивил Г.Г., 1973; Климанский В.А., Рудаев Я.Н., 1984]. В клинической практике наиболее часто используют гравиметрический метод как наиболее доступный.
Сложности при учете кровопотери в ходе выполнения кесарева сечения могут быть обусловлены примесью околоплодных вод к учитываемой крови, кровоизлияниями в ткани и полости, процессами тромбообразования в сосудах плацентарной площади и раневых участков, секвестрацией эритроцитов, образованием гематом и экстравазатов вокруг мест инъекций.
В клинической практике можно использовать метод, предложенный М.А.Либовым (1960), состоящий во взвешивании пропитанных кровью салфеток после операции. При кровопотере до 1000 мл искомую величину рассчитывают по формуле:
Объем кровопотери = Вх50%х15%,
где В — масса салфеток, 15 % — величина ошибки на околоплодные воды. При кровопотере более 1000 мл коррекция на околоплодные воды составляет 30 %.Величину кровопотери определяют также по плотности крови и гематокриту.
Для оценки величины кровопотери используют также шоковый индекс Альговера, который рассчитывают как отношение ЧСС к систолическому артериальному давлению, в норме он составляет менее 1.
М.А. Репина (1986) рекомендует измеренную кровопотерю учитывать лишь как 1/2 истинной кровопотери.
С целью уменьшения интраоперационной кровопотери в настоящее время предложено несколько модификаций разреза матки, производимого при абдоминальном родоразрешении. А.Е. Сумовская (1980) предложила с этой целью после извлечения плода накладывать на края разреза стенки матки 10 окончатых зажимов: по 3 зажима на углы раны и по 2 — на середину ее верхнего и нижнего краев. Матку ушивали отдельными мышечно-мышечными швами, постепенно снимая зажимы. Продолжительность операции 25—30 мин. По данным автора, кровопотеря значительно уменьшалась, составляя 220±0,35 мл, редко — 400+0,22 мл. В послеоперационном периоде только у 3 из 130 женщин выявлен эндометрит.
Однако небольшое число обследованных и чрезвычайно небольшая кровопотеря (всего 220 мл), столь разительно отличающаяся от установленной большинством авторов — 700—800 мл [Стрижаков А.Н. и др., 1988; Серов В.Н. и др., 1989; Hershey D.W., Qwilligan E.J., 1978; Field Ch.S., 1988], позволяют усомниться в тщательности измерения интраоперационной кровопотери, проведенного автором, и высокой эффективности предложенного усовершенствования.
Также с целью уменьшения кровопотери в ходе операции кесарева сечения В.Н. Серов и А.П. Пак (1979) предложили использовать электростимуляцию матки путем ректального введения электрода, посылающего электрические импульсы прямоугольной формы величиной от 20 до 160 мА и длительностью 2—7 мс с частотой 150 в 1 мин. Применение этой методики позволило авторам добиться значительного уменьшения интраоперационной кровопотери — с 823±80 мл (без электростимуляции матки) до 486+60 мл (при использовании данного метода).
По данным В.И. Краснопольского и соавт. (1997), максимального уменьшения кровопотери при кесаревом сечении удается достичь при использовании сшивающего аппарата, разработанного фирмой «Auto Suture» (США). Аппарат вводят в матку после общепринятого острого вскрытия ее стенки (на протяжении 2 см), закрывают его, рукоятки сжимают, затем аппарат раскрывают и удаляют. Таким образом достигают одновременного рассечения стенки матки и клеммирования краев раны рассасывающимися синтетическими скобками.
После опорожнения матки нижний сегмент восстанавливают отдельными швами с использованием рассасывающегося материала. Авторы отмечают высокую эффективность данного метода в сложных клинических ситуациях: при выраженном варикозном расширении вен нижнего сегмента матки и паравезикального сплетения, низком прикреплении плаценты. Важными моментами, сдерживающими применение данного аппарата, являются его высокая стоимость и однократное использование.
Адекватное восполнение кровопотери в ходе кесарева сечения необходимо проводить с учетом особенностей гемодинамики и системы гемостаза при беременности и во время родового акта. Установлено, что система кровообращения в ходе гестационного процесса контролируется не только гуморальными и нейроэндокринными факторами, но также рефлекторными импульсами из зоны маточно-плацентарного кровообращения.
К концу беременности ОЦК увеличивается на 25—40 %, а максимального значения он достигает во время родов вследствие ускорения кровотока, периодического выброса крови из системы маточно-плацентарного круга кровообращения, а также мобилизации крови из печени и селезенки [Кулаков В.И. и др., 1997]. Эти изменения рассматривают как норму беременности, при физиологическом течении гестационного процесса и родового акта они не выходят за пределы допустимых значений [Серов В.Н. и др., 1989]. Гестозы и тяжелые экстрагенитальные заболевания приводят к срыву адаптационно-приспособительных механизмов.
В настоящее время продолжается дискуссия по вопросу об объеме вводимой жидкости, соотношении инфузионных сред и крови, необходимых для коррекции кровопотери в ходе кесарева сечения. Раньше считали, что восполнение кровью нужно проводить на 100 % от учтенной кровопотери. Однако в ряде работ было показано, что такой подход не приносит ожидаемых результатов: у больных со 100 % восполнением потерянной крови анемия даже более выраженная и сохраняется дольше [Вагнер Е.А. и др., 1986; Репина М.А., 1986].
Результаты этих исследований свидетельствуют о серьезных недостатках консервированной крови и об осложнениях, возникающих при ее введении. Такая кровь эффективна только в течение очень короткого срока хранения; она содержит большое количество антигенов и антител, вызывающих выраженную гиперергическую реакцию организма, вплоть до шока. В настоящее время установлено, что беременные относятся к группе самого высокого риска развития трансфузиологических осложнений, так как у 50 % из них происходит проникновение эритроцитов плода в кровь матери и сенсибилизация ее к их антигенам. Микросгустки донорской крови не всегда задерживаются стандартными системами переливания крови и могут вызвать микроэмболию легких и других органов.
Введение цельной донорской крови способствует повышению вязкости собственной крови беременной, выходу перелитых эритроцитов из активной циркуляции (секвестрация), увеличению объемов медленно циркулирующих и нециркулирующих эритроцитов, их агрегации, высвобождению из крови кровяного тромбопластина, что приводит к формированию микросгустков и сладжей, т.е. развитию синдрома гомологичной крови [Репина М.А., 1986].
Не менее опасен синдром массивных трансфузий, развивающийся при введении в течение короткого периода времени (24 ч) объема крови, превышающего ОЦК на 40—50 % или равного 150 % учтенной кровопотери. При этом происходит нарушение функций паренхиматозных органов и гемостаза, а также наблюдаются выраженные иммунологические изменения [Петровский Б.В., Гусейнов Ч.С., 1971].
В связи с этим в настоящее время рекомендуют проводить трансфузию не цельной крови, а ее компонентов (эритроцитной массы и взвеси, взвеси отмытых эритроцитов, плазмы крови, жидкой нативной плазмы). Показаниями к гемотрансфузии являются выраженная анемия (уровень гемоглобина ниже 80 г/л, гематокрит менее 0,25 л/л), гипопротеинемия (содержание общего белка менее 50 г/л), ДВС-синдром. Переливание крови также необходимо при тяжелых формах гестозов (из-за выраженной гиповолемии), даже в случаях обычной кровопотери.
Гемотрансфузию рекомендуют проводить в объеме 50 % потерянной крови (при кровопотере до I % массы тела) или 50—70 % (при кровопотере свыше 1 % массы тела) [Баев О.Р., 1987; Чернуха Е.А., 1991; Стрижаков А.Н. и др., 1996]. В том случае, если кровопотеря составляет менее 1 % массы тела, в ходе кесарева сечения осложнения не отмечены, показатели гемодинамики стабильные, то возможно проведение отсроченной гемотрансфузии (в течение 1-х суток послеоперационного периода). При кровопотере, превышающей 1 % массы тела, и таких исходных неблагоприятных клинических ситуациях, как гестоз, анемия, предлежание и преждевременная отслойка плаценты, обязательным является переливание больших объемов одногруппной свежезамороженной плазмы.
Выбор инфузионно-трансфузионной программы при кесаревом сечении необходимо проводить с учетом ряда важных факторов гемодинамики и гемостаза, характерных для гестационного процесса [Кулаков В.И., Прощина И.В., 1996]:
• увеличение ОЦК к концу беременности на 25—40 % по сравнению с исходным;
• выключение маточно-плацентарного кровотока сразу после извлечения плода и последа, в результате чего в общий кровоток дополнительно поступает 500—600 мл депонированной крови (аутогемотрансфузия).
В ходе выполнения кесарева сечения наблюдается умеренное повышение активности системы гемостаза.
Результаты исследований, проведенных в последние годы [Jobes D.R., 1982; Pietrantoni M.I. et al., 1991; Rodrigues A.I. et al., 1994], а также собственный клинический опыт свидетельствуют о неуклонном уменьшении количества гемотрансфузий, проводимых как в ходе операции, так и в послеоперационном периоде, без ущерба для здоровья женщин. В этих клинических ситуациях с успехом используют интраоперационную гемодилюцию, которая является главным средством физиологической защиты организма при оперативных вмешательствах [Серов В.Н. и др., 1989; Кулаков В.И., Прошина И.В., 1996].
Основной механизм данного метода — переход межклеточной жидкости в сосудистое русло в результате переливания растворов с высоким коллоидно-осмотическим давлением (более высоким, чем давление в плазме крови). Это приводит к увеличению ОЦК, большему, чем объем вводимой для гемодилюции жидкости.
В результате гемодилюции улучшаются микроциркуляция и реологические свойства крови, нормализуется почечный кровоток, сохраняется нормальный или повышенный объем циркулирующей плазмы, при этом обеспечивается надежная профилактика тромбозов. Для проведения гемодилюции используют гиперосмолярные растворы солей, глюкозы, маннита, гиперонкотические коллоидные растворы или их комбинации. Соотношение коллоидных и кристаллоидных растворов обычно составляет 2:1. Для гемодилюции используют такие среды, как реополиглюкин, 10 % раствор глюкозы, раствор Рингера.
Выбор объема инфузионно-трансфузионной терапии, скорости введения препаратов и соотношения компонентов проводят с учетом исходного состояния роженицы, наличия осложнений беременности и родов, показаний к операции, вида анестезиологического пособия, величины кровопотери и объема оперативного вмешательства. У женщин без экстрагенитальной патологии в случае неосложненного течения беременности при плановом кесаревом сечении, эндотрахеальном наркозе и типичном ходе операции с кровопотерей до 1 % массы тела объем инфузионно-трансфузионной терапии должен быть в 1,5—2 раза больше учтенной потерянной крови — 1200—1600 мл [Серов В.Н. и др., 1989, 1997; Кулаков В.И., Прошина И.В., 1996].
Вводный наркоз и этапы операции до извлечения плода и ушивания матки обычно проводят на фоне введения кристаллоидных растворов (5—10 % раствор глюкозы, изотонический раствор натрия хлорида, раствор Рингера). Поскольку основная кровопотеря при абдоминальном родоразрешении приходится на этап с момента извлечения плода и последа, восстановлению рассеченной стенки матки предшествует введение коллоидных препаратов гемодинамического действия (реополиглюкин, полиглюкин, альбумин).
С целью предупреждения развития циркуляторных нарушений вследствие кровопотери коллоидные растворы вводят в достаточно высоком темпе — 100— 150 мл в 1 мин. Более высокая скорость инфузии обоснована в критических ситуациях, сопровождающихся исходной кровопотерей (преждевременная отслойка плаценты, предлежание плаценты, разрыв матки) и обязательно требует измерения центрального венозного давления.
После введения 400—800 мл коллоидного раствора инфузионно-трансфузионную терапию продолжают с использованием кристаллоидного раствора. Особенностью инфузионно-трансфузионной терапии при проведении эпидуральной анестезии с целью обезболивания абдоминального родоразрешения является необходимость преднагрузочной инфузии в объеме 400 мл коллоидного и 400 мл кристаллоидного растворов [Николаев И.В., 1991]. В последние годы разработаны новые подходы к тактике ведения больных с массивной кровопотерей [Кулаков В.И. и др., 1997].
При этом предлагается следующая инфузионно-трансфузионная программа.
1. Восстановление системной гемодинамики путем введения растворов оксиэтилированного крахмала (6 % или 10 % HAES-sterile) из расчета 20 мл на 1 кг массы тела (не более 400 мл декстранов). Эти растворы не обладают способностью переносить кислород, но улучшают газотранспортную функцию крови благодаря увеличению ОЦК, сердечного выброса, скорости циркуляции оставшихся в сосудистом русле эритроцитов. Данные препараты крахмала улучшают реологические свойства крови и восстанавливают микроциркуляцию.
2. Применение ингибиторов протеаз с целью подавления избыточного фибринолиза.
3. Отказ от применения гепарина с целью предотвращения внутрисосудистого свертывания.
4. Заместительная терапия путем введения свежезамороженной плазмы, эритроцитной массы не более 3 сут консервации, белковых препаратов.
5. Стимуляция сосудисто-тромбоцитарного звена гемостаза (дицинон, этамзилат, АТФ).
С целью коррекции гипогликемии внутривенно вводят концентрированные растворы глюкозы (10 или 20 %), что повышает гемодинамический эффект гидроксиэтилкрахмала. Данная инфузионно-трансфузионная программа реализуется на фоне терапии глюкокортикоидами (преднизолон не менее 10 мг/кг в 1 ч). Коррекцию электролитных нарушений проводят путем введения сбалансированных растворов (типа калий-магний аспарагината), а для нормализации микроциркуляции используют дезагреганты (трентал, курантил, аспизол).
Разработанные В.И. Кулаковым и соавт. (1997) методы лечения больных при массивной кровопотере позволили существенно снизить летальность и предотвратить инвалидизацию женщин с тяжелой патологией.
А.Н. Стрижаков, В.А.Лебедев
medbe.ru
Кровотечения после кесарева: патология и норма
После родов каждой женщине необходим реабилитационный период, причем больше всего в восстановлении нуждается матка. Вне зависимости от способа родоразрешения (операционное или естественное), в течение некоторого периода женщину беспокоят кровянистые влагалищные выделения. Кровотечение после кесарева гинекологи называют лохиями. Обычно пациентками они воспринимаются, как очередные месячные, но только их характер в течение послеродовой реабилитации постоянно меняется. Именно по их изменениям специалисты судят о состоянии родившей женщины.

Особенности выделений после кесарева и их отличие от традиционных
Матка после кесарева восстанавливается порядка полутора-двух месяцев. В этот период пациенткам необходимо максимально чутко относиться к самочувствию, чтобы заметить малейшие изменения в состоянии. Характер кровотечений после кесарева сечения различается с выделениями после естественного родоразрешения. В чем разница?
- В первую послеродовую неделю лохии, помимо крови, содержат массу дополнительных примесей вроде слизи, отмерших эпителиальных клеток, плазмы и пр. После обычных родов слизи в отделяемой из влагалища массе не наблюдается.
- Для кесарево характерно наличие более обширной площади раневых повреждений, поэтому вероятность возникновения воспалительных или инфекционных осложнений существенно возрастает. Поэтому послеоперационная реабилитация требует обязательного соблюдения всех гигиенических предписаний по несколько раз за день.
- Несколько первых суток послеоперационного периода нормальный оттенок выделений – алый или ярко-красный, кровотечение на вид имеет гораздо более насыщенный оттенок, нежели после естественного родоразрешения.
- Заживление и сокращение матки после операции носит более длительный характер, потому и лохии выделяются на неделю-две дольше.
Именно такие выделения считаются нормальными при родах посредством кесарева сечения.
Характеристика выделений
В ходе всей реабилитации лохии будут постепенно менять свои характеристики. Поначалу в отходящих массах будут преобладать кровянистые сгустки, поскольку в матке имеется большая операционная рана. Но со временем она начнет заживать, количество крови сократится и частично сменится слизистым отделяемым, отмершими эпителиальными клетками и прочими послеродовыми отходами.
Родильнице следует обязательно наблюдать за изменениями в характере выделений, чтобы своевременно обнаружить патологические признаки, если таковые появятся. Если в первые послеоперационные дни кровь в составе выделений считается нормой, то по прошествии более недели подобный характер лохий является признаком патологии.
Также нормально, когда в отделяемой массе присутствую сгустки, которые являются клетками плаценты и отмершего эпителия. Примерно через неделю сгущенные примеси в лохиях исчезают, и консистенция выделений станет более жидкой. Если выделения идут со слизистыми примесями, то это нормальный признак, указывающий на процессы внутриутробного очищения организма от плодной жизнедеятельности.
Если супруги не соблюдают полноценный половой покой и раньше времени начинают заниматься сексом, то лохии могут приобрести розоватый оттенок. Это объясняется повреждениями заживающих тканей. Примерно через 1,5 месяца влагалищные кровянистые выделения после кесарева сечения приобретают вид традиционных менструальных коричневых мазков. На этом этапе выделяется уже свернувшаяся кровь, поэтому и цвет у лохий становится не таким ярким.
Опасным признаком считается, если идут водянистые, практически прозрачные выделения. Так может выделяться жидкость из лимфатических либо кровеносных сосудов, что указывает на нарушения кровоснабжения. Если же после кесарева выделяется водянистая и неприятнопахнущая масса, то это может свидетельствовать о влагалищном дисбактериозе или гарднереллезе.
Не меньшую опасность представляют и гнойные массы, указывающие воспалительные поражения маточного эндометриального слоя. Внешне подобные выделения отличаются зеленоватым либо желтоватым оттенком, имеют резкий отвратительный запах, сопровождаются гипертермией и болезненными ощущениями в промежности и матке.
Длительность кровотечений
Еще один волнующий вопрос родильниц после кесарева сечения: сколько длятся кровянистые выделения. Знать это важно, чтобы правильно оценить процесс восстановления, протекает ли он нормально, либо уже затянулся.
- Послеродовые влагалищные выделения при операции кесарева сечения в норме идут порядка 7-9 недель, поэтому не стоит опасаться за здоровье при лохиях, наблюдающихся по истечении двухмесячного послеоперационного срока.
- Стоит заподозрить некоторые отклонения, если выделения затянулось до 10-недельного срока, либо закончились слишком рано (через 6 недель). Подобные отклонения могут быть просто следствием индивидуальных органических особенностей родильницы, особенно при нормальном запахе, оттенке и количестве выделений. С профилактической целью подобную проблему необходимо обговорить с врачом.
- А вот если кровяные выделения после кесарева сечения прекратились уже через 5 недель или растянулись на более чем 10-недельный срок, то необходимо срочно обратиться к специалисту. Оба этих состояния являются достаточно опасными. Когда лохии завершились раньше срока, это говорит об оставшихся в матке частицах отмершего эндометрия, что может привести к гнойным процессам. Если же выделения, наоборот, превышают нормальную длительность, то причиной этого может выступать инфекция в половой системе либо брюшине или воспаление эндометриального слоя. Также патологией считаются лохии, которые закончились, но по непонятным причинам снова возобновились.
Зная, сколько дней в норме могут длиться лохии, женщине будет проще оценить свое состояние и определить наличие отклонений и патологий.
Что означает цвет лохий
Оттеночные характеристики выделений также могут рассказать о наличии патологических послеоперационных отклонений у родильницы. Нормальными считается поначалу красные, а затем, к середине-концу второй недели, коричневые и бледно желтые оттенки выделений. Прочие варианты оттенков свидетельствуют о каких-либо отклонениях либо патологических осложнениях.
Если после кесарева из влагалища идет зеленоватая субстанция, то этот признак указывает на гнойные процессы, обусловленные воспалениями либо инфекциями в маточной полости. Поэтому при появлении подобного признака родильнице необходимо пройти гинекологическое обследование.
К патологии относятся и выделения ярких желтых оттенков с примесями зелени и запахом гнили в первую неделю после кесарева. Они говорят о начавшемся эндометрите. Но если желтое отделяемое начинает идти на третьей послеродовой неделе, то речь идет об уже запущенном воспалении эндометрия, которое требует антибиотикотерапии и даже оперативного вмешательства.
Если сразу после операции выделяется черная субстанция, не сопровождающаяся болями и отвратительным запахом, то это вполне нормальное явление, связанное с гормональными изменениями в кроветворении. Но если подобный признак появился спустя несколько недель после кесарева, то нужно проконсультироваться с гинекологом.
Многих пациенток пугают белые выделения. Если они не сопровождаются какими-либо отклонениями, то паниковать не стоит – они безопасны. Но если они сопровождаются творожистыми примесями, кислым запахом, гиперемией половых слизистых и зудящими ощущениями в промежности, то необходимо сдать влагалищный мазок или бакпосев, чтобы определить причину и возбудителя инфекции.
Много ли крови теряет женщина
Помимо того, как долго наблюдаются выделения, немаловажным показателем является и количественная характеристика лохий. Маленькое количество выделений в первые дни послеоперационного периода говорит о наличии какого-либо препятствия для оттока из матки крови и характерных отходов после кесарева. Причиной может быть тромбообразование, закупорка труб и пр.
Опасны и чересчур обильные выделения, длящиеся на протяжении долгого времени. Подобное происходит, когда матка по ряду причин не способна полноценно восстановиться. Поэтому отклонения в количестве выделений обязательно требуют диагностики.
Полезные советы
Во избежание послеоперационных осложнений, рекомендуется соблюдать некоторые условия.
- Тщательная интимная гигиена должна стать обязательной частью послеоперационной реабилитации. Для этого нужно ежедневно ходить в душ, после каждого мочеиспускания и испражнения обязательно подмываться. Сразу после кесарева от прокладок лучше отказаться, на пару недель заменив их пеленками. Позже, когда начнете использовать гигиенические прокладки, не забывайте менять их через 4 часа. А вот тампоны категорически противопоказаны.
- Необходим уход и контроль за состоянием шва, потому как при нарушении режима и несоблюдении гигиенических требований он может нагноиться.
- Матке предстоит сократиться до прежних размеров, на что уйдет определенное время. Для ускорения процесса полезно использовать послеродовой бандажный пояс, чаще ложиться на живот, не терпеть при желании сходить в туалетную комнату, минут на 5 раз 5 в день можно прикладывать к животу холод. Благоприятно сказывается на сокращении матки и массаж живота, который проводят легкими и аккуратными движениями, дабы не повредить шов. Иногда пациенткам для улучшения сократительной маточной деятельности назначается введение Окситоцина.
- После кесарева родильнице запрещено поднимать тяжести, в первую послеоперационную неделю запрещается поднимать на руки новорожденного. Это ограничение связано с возможным расхождением шва.
- Для более быстрого восстановления следует соблюдать диетический рацион, предупреждающий развитие запоров и калового застоя. Также нужно пить больше жидкости.
Если мама кормит грудью, то менструации наступят примерно через полгода, но могут прийти и через год, что зависит от активности кормления. Если же ребенок пребывает на искусственных смесях, то менструации приходят уже через пару-тройку месяцев.
Каждая женщина мечтает, чтобы послеоперационные выделения прекратились скорее, чтобы спокойно заняться малышом. Заранее стоит настроиться, что идут лохии далеко не один день, а 40-55 суток. И не нужно из-за этого злиться, ведь именно выделения выступают показателем нормы или патологии в период восстановления после кесарева. Лучшим вариантом будет соблюдение гигиенических требований, полового покоя и контроль за изменениями выделений, тогда послеоперационная реабилитация займет кратчайшее время.
jdembaby.com
Нормы потери крови при КС..знает кто? — Двойное Счастье
Наиболее распространенные осложнения, связанные с беременностью близнецами/двойней/ тройней:
Преждевременные роды.
Низкий вес при рождении.
Задержка внутриутробного развития плода.
Преэклампсия.
Гестационный диабет.
Отслойка плаценты.
Кесарево сечение.
Преждевременные роды.
Роды, произошедшие до 37й недели беременности, считаются преждевременными. Продолжительность многоплодной беременности уменьшается с каждым дополнительным ребенком. В среднем беременность одним малышом длится 39 недель, беременность близнецами/двойняшками — 36 недель, тройней — 32 недели, четверней — 30 недель, и пятерней — 29 недель. Почти 60% близнецов/двойняшек рождаются преждевременно, а 90% тройняшек, родятся недоношенными. При беременности четырьмя и пятью малышами, они всегда рождаются недоношенными. Причиной преждевременных родов чаще всего является разрыв околоплодной оболочки еще до начала родов.
Низкий вес при рождении.
Низкий вес при рождении почти всегда связан с преждевременными родами. Низкий вес при рождении – когда ребенок весит менее 2.500 грамм. Дети, родившиеся до 32 недель и весом менее 1.500 грамм, так же рискуют родиться с осложнениями. Такие малыши подвергаются повышенному риску иметь умственную отсталость, церебральный паралич, потерю зрения и слуха.
Задержка внутриутробного развития плода (ЗВРП).
Многоплодная беременность протекает приблизительно теми же темпами, что и беременность одним малышом до определенной точки. При беременности близнецами/двойней темп роста малышей начинает замедляться на 30 — 32 неделях. При беременности тройней замедление начинается на 27 — 28 неделях, в то время как при четверне замедление начинается на 25 — 26 неделях. ЗВУР, обусловлена тем, что раньше происходит старение плаценты, и тем, что малыши борются за питательные вещества. Ваш врач будет постоянно следить за ростом Ваших малышей с помощью ультразвука и измерения живота.
Преэклампсия.
Преэклампсия, или токсемия, это одно из заболеваний, возникающих у женщин вынашивающих несколько малышей. Оно сопровождается высоким кровяным давлением и высоким уровнем протеина в моче. У женщин, страдающих преэклампсией, часто опухают стопы, ноги и кисти. Преэклампсия, как правило, развивается во второй половине беременности, в конце второго – начале третьего триместра, однако может появиться и ранее.
Гестационный диабет.
При многоплодной беременности риск возникновения гестационного диабета значительно увеличивается. Гестационный сахарный диабет (ГСД) или сахарный диабет беременных обозначает нарушение углеводного обмена, которое возникает или впервые распознается во время беременности. По данным масштабных эпидемиологических исследований в США ГСД развивается примерно в 4% случаев всех беременностей, что в 100 раз чаще, чем беременность, протекающая на фоне сахарного диабета (СД), выявленного до наступления беременности. Распространенность и заболеваемость ГСД в нашей стране неизвестна, так как не проводились реальные эпидемиологические исследования. По данным европейских исследователей распространенность ГСД может варьировать от 1 до 14% в зависимости от популяции женщин, что, несомненно, требует пристального внимание врачей к беременным, имеющих факторы риска развития ГСД. В наш век информационной насыщенности и планирования семьи женщины также должны быть осведомлены о возможном риске развития у них ГСД для своевременного обращения за квалифицированной медицинской помощью. Это позволит своевременно выявить заболевание и назначить лечение с целью сохранения здоровья женщины и рождения здоровых детей.
Отслойка плаценты.
Отслойка плаценты в три раза вероятнее, произойдет при многоплодной беременности. Это может быть связано с тем, что существует повышенный риск развития преэклампсии. Отслойка плаценты чаще всего происходит в третьем триместре беременности.
Кесарево сечение.
Если Вы беременны близнецами/двойней, это еще не означает, что Вам обязательно будет сделано кесарево сечение, все будет зависеть от предлежания малышей. Общие рекомендации для кесарева сечения это беременность тройней и более малышей. Близнецы/двойняшки могут быть рождены естественным путем, когда:
Срок беременности больше 32 недель.
Крупный малыш лежит первым в головном предлежании.
Оба малыша находятся в головном предлежании.
Не существует никаких доказательств дистресса плода.
Вконтакте
Одноклассники
Google+
twins.su
Сколько крови теряется при кесаревом сечении. Кесарево сечение
Кесарево сечение является серьезной полостной операцией, что всегда сопряжено с рисками развития послеоперационных осложнений. Условно осложнения можно подразделить на ранние (возникающие во время операции или сразу после нее) и поздние (развиваются через какое-то время, от нескольких дней до нескольких недель после кесарева).
В зависимости от места локализации патологического процесса осложнения после кесарева возникают:
- на внутренних органах;
- на операционных швах;
- связанные с использованием наркоза.
Осложнения на внутренних органах
- Кровотечения — опасное и самое распространенное осложнение. Причиной развития кровотечения во время операции является предлежание плаценты или плохая свертываемость крови у пациентки. Большая кровопотеря опасна для жизни женщины, поэтому в операционной есть запасы плазмы на случай, если в ходе вмешательства что-то пойдет не так.
- Спаечная болезнь — образование спаек из соединительной ткани является защитной реакцией организма, они препятствуют развития гнойных процессов в брюшной полости. Однако если спайки образуются в большом количестве и распространяются на внутренние органы, то это приводит к сильным болям внизу живота, кишечной непроходимости в тяжелых случаях и нарушению в работе пораженных этими новообразованиями органов. Эффективной профилактикой спаек является выполнение простых гимнастических упражнений и ходьба по палате на вторые сутки после кесарева сечения.
- Воспалительные заболевания малого таза — чаще всего осложнением после оперативного родоразрешения является эндометрит. Заболевание развивается в результате нарушения правил асептики и антисептики во время операции или неправильного ухода за послеоперационным швом и обусловлено попаданием внутрь матки болезнетворных микроорганизмов. Воспалительный процесс дает о себе знать через некоторое время после операции, иногда инкубационный период занимает 1 неделю. Для предупреждения развития воспалительных заболеваний органов малого таза после операции молодой маме обязательно назначают курс антибиотикотерапии.
Осложнения на швах
Осложнения на послеоперационных швах могут возникать в первые сутки после родоразрешения или развиваться спустя несколько месяцев после кесарева, что позволяет разбивать их на ранние и поздние.
К ранним осложнениям относятся:
- Кровотечения и кровоподтеки (гематомы) — развиваются в результате нарушения техники наложения швов или на фоне повреждения операционной раны, например, во время смены повязки или грубой обработки;
- Воспалительные гнойные процессы — развиваются в результате использования некачественного шовного материала или при занесении в операционную рану инфекции. Воспаление шва характеризуется резкой болезненностью места поражения, припухлостью, гиперемией кожи вокруг, появлением выделений с гноем;
- Расхождение шва — редкое осложнение, развивается в результате повышенных физических нагрузок или поднятия тяжестей женщиной. Встречается примерно на 7-8 сутки после операции, после снятия нитей.
К поздним осложнениям на швах относится формирование лигатурного свища и абсцесса. Заболевание развивается в результате занесения с шовным материалом инфекции или на фоне отторжения организмом женщины материала, из которого выполнены нити. Лечение данного осложнения в большинстве случаев проводится хирургическим путем.
Осложнения, связанные с анестезией
Распространенным осложнением спинальной анестезии являются сильные боли в спине, которые возникают в результате воздействия лекарства на нервные корешки, на фоне чего они впоследствии воспаляются. Редким осложнением местной анестезии является нарушение чувствительности в нижних конечностях и различные парестезии. К осложнениям общего наркоза относятся:
- различные патологии со стороны сердечнососудистой системы, вызванные воздействием на организм лекарств;
- угнетение дыхательной функции, вплоть до остановки дыхания;
- необходимость проведения трахеостомии при остановке дыхания;
- вероятность развития ангионевротического отека на лекарственные вещества или анафилактического шока;
- аспирация — попадание содержимого желудка в дыхательные пути.
Профилактика осложнений после кесарева сечения
С целью предотвращения развития послеоперационных осложнений молодой маме следует придерживаться простых правил:
- вставать с постели только с разрешения врача и с помощью медицинской сестры;
- не прикасаться к послеоперационной ране руками, чтобы не занести инфекцию;
- не поднимать тяжестей весом более 4 кг в первые 3-4 недели после кесарева;
- следить за регулярным опорожнением кишечника, избегать запоров, так как чрезмерное натуживание во время дефекации может привести к расхождению швов.
Если вы заметили, что шов после кесарева покраснел, стал резко болезненным или из него появились выделения с неприятным запахом, следует немедленно сообщить об этом врачу.
Ирина Левченко, акушер-гинеколог, специально для сайта сайт
Полезное видео об осложнениях после операции кесарево сечение
Кесарево сечение в настоящее время является несложной полостной операцией. Если по медицинским показаниям будущая мамочка не может рожать сама, то кесарево сечение является единственным способом испытать счастье материнства. Как и при любой операции, следует знать о возможных рисках и осложнениях после родов. Разумеется, если операция прошла успешно и роженице обеспечен грамотный послеоперационный уход, то неприятные последствия маловероятны. Но лучше узнать о них заранее, чтобы морально и физически быть ко всему готовой.
Поднялась температура после кесарева сечения. Что делать?
После операции счастливую мамочку наблюдают в стационаре около семи дней, а затем выписывают. Итак, вы пришли домой, и внезапно почувствовали себя
vladyal.ru
Осложнения во время и после кесарева сечения
Одним из методов родоразрешения с древних времен и по сегодняшний день является оперативный, то есть путем чревосечения или кесарева сечения. В настоящее время акушеры стали все чаще прибегать к данной операции, что связано не только с развитием медицины, но и значительным ухудшением состояния здоровья населения, в частности, женщин. Кесарево сечение, как и любая другая операция, имеет свои последствия и, в некоторых случаях, возможно возникновение осложнений.
Содержание статьи Осложнения, возникающие во время и после кесарева сеченияВсе осложнения при проведении кесарева сечения можно разделить на 2 группы: в первую входят те осложнения, которые возникли во время операции (интраоперационные), а во вторую – осложнения после кесарева сечения (послеоперационные). Также не следует забывать о том, что во время операции риску осложнений подвергаются 2 человека: мать и дитя. Таким образом, выделяют интра- и послеоперационные осложнения со стороны матери и со стороны плода.
Осложнения, возникающие во время и после кесарева сеченияВсе осложнения при проведении кесарева сечения можно разделить на 2 группы: в первую входят те осложнения, которые возникли во время операции (интраоперационные), а во вторую – осложнения после кесарева сечения (послеоперационные). Также не следует забывать о том, что во время операции риску осложнений подвергаются 2 человека: мать и дитя. Таким образом, выделяют интра- и послеоперационные осложнения со стороны матери и со стороны плода.Частота возникновения осложнений, как во время, так и после кесарева сечения напрямую зависит от многих факторов. Это и техника операции, и ее длительность, объем кровопотери, используемый шовный материал, мастерство хирурга и многое другое.
Осложнения во время кесарева сечения (интраоперационные)
Кровопотеря
Бесспорно, что кровопотеря во время оперативных родов значительно превышает кровопотерю при физиологических родах. Это связано с тем, что во время операции пересекается множество сосудов, прежде чем хирург доберется до матки, а также с разрезом нижнего сегмента матки. Объем допустимой кровопотери во время родов естественным путем не должен превышать 0,5% от массы тела женщины (при гестозе и прочих осложнениях не более 0,3%). То есть роженица теряет не более 400 мл крови (обычно 200 – 250 мл) во время родов. Объем теряемой крови во время кесарева сечения в среднем составляет 600 мл, если количество крови больше (например, гипотония матки), то такая кровопотеря считается патологической и требует возмещения в послеоперационном периоде (гемотрансфузия).
Ранение соседних органов или крупных сосудов
Ранение мочевого пузыря или кишечника часто обусловлено выраженным спаечным процессом в брюшной полости. При повреждении целостности данных органов они ушиваются. В мочевой пузырь после операции на 5 суток вводится катетер Фолея, который ежедневно промывается антисептиками. Также возможно повреждение крупных ветвей маточной артерии, что случается при извлечении крупного плода, несостоятельного рубца на матке или неправильно произведенного разреза в нижнем сегменте.
Эмболия околоплодными водами
Весьма грозное осложнение во время кесарева сечения, которое нередко приводит к летальному исходу. Данное осложнение возникает в результате попадания амниотической жидкости в кровеносное русло женщины через поврежденные в результате разреза маточной стенки вены. Это приводит к развитию анафилактического шока, ДВС-синдрому (несворачивоемость крови) и закупорке ветвей легочной артерии.
Аспирационный синдром (синдром Мендельсона)
Синдром Мендельсона – одно из осложнений общей анестезии, во время которой пациентке осуществляют искусственную вентиляцию легких (интубационный наркоз). Заключается аспирационный синдром в забросе желудочного содержимого в легкие, что ведет к развитию бронхоспазма и дыхательной недостаточности.
Травмирование плода
Возможно возникновение трудностей при выведении головки плода из раны в матке. Это связано либо с недостаточно длинным разрезом матки, либо со слишком высоким разрезом нижнего сегмента. При выведении может быть поврежден шейный отдел позвоночника ребенка со всеми вытекающими последствиями. В некоторых случаях, особенно при вскрытом плодном пузыре, скальпелем повреждают предлежащую часть плода. Обычно такие разрезы небольшие и не требуют ушивания.
Осложнения после кесарева сечения (послеоперационные)
Кожные швы
Швы после кесарева сечения, которые наложены на кожу передней стенки живота, могут воспаляться и нагнаиваться. При этом у родильницы повышается температура, рубец на животе покрасневший и болезненный, из него выделяется гной. Нередко в области кожных швов образуются гематомы (синяки), что связано с недостаточным гемостазом (перевязка сосудов в жировой клетчатке) во время операции. Возможно и расхождение швов, в этом случае рана будет заживать вторичным натяжением, что ведет к косметическому дефекту (келоидный рубец). Осложнения, связанные с кожными швами, легко лечатся и не представляют угрозы здоровью женщины.
Эндометрит
После абдоминального родоразрешения, особенно, если оно проводилось по экстренным показаниям, частота развития эндометрита гораздо выше, чем после естественных родов. Во-первых, рана в матке контактирует с воздухом, а, значит и с патогенными микроорганизмами. Во-вторых, большая кровопотеря и предшествующий длительный родовый процесс (если кесарево сечение было экстренным) «дают зеленый свет» инфекционным агентам. И, в-третьих, чем дольше проводилась операция, тем выше риск воспаления матки. Эндометрит может осложниться перитонитом, что чревато повторной лапаротомией и бесплодием.
Спаечный процесс
Любое оперативное вмешательство на органах брюшной полости ведет к образованию соединительнотканных тяжей или спаек. Особенно усиленно спайкообразование происходит после кесарева сечения, что связано с попаданием в живот достаточно большого количества крови и околоплодных вод. Спайки перетягивают петли кишечника, мочевой пузырь, связки матки и трубы. Все это ведет не только к выраженному болевому синдрому в течение многих лет после операции, но и к проблемам мочеиспускания и дефекации. Возможно развитие и трубно-перитонеального бесплодия.
Эндометриоз
При разрезе маточной стенки и последующем ушиванием ее возможно попадание клеток слизистой оболочки матки (эндометрия) в шов. Клетки эндометрия в будущем могут прорастать в мышечный и серозный слои матки, что ведет к развитию аденомиоза. Эндометриоз матки развивается спустя годы и характеризуется болевым синдромом и нарушением менструального цикла. В тяжелых случаях аденомиоз может стать причиной бесплодия.
Рубец на матке
Кесарево сечение навсегда оставляет память о себе в виде рубца на матке. Сократительная способность матки снижается, а ее прочность уменьшается. В случае развития эндометрита после кесарева сечения или имеющихся ранее заболеваний матки, рубец может стать неполноценным, что чревато угрозой разрыва матки во время следующей беременности или родов.
www.webmedinfo.ru
