Детские инфекции: профилактика, симптомы и лечение | Лекарственный справочник | Здоровье
Наша справка
Детские инфекции – так называют группу инфекционных болезней, которые люди переносят в основном в детстве. К ним обычно относят ветряную оспу (ветрянку), краснуху, инфекционный паротит (свинку), корь, скарлатину, полиомиелит, коклюш, дифтерию. Инфекции передаются от больного к здоровому ребенку.
После перенесенного заболевания формируется стойкий (порою пожизненный) иммунитет, поэтому повторно этими инфекциями заболевают редко. Сейчас почти от всех детских инфекций есть вакцины.
Ветряная оспа (ветрянка)
Ее вызывает вирус герпеса, который передается воздушно-капельным путем от больных детей к здоровым. Инкубационный период – от 10 до 21 дня.
Заболевание начинается с подъема температуры, который сопровождается появлением сыпи в виде пятнышек, общим недомоганием. Пятна со временем превращаются в пузырьки с прозрачной жидкостью, которые лопаются, подсыхают, после чего образуются корочки. Типичное отличие ветряной оспы от других заболеваний, сопровождающихся высыпаниями, – это наличие сыпи на волосистой части головы. На коже больного одновременно присутствуют все элементы сыпи: и пятна, и пузырьки, и корочки. Новые подсыпания возможны в течение 5–7 дней. Подсыхание ранки и образование корочек сопровождается сильнейшим зудом.
Типичное отличие ветряной оспы от других заболеваний, сопровождающихся высыпаниями, – это наличие сыпи на волосистой части головы. На коже больного одновременно присутствуют все элементы сыпи: и пятна, и пузырьки, и корочки. Новые подсыпания возможны в течение 5–7 дней. Подсыхание ранки и образование корочек сопровождается сильнейшим зудом.
Больной ветряной оспой является заразным с момента появления первого элемента сыпи и еще 5 дней после появления последнего элемента.
Чем обрабатывать сыпь во время ветрянки →
Лечение
При нормальном течении ветрянка не требует лечения. Главное – гигиена и хороший уход, которые позволяют не допустить нагноения элементов сыпи.
В России пузырьки принято смазывать зеленкой. На самом деле это необязательно – в западных странах, например, зеленку не используют. Во многом ее применение действительно неудобно: она пачкает белье, долго не смывается. Но у нашей традиции есть и плюсы. Если отмечать зеленкой новые элементы сыпи, несложно отследить момент, когда подсыпания прекратились.
При повышении температуры выше 38 °C следует дать ребенку жаропонижающее средство, предпочтение – лекарствам на основе парацетамола. Не стоит забывать об антигистаминных препаратах и местных бальзамах и мазях для облегчения зуда. Применение противогерпетических препаратов не рекомендуется: у ребенка при их приеме не формируется иммунитет, и возможно повторное заражение.
Профилактика
Против вируса ветряной оспы есть вакцина, она зарегистрирована в России, но не входит в Национальный календарь прививок, то есть ее не делают всем бесплатно. Родители могут привить ребенка за деньги в центрах вакцинопрофилактики.
Дифтерия
Возбудитель болезни – дифтерийная палочка. Заразиться можно от больного человека и от носителя инфекции. Попав на слизистые оболочки (или кожу), она выделяет токсин, который вызывает омертвение эпителия. Также могут поражаться нервная и сердечно-сосудистая системы, надпочечники, почки. Инкубационный период – 2–10 дней. Характерный признак дифтерии – сероватая, с перламутровым блеском пленка, покрывающая пораженные слизистые.
Характерный признак дифтерии – сероватая, с перламутровым блеском пленка, покрывающая пораженные слизистые.
Болезнь начинается с повышения температуры тела (обычно не выше 38 °C), появляются небольшая болезненность, умеренное покраснение слизистых оболочек. В тяжелых случаях температура сразу повышается до 40 °C, ребенок жалуется на головную боль и боль в горле, иногда в животе. Миндалины могут отекать настолько, что затрудняют дыхание.
Лечение
Ребенка госпитализируют и вводят ему противодифтерийную сыворотку. После госпитализации проводится дезинфекция помещения, в котором находился больной. Все лица, находившиеся в контакте с ним, подлежат бактериологическому обследованию и медицинскому наблюдению в течение 7 дней. Детям, контактировавшим с больным, на этот срок запрещено посещать детские учреждения.
Профилактика
Все дети получают прививку от дифтерии комбинированной вакциной АКДС. В редких случаях заболеть может и привитый ребенок, но заболевание будет протекать в легкой форме.
Коклюш
Инфекция, которая передается воздушно-капельным путем и вызывает мучительный кашель. Источник заражения – больной человек. Инкубационный период – от 3 до 14 дней (чаще 7–9). В течении болезни различают три периода.
Катаральный период характеризуется появлением упорного сухого кашля, который постепенно усиливается. Также может наблюдаться насморк и повышение температуры до субфебрильной (но чаще она остается нормальной). Этот период может длиться от трех дней до двух недель.
Спазматический, или судорожный, период характеризуется кашлевыми приступами. Они состоят из кашлевых толчков – коротких выдохов, следующих один за другим. Время от времени толчки прерываются репризой – вдохом, который сопровождается свистящим звуком. Приступ заканчивается выделением густой слизи, может быть и рвота. Тяжесть приступов нарастает в течение 1–3 недель, затем стабилизируется, потом приступы становятся более редкими и сходят на нет. Продолжительность судорожного периода может составлять от 2 до 8 недель, но нередко затягивается на большее время.
После этого наступает период разрешения. В это время кашель, который вроде бы уже прошел, может возвращаться, но больной не заразен.
Лечение
Назначаются антибиотики из группы макролидов, противокашлевые препараты центрального действия, бронхорасширяющие препараты в ингаляциях. Важную роль в терапии играют немедикаментозные методы: пребывание на свежем воздухе, щадящий режим, питание высококалорийной пищей, небольшими объемами, но часто.
Профилактика
Прививка от коклюша внесена в Национальный календарь и делается детям бесплатно. Иногда болеют и привитые дети, но в легкой форме.
Корь
Вирусная инфекция, которая распространяется воздушно-капельным путем. Источник заражения – больной человек. Инкубационный период – 8–17 дней, но может удлиняться до 21 дня.
Начинается корь с повышения температуры до 38,5–39 °C, насморка, сухого кашля, появления светобоязни. У ребенка могут возникать рвота, боль в животе, жидкий стул. В это время на слизистых щек и губ, на деснах можно обнаружить серовато-белые пятнышки величиной с маковое зерно, окруженные красным венчиком. Это ранний симптом кори, позволяющий поставить диагноз еще до появления сыпи.
В это время на слизистых щек и губ, на деснах можно обнаружить серовато-белые пятнышки величиной с маковое зерно, окруженные красным венчиком. Это ранний симптом кори, позволяющий поставить диагноз еще до появления сыпи.
Сыпь – мелкие розовые пятна – возникает на 4–5‑й день болезни. Первые элементы появляются за ушами, на спинке носа. К концу первых суток она покрывает лицо и шею, локализуется на груди и верхней части спины. На вторые сутки распространяется на туловище, а на третьи – покрывает руки и ноги.
Лечение
В лечении кори применяются противовирусные препараты, а также иммуномодуляторы. В тяжелых случаях могут назначаться внутривенные инъекции иммуноглобулина. В остальном лечение симптоматическое.
Постельный режим нужен не только в дни высокой температуры, но и 2–3 дня после ее снижения.
Перенесенная корь сказывается на нервной системе. Ребенок становится капризным, раздражительным, быстро утомляется. Школьников надо на 2–3 недели освободить от перегрузок, ребенку дошкольного возраста продлить сон, прогулки.
Профилактика
Первую прививку против кори делают всем детям в год, вторую в 7 лет.
Краснуха
Вирус краснухи передается от больного человека воздушно-капельным путем. Инкубационный период – 11–23 дня. Зараженный краснухой начинает выделять вирус за неделю до появления клинических симптомов и заканчивает через неделю-две после того, как все признаки болезни сойдут на нет.
Типичное проявление краснухи – припухание и легкая болезненность заднешейных, затылочных и других лимфатических узлов. Одновременно (или на 1–2 суток позже) на лице и всем теле появляется бледно-розовая мелкопятнистая сыпь. Еще через 2–3 суток она бесследно исчезает. Высыпание может сопровождаться небольшим подъемом температуры тела, легкими нарушениями в работе дыхательных путей. Но нередко таких симптомов не бывает.
Осложнения исключительно редки. Опасна краснуха лишь в том случае, если ею заболела беременная женщина, особенно в первые месяцы.
Лечение
Специфического лечения краснухи в настоящее время нет. В остром периоде больной должен соблюдать постельный режим. При повышении температуры применяют жаропонижающие препараты, при зудящей сыпи – антигистаминные средства.
Профилактика
Не так давно прививка от краснухи была введена в Национальный календарь.
Инфекционный паротит (свинка)
Заболевание начинается с повышения температуры до 38–39 °C, головной боли. Позади ушной раковины появляется опухоль, сначала с одной, а через 1–2 дня и с другой стороны. Больной становится заразным за 1–2 дня до появления симптомов и выделяет вирус первые 5–7 дней болезни.
У мальчиков‑подростков нередко развивается еще и орхит – воспаление яичка: возникает боль в мошонке, яичко увеличивается в размерах, мошонка отекает.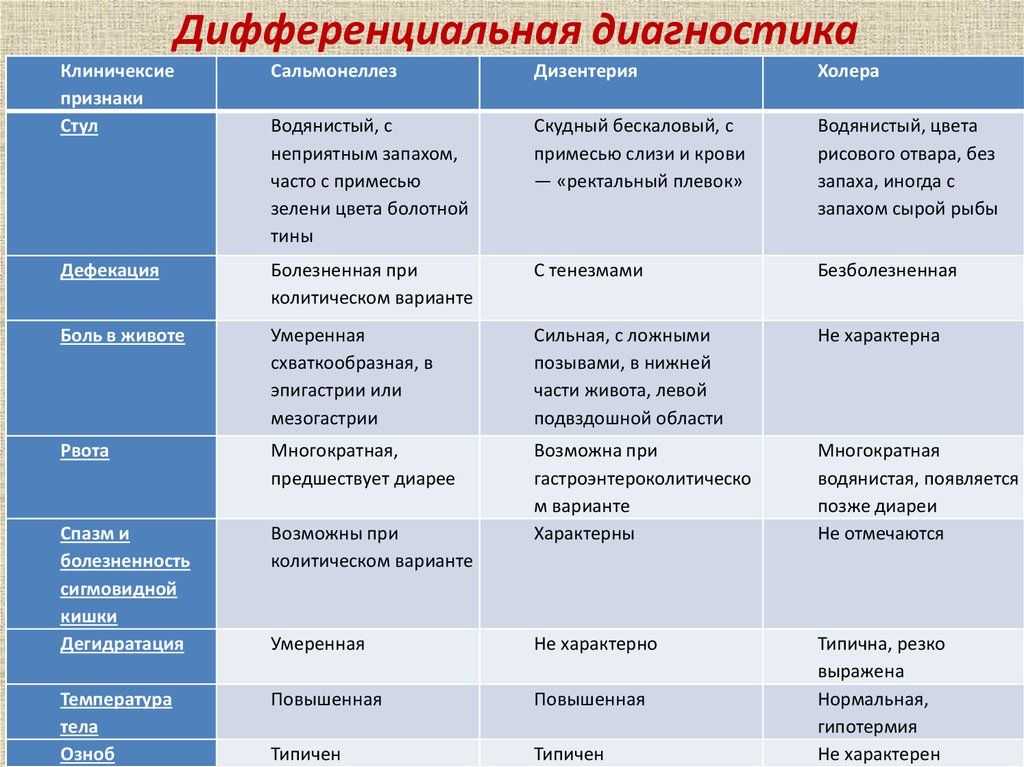 Отек проходит через 5–7 дней. Тяжело протекающий орхит, особенно двухсторонний, может в будущем привести к бесплодию.
Отек проходит через 5–7 дней. Тяжело протекающий орхит, особенно двухсторонний, может в будущем привести к бесплодию.
Для паротитной инфекции типично и воспаление поджелудочной железы, которое дает о себе знать схваткообразной, иногда опоясывающей болью в животе, тошнотой, снижением аппетита.
Также нередки серозные менингиты. Это осложнение проявляется новым скачком температуры на 3–6‑й день болезни, головной болью, рвотой, повышенной чувствительностью к звуковым и зрительным раздражителям. Ребенок становится вялым, сонливым, иногда у него возникают галлюцинации, судорожные подергивания, может быть потеря сознания. Но эти явления при своевременной и рациональной терапии длятся недолго и не отражаются на последующем развитии ребенка.
По назначению врача дают противовирусные, иммуномодулирующие, жаропонижающие, обезболивающие средства, на слюнные железы накладывают сухой согревающий компресс.
При орхите консультация хирурга или уролога обязательна, часто требуется лечение в условиях стационара. При серозном менингите ребенку требуется постоянное медицинское наблюдение в стационаре.
При серозном менингите ребенку требуется постоянное медицинское наблюдение в стационаре.
Профилактика
Для профилактики паротитной инфекции все дети вакцинируются в соответствии с Национальным календарем прививок.
Скарлатина
Заболевание вызывает бета-гемолитический стрептококк группы А. Заразиться можно не только от больного скарлатиной, но и от больных стрептококковой ангиной. Инкубационный период – 2–7 дней. Больной становится заразным с момента заболевания. Если болезнь протекает без осложнений, то уже через 7–10 дней выделение стрептококка прекращается. Если же развиваются осложнения, то заразный период затягивается.
Заболевание, как правило, начинается с внезапного повышения температуры, рвоты, боли в горле. Через несколько часов, а иногда на другой день появляется сыпь. Она мелкая, обильная, на ощупь жестковатая. Особенно густо сыпью покрываются щеки. Другие типичные места интенсивной сыпи – бока, низ живота, пах, подмышечные и подколенные впадины.
Постоянный признак скарлатины – ангина. Язык в первые дни покрывается серо-желтым налетом, а со 2–3‑го дня начинает очищаться с краев и кончика, становясь малиновым. Лимфатические узлы под углами нижней челюсти увеличиваются, при прикосновении болят.
Бета-гемолитический стрептококк группы А также способен поражать сердце, суставы, почки, поэтому необходимо своевременное лечение заболевания.
Лечение
В первые 5–6 дней ребенок должен оставаться в постели, потом ему разрешают вставать, но до 11‑го дня режим остается домашним. Детский сад и школу можно посещать не раньше чем через 22 дня от начала заболевания.
Ребенку назначают антибиотики. Используют комбинированные препараты от боли в горле, как при ангине. При необходимости дают жаропонижающие средства. Рекомендуется щадящая диета, обильное питье.
Через три недели после начала заболевания рекомендуется сделать электрокардиограмму, сдать мочу на анализ и показать ребенка отоларингологу, чтобы убедиться в отсутствии осложнений.
Больной скарлатиной должен быть изолирован в отдельную комнату, ему следует выделить отдельную столовую посуду, полотенце. Изоляция больного прекращается после выздоровления, но не ранее 10 дней от начала болезни. Прививки от этого заболевания нет.
Смотрите также: Парвовирусная инфекция: малоизвестный детский вирус →
Карта сайта
Государственное автономное профессиональное
образовательное учреждение
Республики Башкортостан
«Салаватский медицинский колледж»
453261 Республика Башкортостан
г.Салават, ул. Фурманова, д. 4
Телефон/факс: (3476)-38-78-83
e-mail: [email protected]
- Сведения о колледже
- Основные сведения
- Структура и органы управления колледжем
- Документы
- Образование
- Образовательные стандарты и требования
- Руководство.
 Педагогический состав
Педагогический состав - Материально-техническое обеспечение и оснащенность образовательного процесса
- Стипендии и иные виды материальной поддержки
- Платные образовательные услуги
- Финансово-хозяйственная деятельность
- Вакантные места для приема (перевода)
- Обработка персональных данных
- Противодействие коррупции
- Правовые основы противодействия экстремизму и терроризму
- Информационная безопасность
- Олимпиада
- Наставничество
- Доступная среда
- Международное сотрудничество
- Абитуриенту
- Абитуриенту
- Контрольные цифры приема граждан
- Правила приема
- Положение об индивидуальных достижениях
- Локальные нормативные акты
- Перечень специальностей
- График приема документов
- Условия приема по договорам об оказании платных образовательных услуг
- Информация о необходимости прохождения поступающими обязательного предварительного медицинского осмотра (обследования)
- Примерные тесты вступительных испытаний
- Особенности проведения вступительных испытаний для инвалидов и лиц с ограниченными возможностями здоровья
- Информация о возможности подачи документов по почте
- Подача документов по электронной почте
- Перечень и сроки подачи документов
- Информация о наличии общежития и количестве мест в общежитиях, выделяемых для иногороднх поступающих
- Приказы о зачислении
- Количество поданных заявлений
- Подача и рассмотрение апелляций
- Заявление на поступление в колледж
- Обращение граждан по вопросам приёма
- Целевое обучение
- Согласие на обработку персональных данных
- Вступительные испытания
- Рейтинг абитуриентов
- Студенту
- Основные положения
- Нормативные документы
- Культура и спорт
- Общежитие
- Студенческий совет
- Безопасность жизнедеятельности
- Учебно-методические материалы
- Трудоустройство выпускников
- Аккредитация выпускников
- Страница педагог-психолога
- Студенческий профсоюз
- Стипендия Главы Республики Башкортостан
- Преподавателю
- Справочная информация
- Учебно-методическая работа
- Дополнительное образование
- Республиканские информационно-обучающие педагогические семинары
- Дистанционное обучение
- Конкурсы и олимпиады
- Контакты
- Горячая линия
- Обратная связь
- Контакты контролирующих организаций
Такой страницы не существует.
|
10 Наиболее распространенные заболевания у детей
- Домашний очаг
- A-Z
Вот симптомы и методы лечения 10 наиболее распространенных детских заболеваний.
1. Простуда
Есть ли у вашего ребенка заложенность носа или насморк и слезотечение? Он чихает и кашляет? У него может быть простуда. Простуды распространены среди младенцев и детей ясельного возраста. Если тело ребенка кажется горячим, у него также может быть лихорадка.
Что делать:
• Обеспечьте его достаточным количеством жидкости, такой как вода и соки с низким содержанием сахара. нос или прикрывать рот при чихании
• Отведите ребенка к врачу, если ему не станет лучше через несколько дней или если у него также будет высокая температура
Связанные:
• Кашель
• Кашель и простуда
Кашель и простуда являются респираторными заболеваниями. Узнайте больше о причинах и доступных прививках.
2. Бронхит и бронхиолит
Ваш ребенок хрипит, т.е. издает пронзительный свистящий звук при выдохе? Он часто дышит и ему трудно дышать? Маленькие дыхательные пути его легких могли быть инфицированы.
Что делать:
• Обеспечьте ребенку гидратацию с помощью жидкостей, таких как вода и соки с высоким содержанием витамина С
• Избегайте дымных мест. Табачный дым может ухудшить состояние вашего ребенка
• Отведите ребенка к врачу, если у него впервые появились хрипы или затрудненное дыхание, а также если он вялый, испытывает недостаток энергии или отказывается от еды
3. Желудочный грипп (гастроэнтерит)
Ваш ребенок страдает от тошноты и рвоты? Его стул вонючий и водянистый? У него может быть желудочный грипп или кишечная инфекция. Другие симптомы включают мышечные боли, боль в животе и небольшую лихорадку.
Что делать:
• Чтобы восполнить потерю воды и солей, давайте ребенку жидкости, такие как вода или соки, не содержащие молока. Поощряйте вашего ребенка делать частые небольшие глотки жидкости
• Избегайте других людей — желудочный грипп заразен
• Приведите ребенка к врачу, если симптомы сохраняются или ухудшаются
Связанный: Диарея
Узнайте, что вы можете сделать, если у вашего ребенка гастроэнтерит, широко известный как «желудочный грипп».
4. Заболевания рук, ящура и рта (HFMD)
Есть ли у вашего ребенка сыпь или волдыри на ладонях, стопах или ягодицах? У вашего ребенка болезненные язвы во рту, лихорадка или боль в горле? У него может быть болезнь рук, ящуров и рта. Иногда это может перерасти в нечто более серьезное.
Проверьте наличие волдырей на ладонях вашего ребенка:
Что делать:
• Сообщите в школу, детский сад или центр по уходу за ребенком, если у него HFMD. Держите ребенка дома, чтобы инфекция не распространилась на других детей.
• Не допускайте обезвоживания вашего ребенка. Дайте ему много воды и жидкости
• Перейдите на мягкую диету (например, овсянку), так как язвы во рту могут быть очень болезненными
• Помогите вашему ребенку соблюдать постельный режим
• Примите меры для предотвращения распространения HFMD дома , такие как дезинфекция всех игрушек и других предметов, с которыми ваш ребенок соприкасается
• Немедленно отведите ребенка к врачу, если вы подозреваете, что у него HFMD
Связанные:
Болезни рук, ящура и рта
5.
 Фебрильные судороги
Фебрильные судороги Во время фебрильных судорог ребенок может потерять сознание, стать неподвижным, внезапно упасть или у него могут подергиваться руки и ноги. Другие симптомы включают сжатые челюсти и закатывание глаз назад.
Что делать:
• Не пытайтесь сдерживать ребенка. Оставьте его на земле и дайте приступу пройти своим чередом
• Ничего не кладите ребенку в рот силой. Просто убедитесь, что его дыхательные пути свободны, чтобы предотвратить удушье
• После того, как приступ закончится, дайте ребенку поспать, если он хочет
• Немедленно доставьте ребенка к врачу, если у него первый приступ
Связанный: Лихорадка
Узнайте о частых причинах лихорадки у детей и о том, когда нужно показать их врачу.
6. Ветрянка
У вашего ребенка жар, зудящие красные пятна на теле и лице? Сыпь при ветряной оспе появляется в течение нескольких дней и в конечном итоге превращается в волдыри. Пятна могут оставлять шрамы, если поцарапанные участки инфицированы. У здоровых детей ветряная оспа обычно является распространенным и легким заболеванием. Он очень заразен и может легко распространяться через прямой контакт или воздушно-капельным путем от инфицированного человека.
Пятна могут оставлять шрамы, если поцарапанные участки инфицированы. У здоровых детей ветряная оспа обычно является распространенным и легким заболеванием. Он очень заразен и может легко распространяться через прямой контакт или воздушно-капельным путем от инфицированного человека.
Что делать:
• Сообщите в школу или детский сад вашего ребенка, если у него ветрянка, и оставьте его дома, чтобы предотвратить распространение болезни на других детей
• Чтобы избежать царапин, подстригите ребенку ногти и подумайте о том, чтобы дать ему носить перчатки на ночь
• Дайте ребенку прохладные ванны, чтобы уменьшить зуд
• Немедленно доставьте ребенка к врачу, если сыпь распространяется на глаза, или становится очень красным или нежным. Также покажите ребенку обратиться к врачу, если у него головокружение, дезориентация, рвота, учащенное сердцебиение, одышка, тремор, потеря мышечной координации, ригидность затылочных мышц или высокая температура
Связанный: Лихорадка
7.
 Экзема
Экзема У вашего ребенка красная зудящая сыпь на конечностях, лице или туловище? Он постоянно чешется и жалуется на зуд? Дети, страдающие экземой, обычно имеют семейную историю экземы и других связанных с ней заболеваний, таких как астма или сенная лихорадка. Это не заразно.
Изображение экземы на запястьях у ребенка:
Что делать:
• Держите кожу ребенка увлажненной и используйте местный стероидный крем, если это предписано врачом
• Дайте ребенку лекарство от зуда (антигистаминное средство) перед сном, чтобы уменьшить зуд и помочь ему спать более комфортно. • Используйте мягкое мыло и оденьте ребенка в легкую хлопчатобумажную одежду
• Отведите ребенка к врачу, если зуд мешает его повседневной деятельности или сну, или если на язвах появляются корки или выделения
8. Астма
Ваш ребенок иногда хрипит и испытывает стеснение или боль в груди? Ему трудно дышать? Или, возможно, у него кашель, который не проходит. При астме дыхательные пути ребенка чувствительны и воспалены. Это очень распространенное заболевание, поражающее около 20 процентов детей в Сингапуре.
При астме дыхательные пути ребенка чувствительны и воспалены. Это очень распространенное заболевание, поражающее около 20 процентов детей в Сингапуре.
Что делать:
• Немедленно научите ребенка пользоваться ингалятором в соответствии с указаниями врача. Повторяйте процедуру каждые 20 минут до часа
• Избегайте обычных триггеров, таких как пыль, пыльца, шерсть животных, табачный дым и стресс
• Немедленно обратитесь к врачу, если симптомы астмы не облегчаются или ухудшаются, или если симптомы возвращаются в течение четырех часов.
Связанные: лечение, доступное в Сингапуре.
9. Аллергический ринит (аллергия)
Ваш ребенок постоянно чихает и насморк? В Сингапуре аллергический ринит имеет тенденцию сохраняться из-за тропической погоды. Это наиболее распространенное хроническое аллергическое заболевание у детей, которое может быть связано с астмой, ушными инфекциями или экземой. Это также может нарушить сон.
Это также может нарушить сон.
Что делать:
• Избегайте распространенных триггеров, таких как пылевые клещи и табачный дым. чтобы уменьшить заложенность носа и облегчить его дыхание
• Приведите ребенка к врачу, если аллергический ринит влияет на его повседневную деятельность. Его врач может прописать пероральные антигистаминные препараты и/или назальные спреи
10. Запор
Ваш младенец или ребенок какает не так часто, как обычно? Его характер какашек сильно замедлился, и его стул тверже, чем обычно? У него может быть запор. Другие симптомы включают твердый живот, дискомфорт и раздражительность. Дети, находящиеся на грудном вскармливании, редко страдают от запоров, так как грудное молоко легко усваивается.
Что делать:
Проконсультируйтесь с врачом, прежде чем предпринимать какие-либо действия для облегчения дискомфорта вашего ребенка.
Связанный: Запор
В разном возрасте у детей могут быть разные испражнения. Знайте, что делать, если у вашего ребенка проблемы со стулом.
Знайте, что делать, если у вашего ребенка проблемы со стулом.
Последний раз эта статья рецензировалась на Четверг, 2 сентября 2021 г.
640
Детские болезни: 10 наиболее распространенных заболеваний у детей
Повторное использование позиции каталога
Детские болезни | нидирект
Многие распространенные детские болезни можно вылечить в домашних условиях. Вы также можете получить совет от своего врача общей практики, фармацевта или патронажной сестры. Может быть трудно определить, серьезно ли болен младенец или малыш, но доверяйте своей интуиции. Немедленно обратитесь за помощью, если вы чувствуете, что ваш ребенок серьезно болен.
О детских болезнях
Эта информация может помочь вам понять, в чем проблема вашего ребенка. Не используйте его для диагностики состояния вашего ребенка. Всегда оставляйте это специалисту в области здравоохранения.
Почти все младенцы, дети младшего возраста и дети болеют наиболее распространенными детскими заболеваниями, такими как ветряная оспа, простуда, ангина и ушные инфекции. Узнайте больше об этих состояниях и других детских болезнях, в том числе:
- Астма
- Бронхиолит
- Циренка
- Cold
- Кашель
- Круп
- Диарея и рвота
- лихора
- Кожная сыпь у детей
- Кожная сыпь у детей
- Скарлатина
- Боль в горле
- Коклюш
- Инфекции мочевыводящих путей у детей
Уход за больным ребенком
Ваша патронажная сестра, практикующая медсестра, практикующая медсестра, фармацевт или врач общей практики могут посоветовать вам, как лечить болезнь вашего ребенка.
Ваш врач общей практики может лечить вашего ребенка и выписывать лекарства. Некоторые патронажные сестры, медсестры и фармацевты также могут диагностировать болезнь и рекомендовать лекарства для вашего ребенка.
Если ваш ребенок болен, вы можете сначала обратиться в местную аптеку. Они скажут вам, нужно ли вашему ребенку посетить врача общей практики. Если у вашего ребенка есть признаки серьезного заболевания, обратитесь непосредственно к своему врачу общей практики или отвезите его прямо в отделение неотложной помощи местной больницы.
Если хирургия закрыта, обратитесь за консультацией к врачу общей практики в нерабочее время.
Признаки серьезного заболевания у младенца или малыша младшего возраста
Вот контрольный список предупреждающих признаков, которые могут быть серьезными:
Температура
- высокая температура, но холодные ноги и руки
- высокая температура, которая не спадает с парацетамолом или ибупрофеном
- ваш ребенок тихий и вялый, даже когда его температура снижается
- высокая температура у ребенка в возрасте до 8 недель
Узнайте больше о том, как измерить температуру вашего ребенка.
Узнайте как лечить высокую температуру в домашних условиях.
Дыхание
- учащенное дыхание или одышка
- горловой шум при дыхании
- вашему ребенку трудно дышать и он втягивает живот под ребра
Другие признаки
Если у вашего ребенка есть какие-либо из этих признаков, как можно скорее обратитесь за медицинской помощью:
- в течение дня с понедельника по пятницу – лучше позвонить в поликлинику
- по вечерам и в выходные – позвоните в службу общей практики в нерабочее время по номеру
- , если вашему ребенку меньше 6 месяцев, врачу или медсестре трудно оценить его состояние по телефону – если вы очень беспокоитесь, отвезите его в ближайшее отделение неотложной помощи.

Когда вызывать скорую помощь когда вы прижимаете к нему стакан – это может быть признаком заражения крови (септицемии)
Доверяйте своим инстинктам. Вы знаете, что отличает или беспокоит поведение вашего ребенка.
Определение признаков детских болезней
Изучение признаков серьезных заболеваний, которые могут поражать детей:
- менингит
- сепсис
- сахарный диабет 1 типа
Еще полезные ссылки
- Как пользоваться услугами здравоохранения
- Иммунизация детей
- Корь, эпидемический паротит и краснуха (MMR)
Помощь в переводе
Как перевести эту страницуПомогите улучшить эту страницу — отправьте отзыв
Для использования этой формы у вас должен быть включен JavaScript.
