Сроки беременности: акушерский и эмбриональный – как правильно определить срок


В жизни каждой женщины наступает такой момент, когда она узнает, что беременна. И тогда, перед ней и перед врачом в женской консультации встанет задача правильно определить срок беременности. Как же правильно его рассчитать? Ведь от этого зависит очень многое.
Методики подсчета будет несложно освоить самостоятельно. Нужно только разобраться в таких понятиях, как акушерский и эмбриональный (от образования эмбриона) сроки, чем они отличаются и как их определить.
Акушерский срок
Врач гинеколог на самом первом осмотре всегда спрашивает беременную о дате начала последней менструации. Начиная с этого дня и отсчитывается акушерский срок: всем известные 40 недель.
Несмотря на то, что эта методика подсчета не учитывает особенности менструального цикла женщины, является обобщенной и приближенной, ей доверяют гинекологи уже долгое время. Первый из критических дней – это начало жизни новой яйцеклетки, которая будет вскоре оплодотворена. Поэтому по акушерскому сроку будет рассчитываться предполагаемая дата родов (ПДР) и начало и конец отпуска по беременности и родам.
От даты начала последней менструации отсчитывается 280 дней до ПДР. 280 дней это 10 лунных месяцев, так как Луна совершает один оборот за 28 суток. Этот период равен 9 календарным месяцам, именно такой подсчет наиболее понятен для всех.
Эмбриональный (истинный) срок – от зачатия


Эмбриональный срок называют еще истинным, потому что он учитывает овуляцию. Формула его расчета такова – к дате начала менструальных кровотечений прибавляют еще 14 дней. Две недели – это середина обычного менструального цикла в 28 дней. Однако не у всех женщин цикл именно такой продолжительности, поэтому момент выхода яйцеклетки может наступить раньше или позже, в промежутке от 12 до 18 дней с первого дня цикла. В правильном определении момента овуляции и состоят трудности этого подсчета.
Первостепенную роль в оплодотворении играет овуляция, начало которой уже научились определять с помощью тестов. Она продолжается всего несколько секунд, а созревшая яйцеклетка проживет в женском организме еще какое-то время, но не более двух суток. Мужские половые клетки тоже живут в среднем от 2 до 7 дней. Именно в этом промежутке пока живы яйцеклетка и сперматозоиды, произойдет зачатие. Однако медицина пока не может определить этот самый день.
С отклонениями в 2-7 дней время зачатия можно определить из-за противоположных ситуаций, которые возможны в организме. Например, уже в конце вторых суток своей жизни яйцеклетка, наконец, встретила сперматозоида, или наоборот, сперматозоид выжидал целых семь дней, но всё-таки дождался овуляции.
Для того чтобы насколько это возможно точно определить овуляцию, нужно воспользоваться специальным аптечным тестом или сделать УЗИ. Обычно это делается при планировании беременности.
Всем известное определение базальной температуры во рту, влагалище или в прямой кишке тоже может показать время наступления овуляции. Фиксировать изменения лучше всего рано утром, сразу после пробуждения, даже не покидая постель. Перед тем, как женская клетка выйдет из фолликула, температура немного снизится, а затем возрастет. Это и указывает на то, что овуляция произошла.
Многие женщины могут сами определить этот день без всяких манипуляций по своим ощущениям. Так называемые опасные дни наступают, когда начинает тянуть низ живота, густеют влагалищные выделения и возрастает либидо.
Таким образом, приближенный подсчет эмбрионального срока: дата первого дня менструации плюс 14 дней, тоже пользуется популярностью. Он учитывает время наступления овуляции и, при правильном определении, может точнее указать на дату рождения ребенка.
Другие методы определения срока беременности


В силу разных причин, у многих женщин наблюдается сбои в менструальном цикле. В этих случаях стандартные методики подсчета не годятся, приходится прибегать к другим методам. Вот их перечень:
- В смотровом кресле у гинеколога
- УЗИ
- При ощущении первых движений ребенка
- В зависимости от размеров матки
В особо неопределенных случаях врач может использовать все эти способы для установления ПДР.
Осмотр гинеколога
В первом триместре беременности квалифицированный специалист может на ощупь определить срок. Оценивая границы полости матки, можно сделать вывод о начале беременности (срок 4 недели), если матка размером с куриное яйцо. Увеличенная матка, соразмерная с гусиным яйцом, указывает на 8 недель.
УЗИ
Обследование ультразвуком в настоящее время дает очень точные данные по сроку беременности. Прибор позволяет не только увидеть плодное яйцо, но и измерить его параметры. В первые 12 недель замеряется только диаметр яйца и сравнивается с нормальными показателями. В последующих триместрах, когда плод становится похожим на человека, у него измеряют окружности головки, груди и животика.
Точнее всего срок по УЗИ можно определить на ранних стадиях, так как чем больше растет малыш, тем сильнее у него выражаются генетические признаки, унаследованные от родителей: он может быть крупнее или меньше других деток на таком же этапе развития.
Первые толчки ребенка
Согласно медицинским исследованиям, женщина, беременная впервые почувствует движения своего ребенка на 20 неделе беременности. Если она ожидает малыша уже второй, третий и далее раз, то срок ожидания первых толчков сокращается до 18 недель. Основываясь на этом, тоже можно подсчитать свой срок.
Однако точность этой методики достаточно спорная. На самом деле крошечный малыш в материнской утробе совершает свои первые шевеления еще до 12 недели, но он еще так мал, что мама это не чувствует. Хотя встречаются исключительные случаи.
Очень часто молодые мамы, беременные впервые, принимают газообразование в кишечнике за шевеления малыша. Особенно если у них есть склонность к метеоризму. Но все-таки, как только вы с уверенностью сможете сказать, что ощутили первые толчки, обязательно сообщите об этом врачу, ведущему вашу беременность.
Высота матки равна неделе беременности
Еще один очень удобный способ уточнения срока связан с замером высоты матки. Его проводят специальным измерителем – тазомером. Сама воспользоваться им беременная не сможет, поэтому эту процедуру проводит врач, когда она лежит на кушетке. Тазомер меряет расстояние от верхней до нижней точки матки.
Полученное значение в сантиметрах указывает на текущую неделю беременности, то есть высота матки в 25 сантиметров бывает на 25 неделе.
Сочетание всех перечисленных способов дает точную картину относительно даты родов.
Формула для определения ПДР


Узнать, когда же родится на свет ее малыш, мечтает каждая будущая мама. Для вычисления ПДР существуют разные расчеты, таблицы, которыми она сможет воспользоваться самостоятельно.
Формула Негеле
Эту формулу можно применить, когда у женщины происходили менструации регулярно без сбоев:
- Вариант 1. К дню начала последней менструации плюсуют 7 дней, и отнимают от результата еще три месяца.
- Вариант 2. Первый день менструации плюс 9 месяцев и неделя.
Для упрощения расчета существуют даже специальные календари беременности, где расчеты уже сделаны. Осталось только по своему дню последней менструации определить дату рождения малыша.
Практика показывает, что редко детки рождаются именно в тот день, который выпал при расчете. Но это не самое важное, главное, чтобы он появился на свет здоровым.
Как рассчитать срок беременности и день родов (видео)
Беременность Планирование и подготовкаопределение, правила подсчета и советы гинекологов
Точное определение эмбрионального срока беременности крайне важно. По нему проверяется соответствие развития плода средним нормам, рассчитывается срок прохождения анализов и генетических скринингов, а также определяется предполагаемая дата родов.
Как рассчитывается эмбриональный срок беременности
В медицинской практике беременность измеряется акушерским сроком, называемым также гестацией. По этому методу отсчет ведется от первого дня последней менструации женщины. Чтобы рассчитать эмбриональный срок беременности, необходимо от акушерского срока отнять две недели. Предполагается, что это фактический возраст эмбриона с момента его зачатия.
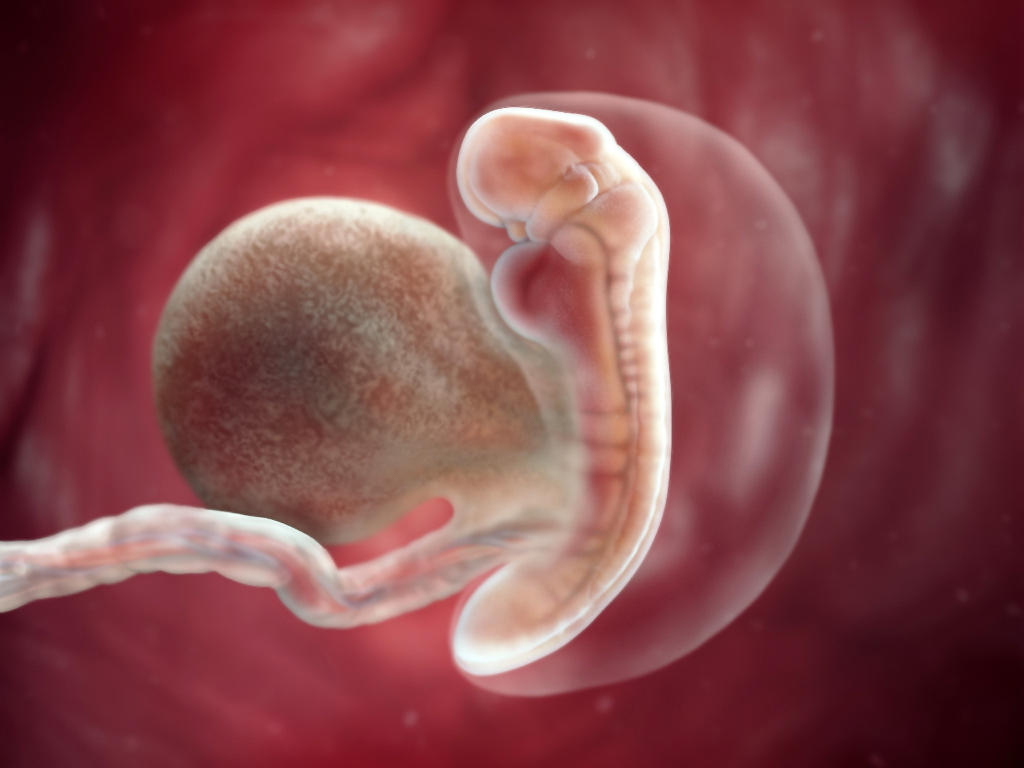
Основывается этот расчет на среднем менструальном цикле, длящемся 28 дней. В середине цикла происходит овуляция — созревание фолликула в яичнике и высвобождение яйцеклетки за его пределы. В этот период организм женщины готов к зачатию. В случае наступления беременности эмбриональный срок будет ровно на две недели меньше акушерского. Это можно пояснить на примере. То есть для беременности в 4 недели эмбриональный срок составит 2 недели.
Почему срок гестации не всегда достоверен
Бывают случаи, когда продолжительность менструального цикла отличается от стандартных 28 дней. Такая ситуация — совсем не редкость, в норме длина цикла может составлять 21-35 дней. Стандартная формула расчета здесь не годится — у женщины с циклом в 35 дней зачатие должно произойти на 21-й, а не на 14-й день. При акушерском сроке беременности в 5 недель эмбриональный срок составит не 3 недели, а две. Такая погрешность может привести к ошибкам в выборе тактики ведения беременности гинекологом.
Женщина может не помнить дату начала цикла, в котором наступила беременность. Нередка ситуация, когда зачатие происходит через несколько месяцев после предыдущих родов, до того как гормональный фон придет в норму и установится регулярный цикл. В таких случаях правильно посчитать акушерский срок просто невозможно.

Почему важно знать точный срок беременности
Врачи наблюдают за внутриутробным развитием плода, ориентируясь на его соответствие усредненным показателям. В случае необходимости назначается лечение. В отпуск по беременности и родам женщина уходит в 30 акушерских недель, чтобы подготовиться к появлению малыша. Также определяется предполагаемая дата наступления физиологически своевременных родов (ПДР). Она варьируется от 37 до 42 полных акушерских недель.
Генетические скрининги плода, нацеленные на выявление пороков развития и врожденных генетических аномалий, должны проводиться в точный промежуток времени. В противном случае теряется диагностическая ценность исследования — результаты могут быть как ложноположительными, так и ложноотрицательными.
Методики расчета
Посчитать эмбриональный срок беременности можно несколькими методами. Нужно отметить, что абсолютно достоверного способа не существует, вероятность небольшой погрешности всегда есть. Применяются следующие методики:
- анализ крови на ХГЧ — на ранних сроках беременности этот вид исследования наиболее достоверный;
- ультразвуковое исследование — начиная с 9 недель гестации рекомендовано опираться на сведения, полученные во время проведения УЗИ;
- гинекологический осмотр — врач может предположить истинный срок беременности во время ручного осмотра на кресле и при измерении высоты дна матки.
Наиболее достоверные данные получают при сопоставлении результатов, полученных по разным методикам. Ниже предлагается рассмотреть подробнее, как определить эмбриональный срок беременности с помощью этих способов.

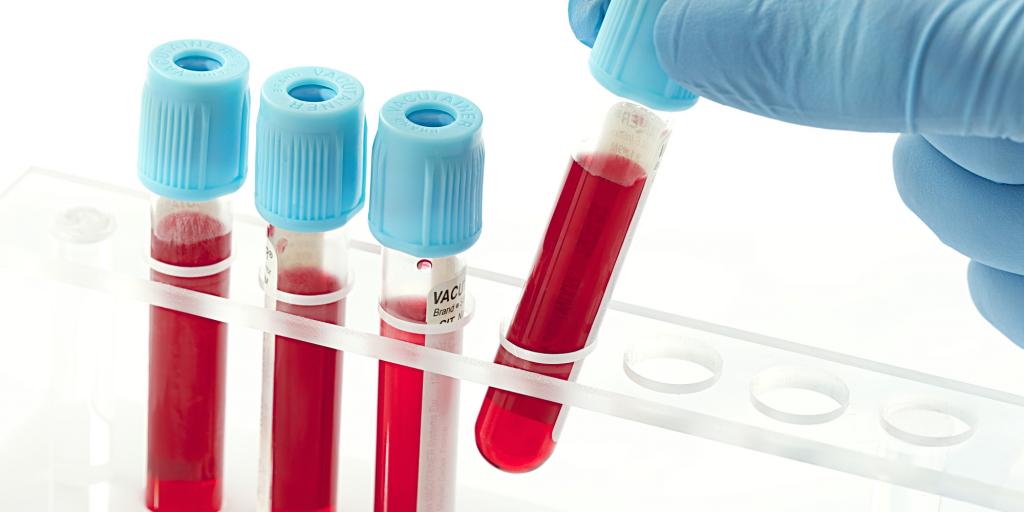
Определение эмбрионального срока по анализу ХГЧ
Гормон ХГЧ, или хорионический гонадотропин человека, также называют гормоном беременности. В крови мужчин и небеременных женщин этот гормон отсутствует либо содержится в незначительном количестве (менее 5 МЕ/л). Но как только наступает зачатие, клетки хориона зародыша, которые в дальнейшем трансформируются в плаценту плода, начинают активно вырабатывать ХГЧ.
Гормон предназначен для регулирования обменных процессов, с помощью которых организм женщины начинает активно готовиться к вынашиванию беременности. Анализ крови может определить рост ХГЧ уже через 7 дней после зачатия. С этой же целью применяются аптечные экспресс-тесты на содержание ХГЧ в моче.
Но если аптечная тест-полоска определяет сам факт наступления беременности, клинический анализ крови выявляет количественное содержание гормона. По уровню ХГЧ в крови можно посчитать эмбриональный срок беременности по неделям, так как до 9-й недели он растет пропорционально росту эмбриона.
Срок беременности по УЗИ
Ультразвуковое исследование должно проводиться не менее трех раз за беременность. Сроки проведения устанавливает гинеколог. Но по необходимости можно применять этот метод для определения точного эмбрионального срока. Существуют нормы развития эмбриона и роста плодного яйца, с помощью которых довольно точно устанавливается срок беременности.

Основной параметр — копчико-теменной размер (КТР). Это расстояние от копчика до темени эмбриона, имеющее диагностическое значение в сроке 6-13 недель. До 6 недель эмбрион слишком мал, точно замерить КТР невозможно. После 13-й недели появляются более важные параметры развития плода.
Определение срока на гинекологическом осмотре
Опытный врач уже на 4-5-й неделе гестации может предположить наступление беременности. Матка женщины на ручном осмотре увеличена, приобретает округлую форму. Меняется характер выделений цервикального канала, цвет слизистых покровов влагалища и наружных половых органов.
На более поздних сроках, начиная с 18-19-й недели, довольно точно определяется высота стояния дна матки. Так, на 20-й неделе дно матки находится примерно на 2 см ниже пупка, а на 28-й неделе — на 2 см выше.
Помимо высоты дна матки измеряется окружность живота женщины на уровне пупка. Но это второстепенный показатель, которому присуща погрешность за счет изначальной комплекции беременной. У более полных женщин и окружность живота будет больше. Поэтому гинекологи больше внимания уделяют не конкретным цифрам, а темпам прироста окружности — в норме со второго триместра беременности он составляет около 1 см в неделю.
Советы гинекологов по определению эмбрионального срока
Тем не менее есть несколько советов от гинекологов, опираясь на которые можно попробовать определить эмбриональный срок. При определении ХГЧ рекомендуется сдать анализ в динамике несколько раз с интервалом в 3-4 дня. Динамика прироста гормона поможет не только точно определить эмбриональный срок, но и оценить темпы развития малыша.
Наиболее достоверно по УЗИ определяется эмбриональный срок в период с 9-й до 13-ю неделю гестации. Крайне важно пройти УЗ-скрининг в срок 11-13 недель гестации. До этого срока эмбрион слишком мал, а после признаки пороков развития могут не просматриваться. Вот почему важно при установлении факта беременности встать на учет в женской консультации до 12-й недели.
Существует метод «первого стука» — определение эмбрионального срока беременности по первому шевелению малыша в животе. Считается, что женщины, беременные впервые, ощущают его на 20-й неделе. Во время второй беременности первый толчок чувствуется раньше, на 18-й неделе. Диагностическая ценность этого метода сомнительна, так как за счет физиологических особенностей срок, когда впервые женщина почувствует шевеления плода, может сильно варьироваться. К тому же этот метод совсем не годится для ранних сроков беременности.

Следует помнить, что данные любого медицинского исследования должен интерпретировать врач. Не стоит делать поспешные выводы, если полученные результаты чем-то смутили или огорчили. Только гинеколог правильно сопоставит все нюансы, выявленные при обследовании, поставит диагноз и назначит лечение. Внимательное отношение женщины к своему здоровью, ведение календаря менструальных циклов и раннее обращение в женскую консультацию при наступлении беременности помогут родить здорового малыша.
Сроки беременности: акушерский и эмбриональный – как определить и не запутаться в сроках
Однажды для каждой будущей мамы наступает тот самый, особенный день. Она узнаёт о своём новом состоянии. И вскоре женщина часто будет слышать вопрос: “Какой у вас (у тебя) срок?” Как подсчитать срок беременности, чтобы правильно ответить?

Это довольно просто!
Почти всегда ответ на вопрос о сроке беременности будет основан на двух самых известных и популярных методиках подсчёта – акушерский и эмбриональный (от зачатия) сроки
Акушерский срок
Начало беременности – это первый день последней менструации. Такой метод называется акушерским. Он не учитывает индивидуальные особенности организма женщины, но является почти универсальным. Им будет пользоваться любой врач.
В акушерском методе есть своя логика. Подсчёт срока идёт с наиболее ранней стадии беременности – начала созревания яйцеклетки.
По акушерскому методу доктор определит предполагаемую дату родов (ПДР), а также период декретного отпуска. В медицине принято считать, что беременность длится 280 дней. Это всем известные 40 недель или 10 лунных месяцев.
Почему 10 месяцев, а не 9? И почему месяцы – лунные? “Виновата” в этом астрономия. Луна повторяет свои фазы с периодичностью 28 дней (4 недели). Это и есть лунный месяц. А если считать в календарных месяцах, то их в нормальную беременность действительно умещается только 9.
Эмбриональный (истинный) срок – от зачатия
Начало беременности – первый день последней менструации плюс 2 недели. Считается, что именно в середине цикла наступает овуляция. При этом срок от одних месячных до других берётся средний – 28 дней.
Пример. Муж Оксаны с начала весны до поздней осени постоянно ездил в командировки. Дома бывал порой лишь один или два дня за месяц. Вскоре после очередной побывки мужа Оксана поняла, что беременна. И с улыбкой думала, что знает точную дату зачатия – 2 июня. Ведь до и после этого дня они с мужем не виделись почти по две недели. Последние месячные у Оксаны были 18-21 мая. И если считать 22 мая началом цикла, то зачатие состоялось на двенадцатый день. И яйцеклетка уже была созревшей. Или нет?
Здесь важен и другой вопрос – сколько времени овуляция продолжается? Если строго по науке, то несколько секунд. Ведь овуляция – это только выход созревшей яйцеклетки из фолликула. Но большинство из нас считает овуляцией и последующие несколько (или даже много) часов, которые яйцеклетка проживёт в женском организме. Сколько? Иногда до двух суток. Кстати, примерно столько же проживут в женском организме и сперматозоиды после полового акта. А иногда и дольше – до недели.
Так что истинный день зачатия – это настоящая тайна! Ведь вполне могут быть две различные ситуации. Яйцеклетка движется к матке вторые сутки и буквально на исходе своей жизни оказывается оплодотворённой. Или наоборот. Сперматозоиды попали в организм женщины до овуляции и фактически “дождались” выхода яйцеклетки.
Максимально точно день зачатия знают пары, которые тщательно планировали беременность. В этом случае день овуляции определяется с помощью специального теста (продаются в аптеке) или по УЗИ.

Есть ещё один старый метод определения овуляции. Это измерение базальной температуры. Оно проводится по утрам, в одно и то же время, до подъёма с постели (даже глаза рекомендуют не открывать). Градусник помещают в ротовую полость, влагалище или прямую кишку. Перед овуляцией базальная температура слегка понижается, а затем возрастает. Это и означает выход созревшей яйцеклетки.
А иногда женщины и сами чувствуют, что овуляция наступила. Низ живота побаливает, выделения из влагалища становятся чуть более вязкими. И влечение к любимому мужчине становится сильнее.
Вот почему многие будущие мамы считают свой срок беременности именно эмбриональным методом: начало цикла плюс 2 недели или известный им день овуляции. В этом случае речь идёт о сроке от зачатия.
Могут ли быть трудности?
У Людмилы месячные часто приходили буквально “через раз”. Вердикт врача – дисфункция яичников. Пока Люда не жила половой жизнью, не слишком и волновалась. Зато после замужества часто приходил один и тот же вопрос. Задержка – это проявление дисфункции? Или контрацепция не сработала? Однажды второй вариант оказался верным. Но подсчитать срок обычным методом врачи не могли – возникало явное несоответствие.
***
У бывшей спортсменки Валерии первые месячные пришли только в 16 лет. И цикл никак не устанавливался. Между критическими днями могло пройти до полугода. К врачу девушка не обращалась. Всё как-то времени не находила – то учёба, то личная жизнь. Однажды худышка Валерия заметила, что явно поправилась. Первая реакция – это желание сесть на строгую диету и вспомнить о прежних спортивных нагрузках. Хорошо, что сначала девушка посоветовалась со своей мамой. Точнее, с будущей бабушкой своего ребёнка.
***
Первенцу Лены только что исполнилось десять месяцев. Малыш рос здоровым, и кормящая мама по случаю такой круглой даты решила полакомиться дыней. Через несколько часов после этого её затошнило. Лена подумала, что отравилась. Но вскоре врачи прояснили ситуацию: Лена снова была беременна. Первая после родов менструация просто не успела начаться.
Сколько ещё подобных случаев! Если у женщины месячные идут нерегулярно или вообще не успели прийти, как в ситуации с Леной, традиционные подсчёты не помогут. Хорошо, что есть альтернативные методики.
Как ещё определить срок?
Если акушерский срок никак не подсчитать, врачи будут использовать другие способы подсчёта. Их несколько:
- на основе гинекологического осмотра;
- при помощи УЗИ;
- по первому шевелению плода;
- по размеру матки.
В некоторых случаях врач “присматривает” за всеми признаками, чтобы меньше ошибиться в подсчётах срока.
Гинекологический осмотр
Опытный гинеколог только по размерам матки сможет подсчитать верный срок. Руки врача точно определят границы маточной полости. Если матка по размеру сравнима с куриным яйцом, срок – 4 недели. А если ближе к гусиному, то речь о восьми неделях.
Этот метод эффективно работает, если срок беременности меньше 12 недель.
УЗИ
Ультразвуковое сканирование в наши дни позволяет эффективно обследовать плод и даже сделать некоторые замеры. В первом триместре врач определить размеры плодного яйца и сравнит их с традиционными данными. Во втором и третьем врач измерит уже окружность грудной клетки, животика или головы. Последняя “мерка” считается самой верной для определения срока.
В первые недели беременности вычисление срока таким способом даёт очень точный результат. Позднее будущие малыши начинают сильно отличаться: кто-то крупнее, кто-то меньше. Совсем как в жизни, которая ждёт их в будущем.
Малыш толкается!
Первое шевеление плода – ещё один показатель. Если женщина готовится родить первого ребёнка, его движения она почувствует в 20 недель. Если малыш – второй, третий и так далее, то первое шевеление ожидается в 18 недель. Это официальные медицинские данные. И будущие малыши вовсе не считают, что должны им обязательно следовать!
По-настоящему свои первые движения плод совершает ещё в первом триместре беременности. Но будущий ребёнок ещё такой крошечный, что мама ещё много недель ничего не ощущает. Но бывают и исключения.
Инна ждала второго ребёнка. И так была худышкой, а в первые недели ещё сбросила вес. При росте 167 см – 46 кг. И это во втором триместре! Врач неодобрительно качала головой и тревожилась. А Инна чувствовала себя отлично. Тошнота почти не мучила, рвота была изредка. Правда, постоянно хотелось апельсинов, и один рыжий “красавец” всегда лежал в сумке. И вообще никаких проблем не было.
Малыш толкнулся на семнадцатой неделе. Сначала один раз, а спустя пару часов – ещё разок. И на следующий день, и через день женщина испытывала те же ощущения. На следующем приёме у гинеколога Инна назвала дату. Врач в который раз покачала головой, улыбнулась и уточнила – может, это были газы? Инна засмеялась – движения малыша она отлично помнила ещё по первой беременности и ошибиться точно не могла.
Правда, иногда всё-таки можно перепутать. Если будущая мама регулярно страдает метеоризмом, да ещё и ребёнка ждёт впервые, движение газа по кишечнику порой принимаются ею за шевеления малыша.
Когда недели равны сантиметрам
И ещё один способ, который связан с размером матки. Точнее, с её высотой. Такой метод доступен только врачам. Беременная женщина ложится на кушетку. Врач берёт сантиметровую ленту или специальный инструмент – тазомер. Определяет верхнюю и нижнюю границы маточной полости и делает измерения.
Высота матки в сантиметрах – это и есть срок беременности. То есть если врач намерит 30 см, то и срок беременности – 30 недель.
Эти четыре метода (обычно в сочетании друг с другом) дают максимально точное определение срока беременности.
А когда родится?
Предполагаемая дата родов подскажет маме, когда малыш появится на свет. Но это теория. Детки очень редко следуют расчётам врачей. Правда, исключения и здесь бывают.
На УЗИ в 12 недель Лике назвали ПДР – 10 марта. Лика только плечами слегка пожала. Своего первого малыша она переносила ровно неделю. Врачи тогда сказали, что малыш, наверное, хочет ещё подрасти. И правда, даже переношенный, сынок весил при рождении всего 2 кг 700 г.
Поэтому рано утром 10 марта Лика даже не сразу поняла, что начались схватки, и упорно пыталась ещё чуть-чуть поспать. Но не получилось. Вскоре стало понятно – началось. Вот так дочурка и родилась – точно-преточно в срок.
Формула Негеле:
Довольно точно будущая мама может вычислить ПДР сама. Конечно, если месячные до зачатия были регулярными.
- Нужно к первому дню последней менструации прибавить ещё семь дней, а потом отнять три месяца.
- Или к первому дню последней менструации прибавить 9 месяцев и 7 дней.
Вот и примерная дата рождения будущего крохи!
Узнать ПДР, можно воспользовавшись специальным календарем беременности по последним месячным. В красной строке ищем дату начала последней менструации, рядом с ней, в желтой строке, видим дату вероятного дня родов.
 таблица предполагаемых родов
таблица предполагаемых родовНапример, последние месячные начались 28 января. Плюс семь дней – это 4-е февраля. Минус три месяца – получим 4-е ноября. А как оно будет на самом деле – жизнь покажет.
4 неделя беременности по эмбриональному сроку
 По эмбриональному методу подсчета 4 неделя беременности – это 28 дней от момента зачатия новой жизни. Срок является фактическим и означает действительное количество дней, прожитых на данный момент ребенком. Чтобы рассчитать эмбриональный срок беременности, достаточно знать точную дату овуляции (которая практически равна произошедшему зачатию).
По эмбриональному методу подсчета 4 неделя беременности – это 28 дней от момента зачатия новой жизни. Срок является фактическим и означает действительное количество дней, прожитых на данный момент ребенком. Чтобы рассчитать эмбриональный срок беременности, достаточно знать точную дату овуляции (которая практически равна произошедшему зачатию).
Акушерский срок будет на 2 недели больше, так как рассчитывается с последней менструации. В крайнем случае, если они происходили со сбоями, в процессе УЗИ измерят размер плода, вычислив тем самым приблизительный срок беременности. Однако чаще используется другой метод – по шевелению плода, которое почувствовала будущая мама. Это событие происходит приблизительно на 20 неделе.
Точность нужна, главным образом для того, чтобы вычислить предполагаемый срок родов. Именно, исходя из данной даты, высчитывается декретный отпуск женщины, строятся планы на рождение малыша.
Развитие ребенка на 4 неделе беременности
На данном этапе эмбрион (малыш пока еще не называется «плодом») претерпевает существенные изменения. В основном это закладка главных органов и систем.
Самые важные достижения:
- Эмбрион вырос до 4 мм.
- Формируется нервная трубка, зачатки основных центров головного мозга.
- Все конечности, легкие, а, главное, сердце, уже начали свое развитие.
Размер эмбриона колеблется от 4 до 5 мм, а через несколько дней его диаметр станет 18 мм. Именно 4 неделя по эмбриональному сроку является очень важной с точки зрения развития нервной системы.
 Нервная трубка в части утолщения начинает постепенно формировать головной мозг. Уже сейчас в нем просматриваются извилины и множество впадин, он все более начинает походить на взрослый. Закладывается черепная коробка.
Нервная трубка в части утолщения начинает постепенно формировать головной мозг. Уже сейчас в нем просматриваются извилины и множество впадин, он все более начинает походить на взрослый. Закладывается черепная коробка.
Сердце эмбриона не является полноценным, однако печень уже участвует в процессе кровообращения. Кровяные клетки, которые ей вырабатываются, распространяются по разным отделам крохотного сердца. Работу сердца и мышц уже полностью контролирует головной мозг эмбриона. Сердцебиение при проведении УЗИ можно будет услышать. Сейчас оно выступает небольшим бугорком на крошечном тельце.
На 4 неделе начинают формироваться конечности. Теперь это уже не просто руки и ноги, сейчас они имеют зачатки крохотных пальчиков. Что касается лица, то оно еще не позволяет разглядеть нос, рот, а вот глазные впадины проявились.
Внутреннее ухо, начинающее развиваться на 4 неделе жизни, позволяет эмбриону чувствовать, несмотря на то, что пока он не может слушать и видеть.
У малютки имеются хрящевые формирования, из которых в дальнейшем станут расти косточки. Мышцы настолько сформированы, что эмбрион способен реагировать на внешние раздражители. Благо, пуповина имеет достаточную длину, чтобы позволить подобные виражи.
Важным моментом является начало формирования костного мозга (его зачатка), иммунной системы. Тимус, известный как «вилочковая железа», появляется именно на 4 неделе по эмбриональному сроку. Происходит закрытие нервной трубки. Уже к концу недели видны первые признаки человеческой нервной системы.
На данном этапе даже посредством УЗИ определить пол ребенка практически невозможно. Половые органы эмбриона только начали свой длительный путь образования, промежность мальчиков сейчас ничем не отличается от промежности девочек.
 Активно развиваются следующие органы:
Активно развиваются следующие органы:
- желудок;
- печень;
- поджелудочная железа.
Развитие дыхательной системы происходит благодаря активному росту легких. Они должны успеть развиться настолько, чтобы в момент рождения полностью расправиться, наполниться воздухом. Крик только что рожденного младенца станет доказательством успешного формирования этого органа.
Состояние будущей мамы
Если о развитии ребенка можно говорить более-менее точно, так как существуют общие нормы и показатели, то состояние всех женщин в этот период разное. Кто-то уже на данном этапе начал испытывать токсикоз, отвращение к некоторым видам продуктов, другие же чувствуют себя прекрасно и, более того, еще даже не знают о наступлении беременности.
Признаки беременности на 4 неделе (эмбриональный срок)
Именно на данном сроке говорить о признаках беременности становится возможным, поскольку до этого они проявлялись лишь у некоторых, особенно чувствительных особ. Основные причины проявления беременности – начавшаяся активная перестройка всего организма, его активизация и резкое изменение гормонального фона.
Основные симптомы беременности:
- сильная утомляемость, быстрая потеря сил, ощущение истощенности;
- необоснованная апатия;
- не проходящее желание выспаться;
- увеличение количества выделяемой слюны;
- резкое улучшение обоняния;
- тошнота по утрам как следствие на определенные запахи, на пищу;
- постоянная смена настроения без видимых причин;
- потемнение половых губ;
- появление на коже пигментных пятен.
В некоторых случаях уже в самом начале беременности женщина сталкивается с запором, частым желанием опорожнить мочевой пузырь.
Рассматриваемая неделя примечательна тем, что женщина уже знает о произошедшем оплодотворении. Благодаря приятной новости пара начинает готовиться, кто-то меняет свои привычки, другие пересматривают график работы и т.д.
Задержка менструации уже больше 3-х недель, поэтому даже без теста на беременность заподозрить интересное состояние обязана любая девушка.
 Внутренние изменения (в матке, формирование плаценты)
Внутренние изменения (в матке, формирование плаценты)
Существует несколько глобальных преобразований на данном этапе:
- начавшаяся выработка прогестерона;
- стремительное развитие плаценты;
- появление плодного пузыря, плаценты.
Матка постепенно растет, на 4 неделе она достигает размера куриного яйца, крупной сливы, однако это никак не отражается на внешности. На приеме у гинеколога врач уже может безошибочно определить наступившую беременность. Именно сейчас важно пойти в женскую консультацию для постановки на учет и дальнейшего наблюдения.
Частое мочеиспускание объясняется именно увеличением матки, при этом терпеть позыв сейчас крайне нежелательно. Если опорожнение безболезненное, беспокоиться не о чем, однако боли в области поясницы могут свидетельствовать о начале цистита – неприятного и довольно опасного при беременности заболевания мочеполовой системы.
Важным событием этой недели является выработка прогестерона. Именно благодаря ему матка перестает сокращаться, не приходит в тонус, а, значит, предупреждает выкидыш.
На 6 акушерской неделе происходит быстрое развитие плаценты – основополагающего звена между мамой и малышом, его источником питания и жизни на ближайшие месяцы. Сейчас плацента должна прочно прикрепиться к матке, после чего забота о питании и доставке кислорода к плоду будет полностью лежать на ней. До этого момента данную функцию выполняет желточный мешок, который прекратит свое существование с момента полного созревания плаценты.
Плодный пузырь, активно формирующийся на данной неделе, служит подушкой безопасности для малыша в случае механического воздействия на организм мамы. Появляются зачатки пуповины, однако для полноценной работы ей еще необходимо долго совершенствоваться.
Внешние изменения будущей мамы
Матка продолжает расти, однако ее размер еще не увеличился настолько, чтобы произошли внешние изменения. Окружность талии на данном сроке, как правило, остается прежней.
Единственная проблема, имеющая возможность добавить лишние сантименты пока еще осиной талии – это повышенное газообразование. С наступлением беременности кишечник становится ленивым, он уже не с былой скоростью выполняет свою функцию, в результате чего образуются дополнительные газы. Правильное дробное питание поможет минимизировать эту неприятность.
О наступившей беременности сейчас может рассказать окружающим разве что грудь. Именно она претерпевает первые изменения в связи с гормональной перестройкой.
Чувствительные женщины отмечают следующие симптомы:
- небольшое набухание груди;
- повышенная чувствительность;
- ареолы становятся заметно темнее;
- кожа вокруг соска зудит или покалывает.
Грудь на первых неделях беременности аще всего не меняется в размере, она просто становится более полновесной, ранимой, что говорит о подготовке к лактации в будущем. Некоторые женщины отмечают, что сам сосок также становится больше.
Если скрыть от окружающих изменения в груди еще возможно, то пигментация кожи, часто омрачающая беременность на 4 неделе, заметна с первого взгляда. Любые гормональные изменения отражаются на коже, превращая ее в рыхлую и пористую. Появляются прыщи, дряблость, неприятный оттенок, пигментные пятна.
За первый месяц беременности вес женщины, как правило, не меняется кардинально. Чаще всего добавляется от 500 гр. до 1,5 кг. При этом девушки худощавого телосложения склонны полнеть быстрее дам в теле.

Выделения: характер и количество
Уже с первых недель беременности половые органы под действием «бушующих» гормонов претерпевают изменения. Благодаря скоплению в слизистой влагалища специального вещества – гликогена, появляется большое количество молочнокислых бактерий. Они изменяют окружающую микрофлору, активизируют выработку светлых выделений.
Слизистая влагалища в этот период становится более полнокровной. При адекватных защитных свойствах происходит большое выделение молочной кислоты, благодаря чему патогенные бактерии замедляют свой рост. В противном случае возможно развитие неприятного заболевания – кольпита. О его развитии могут свидетельствовать бели в большом количестве.
Когда женщина замечает, что выделения становятся творожистыми, подозрение падает на другое заболевание – кандиоз. Именно оно очень часто встречается у беременных и известно также как «молочница».
Признаки кандиоза:
- сильные светлые выделения по структуре напоминающие творог;
- неприятные зудящие ощущения в наружных половых органах;
- болезненное мочеиспускание.
Важно знать, что при наступлении беременности о любых кровянистых выделениях необходимо информировать доктора. Даже небольшое количество, особенно в сочетании с болезненными ощущениями, ничего хорошего не предвещает. В большинстве случаев это симптомы начавшегося выкидыша. Только немедленная госпитализация и принятие необходимых мер дают возможность сохранить беременность.
Рекомендации будущим родителям
Уже на первом месяце беременности мужчина и женщина должны понимать, что отныне они полностью ответственны за другую жизнь. Пора проанализировать свои поступки, подготовить себя к тому, что ваша жизнь изменится, быть готовым поменяться самим.
 Что необходимо исключить:
Что необходимо исключить:
- Любые виды флюорографических обследований (в крайнем случае важно использовать специальный защитный фартук).
- Стрессовые ситуации, просмотр страшных, агрессивных телепередач и фильмов.
- Любые сотрясения тела (катание на велосипеде, поездки по бездорожью и т.д.).
- Алкоголь, табак, наркотики, несогласованные с доктором лекарства.
- Пребывание в людных метах в сезон простуд и гриппа.
Важно с первого месяца беременности:
- встать на учет по беременности
- начать правильно питаться;
- полноценно высыпаться;
- перестать нервничать.
После постановки на учет гинеколог должен завести специальную обменную карту, в которой указывается вся важная информация. Это, например, личные данные женщины, ее место жительства, особенности протекания беременности, результаты анализов.
На ближайшие месяцы обменная карта станет самым важным документом. Необходимо, чтобы она всегда была с собой, поскольку в случае возникновения необходимости оказания помощи медики будут ориентироваться на данные, указанные в этом документе.
Питание играет огромную роль. Врач, скорее всего, акцентирует внимание женщины на полезных и вредных продуктах при первом же визите. В дальнейшем лучше всего подробнее изучить этот вопрос. Так, питание должно быть разнообразным, с обязательным присутствием белка. Кофеин потребляться в минимальном количестве, газированные напитки – исключены.
Немаловажным вопросом является качество сна. В сутки беременной необходимо отдыхать ночью не менее 8 часов. Сейчас доказано, что это предотвращает риск развития сахарного диабета и положительно влияет на развитие эмбриона. Хорошо, если найдется время вздремнуть в течение дня.
Важно следить за эмоциональным состоянием. Держать в себе негативные эмоции не стоит. При их наличии лучший выход – поделиться с близким человеком. Страх неопределенности и множество вопросов без ясных ответов – это привычные спутники первого месяца беременности.
В целом сейчас необходимо осознать, что забота о собственном здоровье напрямую связана с развитием и ростом малыша.
Как определить срок беременности | Центр медицины плода на Чистых Прудах

Вот тест на беременность показал заветные две полоски, будущая мама спешит встать на учет в женскую консультацию. Первое, что определяет врач акушер-гинеколог при постановке на учет – это срок беременности. Этот показатель крайне важен для того, чтобы понимать, правильно ли протекает беременность и развивается малыш, когда нужно сдавать анализы и проходить дополнительные обследования, когда выходить в декрет и ждать появления малыша на свет.
Точный срок беременности также очень важно знать для проведения скринингового исследования на наличие генетических аномалий у плода (УЗИ и анализа крови), поскольку эти обследования проводятся строго в определенные сроки беременности.
Способы определения срока беременности
Обращаясь к врачу акушеру-гинекологу, многие будущие мамы начинают переживать из-за разницы сроков беременности – того, что рассчитал доктор и предполагаемого самой женщиной. Чтобы не волноваться напрасно, нужно знать, что существуют 2 срока беременности – акушерский и эмбриональный.
- Эмбриональный срок – это истинный срок беременности от зачатия, он обычно отстает от акушерского срока примерно на 2 недели.
- Акушерский срок врачи и определяют от первого дня последней перед беременностью менструации. Следует помнить, что все врачи используют только акушерский срок, все результаты анализов, размеры плода, сроки проведения обследований, выхода в декретный отпуск и срок родов рассчитывают с учетом только акушерского срока беременности.
Существует несколько способов определения срока беременности.
1. Определение срока беременности по дате последней менструации
Это наиболее распространенный способ расчета срока. Однако применять его можно только в том случае, если месячные у женщины приходят регулярно с одним и тем же интервалом.
Не всегда удается точно рассчитать срок беременности, руководствуясь только датой последней менструации. Это бывает в тех случаях, когда у женщины нерегулярные менструации или у тех пациенток, которые имеют регулярный, но длинный менструальный цикл. К примеру, если у женщины обычная продолжительность цикла составляет 35 дней (а не 26 – 28, как у большинства женщин), то скорее всего зачатие у нее будет возможно только примерно на 21-й день цикла (а не на 14-й, как при 28-дневном цикле). Соответственно, срок, рассчитанный по менструации будет на неделю превышать «настоящий» акушерский срок беременности.
2. По дате овуляции или дате зачатия
Если известна дата зачатия, к этой дате нужно прибавить две недели – получим акушерский срок беременности. Однако нужно помнить, что даже если женщина точно знает дату овуляции или дату полового контакта, после которого наступила беременность, это не значит, что она абсолютно точно знает дату зачатия.
Сперматозоид, попавший в женский организм способен к оплодотворению в течение 4-5 суток, иногда даже в течение недели, а созревшая яйцеклетка сохраняет способность к зачатию в течение 2 суток после овуляции. Поэтому, даже точно зная дату полового контакта или овуляции нельзя с точностью сказать, что оплодотворение произошло именно в этот день. Оно могло произойти и позже. Следовательно, срок, рассчитанный по овуляции или дате зачатия, не может считаться совсем точным.
Несколько иначе врачи рассчитывают срок беременности в случаях, когда беременность наступила в результате ЭКО. В этом случае оплодотворение яйцеклетки сперматозоидом производится «в пробирке» врачом эмбриологом. Эмбрионы развиваются в лабораторных условиях в течение 3-5 суток, после чего их переносят в матку.
Истинный срок беременности, наступившей после ЭКО, врачи рассчитывают от даты пункции яичников, то есть этапа процедуры, когда специальной иглой проводят забор фолликулярной жидкости и содержащихся в ней фолликулов для последующего оплодотворения «в пробирке», а для определения «привычного» акушерского срока, добавляют 2 недели в дате пункции яичников.
Если переносу эмбриона в матку предшествовала его криоконсервация (то есть замораживание в жидком азоте), для определения точного срока беременности врачи добавляют к дате переноса 5 дней (это количество дней развития эмбриона до заморозки), а для определения акушерского срока к полученному истинному сроку добавляют 2 недели.
3. По размерам матки
Осматривая женщину в гинекологическом кресле, врач акушер-гинеколог двумя руками проводит определение размеров матки. При этом также можно определить примерный срок беременности.
Наиболее точным этот способ определения будет на ранних сроках беременности, примерно до 12 недель. Самый ранний срок, который удается определить по размерам матки, равен 5 неделям беременности. К этому времени матка немного увеличивается, размягчается и становится округлой. На более поздних сроках размеры матки могут немного варьировать в зависимости от размеров плода, количества околоплодных вод, строения таза женщины. К примеру, считается, что в 16 недель дно матки располагается на середине расстояния между лобком и пупком, в 24 недели беременности дно матки находится на уровне пупка.
4. По УЗИ
На ранних сроках беременности при измерении размеров плодного яйца и эмбриона срок беременности можно определить с большой точностью.
В 4-5 недель в матке при ультразвуковом исследовании определяется небольшой «черный кружочек» — это плодное яйцо, в котором чуть позже появится эмбрион. Примерно в 6-7 недель появляется эмбрион в виде маленькой «полосочки» и можно увидеть его сердцебиение. Более точным считается срок, рассчитанный по измерению КТР эмбриона (КТР- это копчико-теменной размер, то есть максимальное расстояние от головного конца плода до его копчика), а не по диаметру плодного яйца.
После 12 недель срок беременности при ультразвуковом исследовании определяют по данным так называемой фетометрии, то есть для вычисления срока используют измерения различных размеров головы и живота плода, длины рук, ног, размеров сердца и т.д.
До 9 -10 недель беременности эмбрион растет пропорционально, и его размеры у всех женщин с одинаковым сроком беременности будут примерно идентичными. В дальнейшем размеры плода будут различаться у будущих мам разных национальностей, с разной массой тела, будет иметь значение вес матери и отца при рождении и так далее. То есть в более поздние сроки беременности нормально развивающиеся детишки одного срока могут иметь разные размеры (колебания могут составлять около 2 недель, иногда более), и в такой ситуации срок беременности по данным УЗИ достоверно определить невозможно. На поздних сроках определение срока беременности по УЗИ имеет только уточняющий характер. Кроме того, отставание в размерах плода при УЗИ на больших сроках беременности чаще всего расценивается врачами как нарушение развития, связанное с тем, что плацента недостаточно хорошо осуществляет транспортировку кислорода и питательных веществ.
5. По уровню ХГЧ в крови
ХГЧ (хорионический гонадотропин человека) – это гормон, который выделяется во время беременности плацентой. Он начинает продуцироваться с наступлением беременности, постепенно его количество увеличивается, примерно до 11 недели беременности, а затем начинает немного снижаться.
Определение концентрации ХГЧ в крови в ранние сроки беременности помогают достаточно точно определить срок. Получив результаты анализа крови на ХГЧ, стоит обратить внимание, что в лабораторных таблицах соответствия уровня гормона сроку беременности зачастую указан эмбриональный срок, то есть для определения привычного акушерского срока беременности к полученному результату следует прибавить 2 недели.
В последнее время появились тесты для определения срока беременности по моче. Они также определяют концентрацию гормона ХГЧ в моче беременной женщины и, кроме подтверждения самого факта наличия беременности, показывают, какому сроку соответствует содержание гормона. Единственное, нужно помнить, что мочевые тесты также показывают эмбриональный срок беременности.
6. Определение срока беременности по первому шевелению плода
Этот способ определения срока в последнее время применяется все реже. Он основан на том, что первородящие женщины начинают ощущать первые шевеления малыша на сроке беременности 20 недель, повторнородящие немного раньше – в 18 недель. Именно поэтому врачи акушеры-гинекологи рекомендуют женщине запомнить дату первого шевеления плода и вносят эти данные в обменную карту.
Однако этот метод определения срока беременности зачастую бывает ошибочен.
Мама, которая ждет первого ребенка, действительно, чаще всего начинает чувствовать шевеления плода несколько позже, чем повторнородящая женщина. Это связано с тем, что «опытные» мамы знают, как на первых порах ощущаются движения крохи и что они должны почувствовать. Первые шевеления плода некоторые первобеременные воспринимают за усиление перистальтики кишечника, «газики».
Многие женщины описывают первые шевеления плода как чувство переливания жидкости в животе, «порхания бабочек» или «плавание рыбки». Первые шевеления обычно бывают редкими, нерегулярными. Время первых ощущений шевелений плода естественно зависит от индивидуальной чувствительности женщины. Некоторые будущие мамы чувствуют первые шевеления уже в 15-16 недель, а кто-то только после 20. Стройные женщины, как правило, начинают ощущать шевеления раньше, чем полные. Женщины, ведущие активный образ жизни, много работающие, обычно ощущают движения плода позже.
Определив срок беременности, врач может рассчитать примерную дату родов. В среднем, продолжительность беременности составляет 280 дней или 40 недель (не забывайте, что имеется в виду акушерский срок).
Беременность по неделям – развитие плода, изменения в организме беременной женщины

Содержание
Беременность – физиологический процесс, протекающий в организме женщины во время вынашивания плода и заканчивающийся рождением ребенка.
Беременность образуется в результате слияния сперматозоида (мужской половой клетки) и яйцеклетки (женской половой клетки).
Как рассчитывается срок беременности
Срок беременности – это основной критерий, по которому определяется правильность развития младенца в утробе мамы.
Различают 2 срока беременности:
- эмбриональный (истинный),
- акушерский.
Отсчет эмбрионального срока идет от момента оплодотворения.
Так как не всегда возможно установить точную дату зачатия в акушерстве принято считать срок беременности от начала последней менструации – акушерский срок.
По акушерскому сроку физиологическая (нормальная) беременность длится в среднем 9 календарных месяцев, 10 лунных месяцев (в лунном месяце – 28 дней), 40 недель или 280 дней.
Учитывая, что обычная продолжительность менструального цикла у женщины составляет 28 дней, а овуляция созревшей яйцеклетки происходит на 13-14 день, то оплодотворение ее может произойти через 2 недели от начала менструации. Это и будет считаться эмбриональным сроком беременности. Таким образом, эмбриональный срок меньше акушерского на 2 недели и длится примерно 38 недель. Такие расчеты верны лишь для женщин со стабильным циклом и отсутствием гормональных нарушений, в других случаях отклонение сроков возможны как в сторону увеличения, так и уменьшения.
По статистике расхождения между акушерским и эмбриональным сроком у 20% женщин составляют менее 2 недель, у 45% — 2-3 недели, у 15% более 3 недель.
Постановка беременных на учет
По законодательству женщина имеет право на бесплатную медицинскую помощь, независимо от того, когда она встала на учет в медицинское учреждение по поводу беременности. Оптимальным сроком постановки на учет врачи называют от 7 до 12 неделе беременности.
Ранняя постановка беременной на учет позволяет:
- Своевременно диагностировать соматические заболевания и патологии репродуктивной системы, в том числе инфекции, передающиеся половым путем.
- Снизить вероятность раннего выкидыша. Особенно это актуально для женщин, имеющих в анамнезе случаи самопроизвольного аборта.
- Исключить внематочную беременность.
Календарь развития плода по неделям
Период внутриутробного развития делится на:
- эмбриональный или зародышевый – первые 8 недель беременности.
- фетальный или плодный – продолжается с 9 недели беременности до ее окончания.
В эмбриональный период осуществляется закладка и дифференцировка тканей, а в фетальный – рост, развитие органов и функциональных систем плода
|
Неделя беременности |
Развитие плода |
Изменения в организме женщины |
|
1 |
Подготовка к возможному оплодотворению. |
|
|
2 |
В яичнике в доминирующем фолликуле созревает яйцеклетка. |
|
|
3 |
Происходит зачатие. Мужская (сперматозоид) и женская (яйцеклетка) половые клетки содержат половинный набор хромосом. При их слиянии образуется зигота – первая клетка нового организма с полноценным набором хромосом. |
При овуляции созревшая яйцеклетка выходит из яичника в маточную трубу, где и происходит оплодотворение ее сперматозоидом.
|
|
4 |
Зигота начинает делиться и перемещаться по направлению к матке за счет перистальтики маточной трубы. Этот путь занимает 3-5 дней. В полость матки попадает уже многоклеточный зародыш. Происходит имплантация эмбриона в слизистую матки. Размер эмбриона – 1,5 мм.
|
Очередная менструация не наступает. Появляются первые субъективные признаки беременности: слабость, сонливость, нагрубание молочных желез, перепады настроения. Тест на беременность – положительный. |
|
5 |
Эмбрион около 2 мм, состоит из 3-х слоев: эктодермы, мезодермы и эндодермы, из которых будут формироваться органы плода. У зародыша определяются передний и задний полюс (будущая голова и ноги). Тело развивается вдоль оси симметрии – хорды. |
К характерным симптомам раннего токсикоза относятся появление тошноты, рвоты по утрам, непереносимость резких запахов. |
|
6 |
Зародыш вырастает до 6-7 мм. Появляются зачатки рук и ног, сердце уже разделено на камеры, пульсирует, оформляются полушария мозга. Закладывается будущая плацента, активно развивается кровеносная сеть, через которую зародышу будут поступать необходимые питательные вещества и кислород. |
Усиливается признаки раннего токсикоза. |
|
7 |
Вес эмбриона – 1 г, рост 8-11 мм. Уже проглядываются черты лица – нос, глаза, рот. Стремительными темпами развивается мозг. Формируется пуповина и маточно-плацентарное кровообращение. |
Матка увеличивается в размерах. Симптомы токсикоза сохраняются, присоединяется сильная слабость, сонливость. Учащается мочеиспускание. |
|
8 |
Зародыш размером с фасолинку, вес – 5 г. Продолжают развиваться черты лица, начинается окостенение костей черепа, рук, ног. Идет формирование внутренних органов: сердца, ЖКТ, почек, мочевого пузыря. Младенец начинает двигаться, но мать не ощущает пока этих движений. |
Самочувствие остается прежним. |
|
9 |
Длина младенца 35-45 мм, вес – 10 г, голова занимает более половины длины тела. Закладывается репродуктивная система, надпочечники уже синтезируют гормоны, а печень вырабатывает новые клетки крови. |
Признаки токсикоза еще сохраняются, но организм уже адаптируется к новому состоянию и самочувствие становится лучше. |
|
10 |
Заканчивается первый критический период – эмбриональный. У плода активно идет структурирование органов: между грудной и брюшной полостью сформирована перегородка, почки начинают вырабатывать мочу. В головном мозгу ежеминутно вырабатывается до 250 тысяч нейронов. |
Матка увеличена, но внешних признаков беременности пока не наблюдается. Проходят явления токсикоза. |
|
11 |
На этом сроке (11-13 неделя) выполняется первое УЗИ. Голова относительно тела большая, руки длинные, а ножки короткие и согнуты в коленях. Уже есть зачатки зубов и ногтей. |
Могут появиться симптомы со стороны ЖКТ: изжога, запоры, склонность к метеоризму. |
|
12 |
Масса – 20 г, длина около 9 см. Плод активно двигает руками, ногами, пальцами. Кишечник складывается в петли, в крови появляются лейкоциты, функция которых – защита от инфекций. |
В связи с изменением питания, обмена веществ, гормонального начинает меняться фигура, набор веса составляет 1-2 кг. |
|
13 |
Начинается новый триместр беременности. Все основные органы и системы уже сформированы, далее им до родов предстоит расти и развиваться. Лицо становится похожим на человеческое, во рту зачатки 20 молочных зубов, начинают отрастать первые волосики |
Меняется форма живота. Эмоционально женщина становится более спокойной. |
|
14 |
Вес плода достигает 45 г, рост 13 см. Идет дифференцировка половых органов: у мальчиков формируется простата, у девочек – яичники. Запускается сосательный рефлекс и имитация дыхательных движений. Поджелудочная железа приступает к выработке инсулина. Включается в работу главный координатор эндокринный системы – гипофиз. |
Беременная матка поднимается на 10-15 см выше лобка. Женщина может прощупать верхний ее верхний полюс. |
|
15 |
Вес около 70 г. Кожные покровы покрыты пушковыми волосками, которые способствуют сохранению тепла. Младенец активно двигается, строит гримасы. В крови появляется особый белок, определяющий группу крови. |
Появляется пигментация кожных покровов: на сосках, белой линии живота. |
|
16 |
Плод по размеру напоминает авокадо. Скелетные кости делаются более твердыми, но в то же время сохраняют гибкость, чтобы во время родов младенец мог пройти родовые пути. У девочек формируются зачатки яйцеклеток. |
В норме прибавка веса к этому сроку достигает 2-3 кг. |
|
17 |
Плацента снабжает ребенка питательными веществами и кислородом и удаляет отходы жизнедеятельности. Масса плода достигает 150 г, рост 15 см. Начинает формироваться подкожно-жировая клетчатка, развиваются потовые железы. |
Так как увеличивается объем циркулирующей крови, могут возникнуть проблемы с работой сердца: тахикардия. |
|
18 |
Вес – 250 г, он уже слышит звуки, а скоро сможет распознавать голоса родителей среди других шумов. |
Будущая мама впервые чувствует шевеление малыша. |
|
19 |
Вес – 300 г, рост – 25 см. Анатомическое строение плода становится более симметричным: головка растет не так быстро, а туловище и конечности продолжают удлиняться. Регулировать температуру тела помогает сыровидная смазка, густо покрывающая всю кожную поверхность младенца. Закладываются зачатки коренных зубов. |
Интенсивно растущая матка расположена на 1-2 см ниже пупка. Из-за растяжения маточных связок могут периодически возникнуть болезненные ощущения внизу живота. |
|
20 |
Эта неделя – середина беременности. Младенец весит 350 г, активно двигает ручками, ножками, может сосать пальцы рук. Становится все больше похожим на своих родителей. |
Увеличенная матка поджимает внутренности, в связи с чем у женщины может появиться одышка, частое мочеиспускание. |
|
21 |
Вес – 400 г, рост 30 см. Большая часть питательных веществ поступает через плаценту. Желудок уже способен переваривать амниотическую жидкость, если она попадает в пищеварительный тракт при заглатывании. У младенца начинают функционировать вкусовые рецепторы. |
Масса тела нарастает, изменяется конфигурация фигуры. |
|
22 |
К концу недели вес плода достигнет 500 г. Кожа красная, морщиниста, покрытая смазкой. С развитием нервных рецепторов малыш начинает реагировать на прикосновения. Головной мозг с 21 по 25 неделю увеличивается в 5 раз, с 20 г до 100 г. |
|
|
23 |
Созревающие клетки головного мозга берут под контроль все процессы жизнедеятельности плода: движение, органы чувств и другие. В легких начинает синтезироваться вещество, которое позволит им после рождения ребенка расправиться и осуществлять дыхание. |
Высота стояния дна матки на 4 см выше пупка. Большой объем матки приводит к дискомфорту в области позвоночника, суставов. На этом сроке рекомендовано ношение дородового бандажа. |
|
24 |
Вес – 600 г, рост – 33 см. При созревании вестибулярного аппарата младенец начинает осмысленно ориентироваться в полости матки (понимает, где низ, где верх). |
Набор массы тела продолжается – до 500 г в неделю. Может появиться пастозность нижних конечностей и отеки. |
|
25 |
Вес – 750 г. Активно развивается костно-суставная система. В толстом кишечнике формируется меконий – первородный кал, который выйдет после рождения ребенка. |
Большая вероятность развития железодефицитной анемии. При появлении усталости, слабости, бледности, тахикардии – консультация терапевта. |
|
26 |
Вес – 900 г, рост – 34 см. В легких продолжают вырабатываться вещества, которые не дадут им слипнуться после первого вдоха новорожденного. У младенца формируется периоды сна и бодрствования. |
|
|
27 |
Масса плода приближается к килограмму. В гипофизе вырабатывается гормон роста, в щитовидной железе гормоны, регулирующие обмен веществ. |
В ногах могут появиться нарушения чувствительности: покалывания, «мурашки», даже судороги. |
|
28 |
Младенец может открывать и закрывать глазки. Радужка глаз приобрела цвет за счет накопления пигмента, но эта окраска не окончательная. |
Прибавка массы тела составляет 7-9 кг. Так при беременности расслабляются и мышцы венозных стенок, это может проявиться варикозным расширением вен ног. |
|
29 |
Малыш с каждой неделей становится сильнее и активнее. Он уже проявляет характер, что выражается в разной реакции на внешние раздражители: свет, звук. |
Часть женщин продолжает беспокоить изжога, запоры, обострения геморроя, учащенное мочеиспускание. |
|
30 |
Младенец активно набирает вес, но движения замедляются, что обусловлено увеличением его размеров. |
Беременные ощущает нагрубание молочных желез, при надавливании на соски отделяется молозиво. |
|
31 |
Вес – 1600 г, рост – 40 см. До родов малыш будет находиться в полости матки в позе эмбриона (руки прижаты к груди, а ноги подтянуты к животу). У мальчиков яички начинают опускаться в мошонку. |
На этом сроке могут появиться признаки – гестоза: повышение давления, отеки. Беременной нельзя лежать на спине, так в этом положении увеличенная матка сдавливает нижнюю полую вену, что может вызвать падение давления. |
|
32 |
Эта неделя – окончание еще одного критического срока. Все основные органы, кроме легких, способны функционировать в случае преждевременного рождения в полном объеме. |
У беременной могут усилиться боли в позвоночнике, суставах, лонном сочленении. |
|
33 |
Вес около 2 кг, ему уже сложно двигаться. На его активность в большей мере оказывают влияние питание мамы, звуки, прогулки. |
Высота стояния дна матки – 34 см над уровнем лонного сочленения. Беременной становится тяжело переносить физические нагрузки. |
|
34 |
Плод начинает готовиться к рождению. Первородная смазка постепенно сходит с кожных покровов, задерживаясь в крупных складках: за ушками, под мышками, в паху. |
У беременной могут возникать эпизоды ложных схваток – мышцы миометрия готовятся к процессу родов. |
|
35 |
Рост 47-48 см, вес 2300-2500 г. Плод занимает физиологически правильное положение – головкой вниз. |
Из-за изменения положения сердца при физических нагрузках часто появляется одышка. |
|
36 |
Плод продолжает накапливать жировую прослойку, которая крайне важна ребенку после рождения для сохранения тепла и получения энергии. Хорошо развит сосательный рефлекс. |
Высота стояния дна матки над лоном 36 см. Продолжается гормональная перестройка организма женщины, подготовка ее к родам. |
|
37 |
Вес 2600-2800 г. Объем подкожного жира доходит до 15% от общей массы тела плода. Постепенно исчезает пушковый покров на теле младенца. |
У беременной появляются предвестники родов: уменьшается объем живота, опускается дно матки, усиливаются ложно-тренировочные схватки, из цервикального канала отходит слизистая пробка. |
|
38 —40 |
В норме головка ребенка опустилась в малый таз, что соответствует головному предлежанию. Рождение ребенка на этих сроках считается физиологическим, малыш считается доношенным. |
Роды могут начаться в любой момент. |
Из 75-900 миллионов сперматозоидов, попадающих во влагалище во время полового акта, всего несколько тысяч доберется до матки и только один из них оплодотворит яйцеклетку.
Изменения в организме беременной женщины
При беременности в организме женщины происходит сложная адаптационная перестройка, направленная на поддержание постоянства внутренней среды, в которой будет развиваться плод. Преобразования способствуют нормальной работе всех органов и систем самой женщины в условиях повышенной нагрузки, создают максимально благоприятные условия для правильного роста и развития эмбриона, подготавливают организм беременной к родам и кормлению ребенка. Степень адаптации превышает потребности плода, имеются значительные резервы, которые помогают перенести стрессы или лишения без негативных последствий для развития ребенка.
Перестройка функций организма беременной регулируется центральной нервной системы при участии желез внутренней секреции.
Особенно значительным преобразованиям при беременности подвергаются репродуктивные органы женщины:
- Влагалище удлиняется, расширяется: увеличивается складчатость слизистой, ткани набухают, приобретают эластичность, что способствует их лучшему растяжению во время родов.
- Матка в период гестации не только увеличивается в размерах – меняется ее форма, расположение, консистенция. Если в начале беременности масса матки составляет около 50 г, то ко времени родов она набирает вес до 1200 г. Значительно усиливается кровоснабжение органа, в маточной стенке увеличивается количество мышечных волокон.
- В яичниках тормозится процесс созревания фолликулов, не происходит овуляции.
- В молочных железах нарастает объем железистой ткани, развиваются выводящие протоки. Грудь начинает активно расти, ареолы и соски приобретают темную пигментацию, становятся более чувствительными. К концу беременности из сосков может выделяться молозиво.

Изменения касаются и других систем и органов женщины, вынашивающей ребенка.
Увеличение массы тела беременной связано как с ростом плода, так и с проходящими перестройками в организме самой женщины. К концу вынашивания прирост массы тела в среднем составляет 13 кг (возможны колебания от 8 до 18 кг).
Из-за возбуждения блуждающего нерва, который иннервирует многие внутренние органы, у беременной часто наблюдаются изменения вкуса и обоняния, тошнота, рвота, обильное слюноотделение, головокружения.
Повышенная нагрузка на сердечнососудистую систему обусловлена несколькими факторами:
- Сердце принимает более горизонтальное положение в грудной клетке.
- Формирование маточно-плацентарного круга кровообращения.
- Увеличение массы циркулирующей крови.
- Ограничение подвижности диафрагмы.
- Повышение внутрибрюшного давления.
- Сдавление растущей маткой нижней полой вены.
При нормальной беременности артериальное давление снижается во II триместре на 5-15 мм рт. столба и возвращается к исходным цифрам перед родами. При сдавлении беременной маткой нижней полой вены ухудшается венозный отток, уменьшается минутный объем сердца, что может спровоцировать коллапс.
Изменения в центральной нервной системе приводят к определенной трансформации поведенческих реакций беременной женщины. Это проявляется эмоциональной лабильностью (плаксивость, раздражительность), повышенной утомляемостью, дневной сонливостью.
Для полноценного усвоения пищи организм будущей матери вырабатывает больше пищеварительных ферментов. В крови увеличивается концентрация белков, жирных кислот, глюкозы. Эти питательные вещества, попадая через плаценту в кровь малыша, обеспечивают формирующийся организм всем необходимым для роста и развития.
В легких повышается уровень насыщения крови кислородом за счет увеличения количества эритроцитов.
Активируется мочевыделительная система, которой приходится выводить отработанные продукты и женщины, и развивающегося плода. Тонус мочевого пузыря расслабляется, что увеличивает частоту позывов к мочеиспусканию. Из-за застоя мочи могут развиться такие осложнения, как пиелонефрит, гидронефроз.
На поздних сроках повышается подвижность тазовых сочленений, увеличивается способность связочного аппарата к растяжению. Если тазовые сочленения чрезмерно размягчаются, то может произойти расхождение лонных костей, что проявляется болевыми ощущениями и появлением, так называемой, «утиной» походки.
На кожных покровах возникают участки гиперпигментации: на сосках, по средней линии живота, на пупке, хлоазмы на лице. Усиливаются функции потовых и сальных желез. Иногда отмечается повышенное оволосение, образование на коже (грудь, живот, бедра) – стрий – рубцов беременности, обусловленные расхождением глубоких слоев кожи.
Осложнения беременности
По статистике, лишь 30-50% беременностей протекает физиологически, причем у этого показателя прослеживается тенденция к снижению.
К самым распространенным патологическим состояниям, осложняющим течение беременности, относят:
- Выкидыши 15-20%.
- Преждевременные роды 6-10%.
- Маловодие, многоводие – 8%.
- Поздние гестозы (преэклампсия, эклампсия) – 3-8%.
Осложненное течение беременности может быть спровоцировано множеством факторов со стороны мамы и плода.

Осложнения со стороны матери
Соматическая патология. Беременность обычно ведет к декомпенсации любого хронического заболевания. Риск развития позднего гестоза возрастает при наличии у беременной гипертонии, пороков сердца, гломерулонефрита, пиелонефрита.
Эндокринная патология. При расстройствах гипоталамо-гипофизарной регуляции и функции яичников нарушается имплантация эмбриона, изменяется сократительная активность миометрия. Все это грозит замершей беременностью и ранними выкидышами.
Воспалительные заболевания гениталий увеличивают вероятность развития внематочной беременности, а хронический цервицит провоцирует истмико-цервикальную недостаточность и внутриутробное инфицирование плода.
Патологические беременности и роды в анамнезе – реальная угроза формирования привычного невынашивания.
Многоплодная беременность также является повышенным фактором риска развития осложненного течения гестации. При ней у женщины чаще обостряются хронические соматические заболевания, проявляется поздний токсикоз, развивается многоводие, возникает угроза преждевременного прерывания беременности.
Бактериальные и вирусные инфекции, перенесенные женщиной во время беременности, могут стать причиной врожденных дефектов, вызвать выкидыш или досрочные роды, привести к внутриутробному заражению.
Беременности с генетическими аномалиями, несовместимыми с жизнью зародыша, завершаются ранними выкидышами. Это срабатывает механизм естественного отбора, запрограммированный природой.
Иммунологические факторы. Привычное невынашивание часто формируется у женщин при несовместимости крови матери и малыша по группе крови или резус-фактору.

Осложнения со стороны плода
Патология со стороны эмбриональных структур во время беременности: пуповины, плаценты, оболочек плодного мешка могут привести к нарушению питания, газообмена и механизмов защиты зародыша и развитию фетоплацентарной недостаточности. Последствия: гипоксия, гипотрофия, инфицирование или врожденные аномалии.
Резус-конфликт характеризуется разрушением эритроцитов с развитием тяжелых осложнений, начиная от гемолитической желтухи, требующей переливания крови, до гибели плода.
Замершая беременность. Если внутриутробная гибель плода проходит при его сохранении в полости матки, – это угроза развития гнойно-воспалительных процессов: эндометрита, перитонита, сепсиса, которые без срочной помощи могут привести к летальному исходу.
Симптомы осложненной беременности
Самый частый симптом осложненной беременности – это боль в животе. Она может носить различный характер: быть локальной или разлитой с иррадиацией в пах, поясницу. Болевой синдром характерен при внематочной беременности, угрозе выкидыша или преждевременных родов, при возникновении опасности разрыва матки (если на матке есть рубец от кесарева сечения). В таких случаях боль в животе сопровождается ухудшением общего состояния: слабость, головокружения, иногда падение давления, обмороки.
Об осложнениях в течение беременности могут также свидетельствовать выделения из половых путей. Выкидыши, преждевременные род, отслойка плаценты проходят с кровянистыми выделениями разной степени выраженности: от мажущихся до массивных кровотечений. Слизисто-гнойное влагалищное отделяемое присутствует при воспалительных процессах. Если выделения водянистые, это скорее всего происходит в результате подтекания или преждевременного отхождения вод.

В принципе, любые ухудшения самочувствия беременной женщины могут расцениваться как признак возможного осложнения.
Так, в 1 триместре такие симптомы, как слабость, тошнота, рвота – это признаки раннего токсикоза.
Поздний гестоз вызывает головокружения, мелькание «мушек» перед глазами, отеки, тошноту, рвоту, резкий подъем артериального давления.
Лихорадка сопровождает многие инфекционные заболевания и воспалительные процессы.
При обострении хронической экстрагенитальной патологии на первый план будут выходить симптомы, характерные для данного заболевания.
Осложнения беременности со стороны плода выявляют по характеру шевеления. При гипоксии плод начинает активно двигаться, а отсутствие шевеления в течение 4 часов – повод немедленно обратиться ко врачу-акушеру для выяснения причин такого состояния.
В целях профилактики осложнений во время вынашивания ребенка женщине еще на этапе планирования беременности необходимо:
- пройти полное обследование;
- убедиться в отсутствии противопоказаний к зачатию;
- пройти лечение выявленных патологий;
- отказаться от вредных привычек;
- вести здоровый образ жизни;
- встать вовремя на учет в женскую консультацию;
- выполнять все рекомендации врача-акушера.
Видео
признаки и ощущения, симптомы – что происходит на 3 акушерской неделе

На 3 неделе беременности большинство женщин еще даже не догадывается о своем «интересном положении». Судьба ребенка также покрыта завесой тайны. Если зачатие и состоялось, то еще неизвестно, состоится ли имплантация, будет ли новая жизнь в женском организме развиваться дальше. Что происходит с эмбрионом и будущей мамой на этом сроке, мы расскажем в этом материале.

Какой это срок?
3 недели беременности в понимании обычного человека и врача-гинеколога — совершенно разные сроки. Доктора ведут исчисление периода вынашивания малыша от первого дня последней менструации. Таким образом, 3 акушерская неделя беременности — это 1 неделя после зачатия или первая неделя после овуляции. В зависимости от сроков наступления овуляции, на третьей неделе чаще всего происходит самое важное событие — собственно само зачатие.
В понимании широких масс, третья неделя беременности — это три недели после предполагаемого зачатия, это уже важный срок, на котором большинство женщин узнает о том, что внутри развивается новая жизнь. Первые 3 недели очень важны для эмбриона.

Если говорить о 3 неделях, прошедших с момента задержки, то это уже 5 эмбриональная неделя беременности или 7 акушерская. На этом сроке сомнений быть не может, многие беременные именно в этот период приходят в женскую консультацию, чтобы встать на диспансерный учет и начать сдавать анализы.

Говоря о третьей неделе беременности, следует четко определиться, что мы имеем в виду:
- третья неделя по меркам врачей;
- третья неделя по подсчетам женщины, которая предположительно или точно знает день возможного зачатия;
- три недели задержки.
Поскольку с последним пунктом, как мы выяснили, связаны совсем другие сроки беременности, мы расскажем более подробно о 3 неделе в понимании акушеров и о ней же в понимании будущей мамы.

Как развивается эмбрион?
Что происходит с малышом и мамой на этой неделе беременности, зависит от того, какая неделя имеется в виду.
Акушерская
Если идет третья акушерская неделя, то у женщины только что состоялась овуляция или она произойдет со дня на день. Созревшая яйцеклетка выходит из фолликула, и в тот же день или сутки спустя, пока она сохранят способность к оплодотворению, происходит встреча со сперматозоидом. Если третья акушерская неделя только началась, то сейчас может произойти или произошло оплодотворение. Если третья неделя заканчивается, то вероятность, что оплодотворение уже состоялось, выше.
Зачатие происходит в расширенной части фаллопиевой трубы, расположенной ближе всего к яичникам. Именно там вышедшая из фолликула яйцеклетка дожидается знаменательной встречи с мужской половой клеткой. Добирается до этой части женского организма лишь малое количество сперматозоидов — большинство гибнет в кислотной среде влагалища. Таким образом, лишь самые выносливые и подвижные могут добраться до цели.

Головка сперматозоида имеет полость, заполненную ферментами. Они необходимы, чтобы растворить плотную двойную оболочку яйцеклетки и проникнуть внутрь. Растворяют ее мужские клетки дружно, поскольку воздействия лишь одного спермия будет недостаточно. Но проникнет внутрь лишь один – тот, который первым сможет преодолеть оболочки.
Редко, но и такое возможно, что в яйцеклетку проникнет два и более сперматозоида. В этом случае эмбрион развивается с грубыми хромосомными триплоидными нарушениями. Такой эмбрион обречен на гибель — либо в течение нескольких дней, либо на раннем сроке после имплантации. Он нежизнеспособен.
Ошибочно некоторые полагают, что однояйцевые близнецы рождаются от двух сперматозоидов. Близнецы появляются при оплодотворении двух яйцеклеток или распадении зиготы на стадии дробления на две и более части.
Из яйцеклетки постепенно начинает формироваться многоклеточный организм. Первые 1,5 дня внутри у женщины находится уже не яйцеклетка, а зигота — начальная одноклеточная стадия развития эмбриона.


В последующие три дня третьей акушерской недели беременности с организмом женщины происходят удивительные процессы — зигота начинает дробиться, образуются новые клетки — бластомеры. Одновременно с этим она продвигается по трубе ближе к матке. Движение обеспечивает сокращение мышечного слоя, которое женщина никак не может ощущать, и колебания маленьких, но очень подвижных ворсинок внутри трубы.
На пятый день после оплодотворения, ближе к концу третьей недели по акушерскому исчислению, зигота становится бластоцистой. Это шар, состоящий примерно из 30 клеток. На шестые сутки бластоциста попадает в матку, ее деление продолжается. Под действием гормона прогестерона эндометрий главного женского репродуктивного органа уже подготовлен.

На следующей акушерской неделе — четвертой — состоится имплантация бластоцисты, закрепление на маточной стенке. Обычно это происходит на 7-8 день после зачатия. Но имплантация может быть и более ранней, и тогда она ознаменует окончание третьей акушерской недели.
Если овуляция при 28-дневном цикле произошла точно в срок — на 14 сутки, то ровно в 3 акушерских недели малыш прикрепляется к стенке матки, где ему предстоит развиваться в течение девяти месяцев. Если оплодотворения не произошло, если бластоциста не смогла закрепиться и организм мамы ее «отверг», то через неделю у женщины начинаются плановые месячные.

Эмбриональная
Три недели развития эмбриона — это пятая акушерская неделя. После задержки прошла всего неделя, и многие женщины, особенно с нерегулярным циклом, еще не знают о том, что скоро станут мамами, хотя, скорее всего, уже мысли о такой вероятности уже посещают их.
Эмбрион развивается не по дням, а по часам. На этой неделе у него формируется дыхательная система, органы пищеварения, мочевыделения. Они еще только закладываются на клеточном уровне, но процесс этот идет очень быстрыми темпами.
По размерам зародыш едва дотягивает до размеров семечки кунжута. Его длина — не более 4 мм, а вес — около 3 граммов.

На этой неделе малыш впервые заявляет о своих правах на независимость и отделяется от прочих эмбриональных структур, к которым относятся хорион, амнион и желточный мешочек. На этой неделе кроха окончательно «определяется» с половой идентификацией.
Пол предрешен с момента зачатия, но только три недели спустя начинают образовываться первичные половые клетки: у мальчиков — по мужскому типу, а в девочек — по женскому. Эти прообразы будущих яйцеклеток и сперматозоидов продуцирует желточный мешочек.
На пятой неделе кроха обзаводится хордой, которая потом станет позвоночником. С двух сторон от хорды начинается закладка почек. Сам эмбрион сейчас выглядит очень странно. Передняя его часть скоро станет головой, а задняя, более тонкая — ножками. Пока же он похож на «запятую». Зато в центральной его части активно развивается сердечная мышца.

На хорошем сканере УЗИ с высоким разрешением опытный доктор-диагност уже сможет заметить небольшую пульсацию — это некий прообраз сердцебиения, первый безусловный признак жизнедеятельности малыша.
Начинается формирование нервной системы — на этом сроке смыкается нервная трубка. Именно ей позже предстоит стать спинным мозгом. Вдоль нервной трубки образуются симметричные выросты — потом это будут мышцы спины.

Что чувствует мама?
Ощущения женщины также зависят от того, какой именно срок подразумевается, когда говорят о третьей неделе.
Акушерская
Ничего необычного на этом сроке с женщиной не происходит. Некоторые утверждают, что способны ощущать овуляцию — по кратковременной легкой тянущей или покалывающей боли справа или слева — в зависимости от того, с какой стороны произошел разрыв фолликула.
Выделения в период овуляции и за пару дней до нее становятся тягучими, слизистыми, их общее количество увеличивается, женщина ощущает повышенную влажность в промежности. Одновременно с этим природа предусмотрела повышение либидо — сексуальный аппетит начинает повышаться.
Почувствовать зачатие физически невозможно. Во всяком случае, к такому мнению единодушно пришли медики и ученые. Но некоторые женщины утверждают, что на подсознательном уровне, совершенно необъяснимо, поняли уже через несколько часов после полового акта, что произошло что-то важное.
Самочувствие женщины не меняется и в первые дни после зачатия, пока зигота, а затем бластоциста перемещаются в полость матки. Первые необычные симптомы могут (но не обязательно) появиться лишь в момент имплантации, происходящей в конце 3 недели или на 4 неделе.

Женщина может испытывать небольшие тянущие ощущения внизу живота, иногда наблюдается так называемое имплантационное кровотечение — на ежедневной прокладке или белье женщина может заметить небольшое пятнышко крови, выделения с сукровицей. Некоторые расценивают это как преждевременно начинающиеся месячные.
Имплантационное кровотечение носит одноразовый характер, уже на следующий день никаких аномальных выделений у женщины нет. Не у всех и не всегда имплантация протекает именно так, в большинстве случаев ничего на физическом уровне не происходит, и женщина остается в неведении.

Физические изменения в организме будущей мамы начинаются с момента имплантации, когда начинает повышаться уровень ХГЧ — гормона, который продуцируется оболочками хориона.
Под действием ХГЧ и прогестерона, который также принимает участие в обеспечении выживания маленькой и пока еще очень хрупкой жизни внутри женщины, по вечерам может незначительно подниматься температура тела (до 37,0 градусов или чуть выше), могут проявиться легкие симптомы недомогания, озноб. По утрам эти признаки, как правило, проходят без следа. Женщина может решить, что у нее началась простуда.

Прогестерон, помимо всего прочего, угнетающий материнский иммунитет, чтобы тот не «расправился» с зародышем как с чужеродным вторженцем, действительно может стать «виновником» начала заболевания. Иммунитет слабеет, а значит заболеть женщине становится проще. Но истинные заболевания на этом сроке встречаются не так часто. В большинстве случаев то, что принимается за простуду, является реакцией женского организма на гормональную атаку внутри.
Некоторые женщины отмечают, что на 3 акушерской неделе у них покалывает грудь, молочные железы слегка увеличиваются. Впрочем, такое явление свойственно и обычной, «небеременной» второй фазе менструального цикла. Если зачатие не состоялось или бластоциста не сумела закрепиться, то месячные придут в срок или немного опоздают.
Женщина за пару дней до них заметит, что грудь болеть перестала. Гормональный фон изменится, прогестерон перестанет вырабатываться в больших количествах, и это сразу скажется и на общем самочувствии, и на ощущениях в области молочных желез.

Эмбриональная
На третьей неделе эмбрионального развития ощущения сугубо индивидуальны. Одни порхают и чувствуют себя прекрасно, а у других уже начинаются все «прелести» раннего токсикоза. Настроение женщины меняется, даже если она еще не уверена в факте беременности. Дамы становятся более сентиментальными, чувствительными, плаксивыми. Настрой может меняться в течение дня несколько раз без видимых на то причин. Так проявляет себя вырабатывающийся в больших количествах гормон прогестерон.
Основная его задача — обеспечивать эмбриону нормальное развитие, а повышенная температура тела, невероятно сильное желание кушать практически постоянно, изменение восприятия запахов, вкусов — это побочные проявления капитальной гормональной перестройки внутри женского организма, спровоцированной именно прогестероном.
На пятой акушерской (третьей эмбриональной) неделе женщина чувствует повышенную сонливость и быстро устает, это обусловлено и интенсивными процессами, которые происходят в организме, – на них требуется большое количество энергии.

Увеличиваются молочные железы. Грудь подрастает примерно на размер за счет разрастания железистой ткани под действием женских половых гормонов. Так грудь готовится к вскармливанию малыша. Многие будущие мамы жалуются на болевые ощущения, чувство распирания в груди, покалывания и зуд в области сосков.
Тошнота, рвота, жидкий стул могут появиться именно на этом сроке, они говорят о начале токсикоза. Он «стартует» не у всех. Могут наблюдаться коричневые выделения, мазня. При этом иногда сильно тянет поясницу.
Такие признаки не сулят ничего хорошего, чаще всего они являются свидетельством угрозы прерывания беременности — женщине нужна обязательная медицинская консультация. Возможности современной медицины позволяют сохранить беременность в большинстве случаев.
После ЭКО третья эмбриональная неделя протекает без особенностей, если в матке находится один плод. Если малышей двое или даже трое, то ощущения у женщины могут быть более выраженными.

Как диагностировать беременность?
Это главный вопрос, который актуален для 3 недели как в ее врачебном понимании, так и по факту развития малыша. Постараемся ответить на него.
Акушерская
Выяснить, состоялось ли зачатие на 3 неделе по акушерским меркам, невозможно. Ни опытный врач, ни самый чувствительный в мире тест, ни анализ крови, ни УЗИ не смогут показать процессы, которые надежно скрыты от посторонних глаз — таинство зарождения нового человека. Даже если женщине сделали экстракорпоральное оплодотворение, то в первые дни после него ни один из существующих в медицине диагностических методов не сможет ответить на главный вопрос — прижились ли эмбрионы.
Нужно набраться терпения и подождать еще неделю. В конце 4 акушерской недели можно будет сдать анализ крови на ХГЧ. У небеременных женщин уровень этого гонадотропного гормона составляет от 0 до 5 единиц. После имплантации бластоцисты гормон начинает выделяться и увеличивается примерно вдвое каждые два дня. Простые подсчеты показывают, что преодолеть отметку в 5 единиц уровень гормона при беременности сможет через 2-4 дня после имплантации.
Таким образом, анализ крови теоретически может показать беременность лишь на 9-10 сутки после зачатия, на 4 акушерской неделе.

Однако при поздней овуляции и в эти дни лаборанты не смогут установить факта состоявшегося зачатия. Придется подождать до 12-14 суток после предполагаемой даты овуляции (в середине цикла).
Экспресс- тесты из аптеки, даже самые чувствительные и современные, например, электронные, менее информативны, чем анализ крови из вены на ХГЧ. Это объясняется тем, что в мочу гормон попадает из крови, соответственно, его количество в крови всегда выше, чем в выделяемой почками жидкости.
На третьей неделе по акушерскому исчислению тесты делать однозначно рано. Достоверный результат получить можно лишь в первый день задержки и позже, то есть на 4-5 акушерской неделе.
Многие женщины начинают «замачивать» полоски тестов чуть ли не через 3-4 дня после зачатия. В этом нет смысла. Концентрация гормона в моче, необходимая, чтобы вторая полосочка в тестовой зоне окрасилась, должна быть не менее 20 – 25 МЕ/мл.
Тесты с высокой чувствительностью могут и до задержки показывать слабую вторую полоску, которая будет становиться ярче по мере нарастания уровня ХГЧ (примерно через каждые два дня).


Эмбриональная
Идет пятая акушерская неделя, а это значит, что месячные задержались уже на неделю. Обычно женщины уже в курсе своего положения, ведь тест уже показал вторую полоску, анализы крови подтвердили – беременность есть, и она развивается. Если женщина все еще ждет наступления месячных, а их нет, самое время выбрать один из способов диагностики, обследоваться и узнать правду.
Некоторые на этом сроке обращаются в женскую консультацию, чтобы встать на учет. А некоторые, особо любопытные, бегут записываться на УЗИ, чтобы развеять все сомнения. На 3 эмбриональной неделе факт беременности можно подтвердить при помощи УЗИ, если, конечно, диагностика проводится не на старом аппарате, разрешение которого невысоко.
Врач покажет будущей маме на мониторе черную точку — плодное яйцо и измерит его диаметр. Пока это единственный размер, который позволяет судить о соответствии срока беременности нормам, убедиться в том, что малыш растет.
Анализы и обследования
На третьей акушерской неделе никаких анализов среднестатистической женщине не требуется. Исключение составляют пары, которые пытаются забеременеть посредством современных вспомогательных репродуктивных методик, например, ЭКО. Таким женщинам на этой неделе предстоит забор яйцеклетки. Ее оплодотворят вне материнского организма и на третий или пятый день после этого перенесут обратно в матку.
На третьей эмбриональной неделе особых обследований также не требуется, если женщина еще не спешит встать на учет. Если она это сделала, то ей выдадут достаточно солидный перечень анализов, которые предстоит пройти. Сюда входят общие анализы крови, мочи, расширенные биохимические исследования крови, анализы на все инфекционные заболевания, на ВИЧ, сифилис.
У женщины возьмут на анализ мазок влагалищного секрета, чтобы установить состав и баланс микрофлоры. Ультразвуковое исследование (УЗИ) сделают по показаниям — после ЭКО, после внутриматочной инсеминации, при появлении признаков угрозы выкидыша.


Возможные проблемы
Проблемы и различные осложнения могут сопровождать третью неделю беременности, по какому способу бы она ни высчитывалась.
Акушерская
Главная проблема при зачатии — отсутствие самого зачатия. Яйцеклетка может не выйти из фолликула, овуляция может не состояться. Сперматозоиды могут быть ослабленными, морфологически измененными, и тогда они не смогут добраться до женской клетки, а если и доберутся, то повышается риск развития генетически нездоровой беременности. Чтобы все было нормально, нужно одновременное совпадение множества благоприятных факторов.
Даже если зачатие состоялось, есть вполне реальный риск остановки эмбриона в развитии. По неизученным и до конца непонятным причинам зигота останавливается в дроблении, а бластоциста отторгается материнским иммунитетом. Имплантация может не состояться из-за заболеваний эндометрия женщины и других воспалительных и инфекционных недугов ее репродуктивной системы, а также по причинам, которые остаются большой тайной для науки.

Иногда имеет место такой факт, как биохимическая беременность, при которой имплантация состоялась, но развитие малыша остановилось уже после нее в кратчайшие сроки. В этом случае тест на ХГЧ или анализ крови может показать беременность, но месячные с небольшой задержкой все-таки приходят. Многие женщины при этом даже не догадываются, что были беременными.
Эмбриональная
Патологий беременности на этом сроке может случиться достаточно много. Чаще всего это появление симптомов ранней угрозы выкидыша, возникновение ретрохориальной гематомы. Женщину должны насторожить и заставить обратиться к врачу такие симптомы, как мажущие выделения зеленоватого, коричневого, розового или оранжевого цвета, тянущие, как при месячных, боли.
В подавляющем большинстве при своевременной медицинской помощи беременность сохранить удается.


Имплантация ранее могла произойти не в матке, а трубе или шейке матки. В этом случае говорят о внематочной беременности. На этом сроке на нее может указывать уровень ХГЧ, который будет находиться значительно ниже нормы для пятой акушерской недели. В полости матки аппаратом УЗИ экспертного класса не удастся обнаружить плодное яйцо.
Замершая беременность — это беременность, которая остановилась в развитии, но выкидыша не произошло. В этом случае плодное яйцо просто перестает расти, а уровень гормона ХГЧ постепенно снижается. И эта проблема, и внематочная беременность — поводы для срочной госпитализации и оказания неотложной хирургической помощи по извлечению эмбриона.
Реже других осложнений на этом сроке встречается такая патология, как анэмбриония. Это полное отсутствие эмбриона в плодном яйце. Установить ее можно на УЗИ, дальнейшие действия врачей вариативности не имеют — показано только удаление плодного яйца хирургическим способом, выскабливание полости матки.


Рекомендации
Женщинам, которые находятся на третьей акушерской неделе, можно посоветовать набраться терпения и не спешить любой ценой выяснить, наступила ли беременность. Это приведет лишь к лишним стрессам и переживаниям, а именно они являются одной из самых распространенных причин выкидышей на ранних сроках.
Женщинам на третьей неделе от зачатия следует внимательно относиться к своему здоровью, не допускать инфицирования, заражения сезонными болезнями — гриппом, ОРВИ. Сейчас идет формирование органов и систем малыша. Любое негативное воздействие вирусов и бактерий могут привести к необратимому сбою в этих сложных и важных процессах, что может стать причиной гибели малыша, врожденных уродств, патологий внутренних органов.

Если начало беременности выпадает на неблагополучное с точки зрения эпидемиологии время года, следует избегать посещений больших магазинов, мест массового скопления людей. Доктор сможет подсказать, какие витамины для беременных можно принимать на этом сроке, чтобы укрепить иммунитет и дать ребенку уже на этом этапе все необходимое для правильного и гармоничного развития.
Секс не запрещен, если нет угрозы прерывания. При появлении выделений, не являющихся нормальными, интимные утехи следует отложить до лучших времен.

Многих женщин интересует, можно ли летать на ранних сроках на самолете. Однозначных врачебных противопоказаний не существует. Однако от авиапутешествий как минимум до 12 недель беременности лучше воздержаться тем женщинам, у которых в анамнезе ранее были выкидыши на ранних сроках, а эта беременность опять началась с установления диагноза «угрожающий выкидыш».
Полеты нежелательны для будущих мам с сильным токсикозом, склонностью к перепадам артериального давления. Всем остальным летать можно, если самочувствие позволяет.
Алкоголь и никотин также могут спровоцировать выкидыш, а также пороки развития малыша. Сейчас, в первые месяцы, пока идет активная закладка органов, любой негативный фактор может привести к необратимым последствиям для ребенка. Поэтому от вина и сигарет нужно полностью отказаться.
Не стоит принимать никаких медикаментов без разрешения акушера-гинеколога. Если у женщины есть постоянная необходимость в каких-то лекарствах, обсудить возможность их дальнейшего приема следует с врачом.
На самых ранних сроках стоит позаботиться о своем пищевом рационе. Не нужно переедать или недоедать. Лучше прямо с этой недели ввести дробное 5-6-разовое питание небольшими порциями, отказаться от майонеза, колбасы и сосисок, шоколада и сдобной выпечки, заменив их фруктами, овощами, хорошим нежирным мясом, рыбой, молоком. Поскольку до декретного отпуска еще далеко, стоит купить несколько пищевых контейнеров, чтобы носить с собой пищу для каждой трапезы прямо на работу или на учебу.
На третьей эмбриональной неделе женщине важно не контактировать с токсинами, источниками радиоактивного излучения, лаками, красками и ядохимикатами. Поэтому, если работа будущей мамы связана с вредными условиями труда, следует поставить о беременности в известность работодателя, предъявив ему справку из женской консультации. Условия труда на время беременности должны быть изменены без потери в оплате.
Более подробно о том, что происходит с эмбрионом и будущей мамой на третьей неделе беременности, смотрите в следующем видео.
Гаструляция — это преобразование эпибласта из биламинарный диск в триламинарный эмбриональный диск , состоящий из эктодермы , мезодерма и энтодерма . Гаструляция начинается с образования примитива . полоса . Примитив полоса представляет собой линейную полосу утолщенной эпибласт , который впервые появляется на хвостовом участке конец зародыша и растет краниально .На краниальном конце его клетки пролиферируют, образуя примитив . узел (примитивный узел ) . По появлению примитивной прожилки можно отличить краниальный (примитивный узел) и каудальный (примитивная полоса) концы зародыша. Рисунок 3 — Примитивная полоса и нотохорд мезенхимальный клетки мигрируют из примитивного узла, чтобы сформировать клеточный шнур средней линии, известный как хордовый отросток . Хордальный отросток разрастается краниально, пока не достигает прехордального. плита, будущий участок устья . В этой области эктодерма прикрепляется непосредственно к энтодерме без промежуточная мезодерма. Эта область известная как ротоглоточная мембрана , и он сломается, чтобы стать устьем . На другом конце примитивной полоски эктодерма также слита. непосредственно в энтодерму; это известно как клоак мембрана ( proctodeum) , или Первородный анус . Нотохорд клеточная хорда, которая развивается в результате преобразования хордального отростка. В конечном итоге хорда станет ядром . pulposis каждого межпозвонкового диска. Зародышевые слоиЭмбриональные три зародышевых листка дают начало множеству ткани и органы эмбриона: Таблица 6 — Слои эмбриональных зародышей и их взрослые производные
| ||
Эмбриональный период — 3-8 недели эмбриогенеза
00:00 Теперь просто снова смотрю на некоторые из ранних стадий, на этой схеме мы можем видеть амниотическую полость вверху зеленым, а под ним желтый желточный мешок и если бы мы были внутри амниотическая полость смотрит в пол, мы бы увидели формирование примитивной полосы, как это более подробно описано в лекция по гаструляции.В этот момент время индивидуации. Это когда человек формируется и близнецы больше не могут образовываться, и также определить главную ось корпуса, слева и вправо, голова и хвост. Как мы видели в лекция по гаструляции, это также приводит к формирование третьего зародышевого листка — мезодермы. Так что это очень важный момент в развитии.00:49 Вспоминая это с иллюстрациями, помечены, мы видим амниотическую полость, желточный мешок, а между ними биламинарный диск, в котором зародыш начнет формироваться а затем на нижних рисунках в картинка, вы можете увидеть примитивную полосу который определяет, где главная ось тела на самом деле есть.Глядя на процесс развития эмбриона, опять же, из амниотической полости, представьте, что вы крошечный дайвер плавание внутри околоплодных вод выглядит вниз на дно амниотической полости. 01:25 Тогда мы увидим нервную трубку. начинает формироваться, когда эктодерма поднялась, заплавляется посередине, а затем начинает расширяться к голове, к концу мозга, и к хвосту, постепенно сливаясь, образуя нервной трубки и по обе стороны от нее сомиты.На самом деле это очень полезно посмотреть на фотографию, сканирующий электрон микрофотография реального человеческого эмбриона на этапе, соответствующем предыдущим диаграммы. Вверху вы можете увидеть развивающийся мозг. Нервная трубка спускается вниз по средней линии, а с обеих сторон есть небольшие блоки мезодермальной ткани, называемые сомиты, которые будут способствовать позвонкам среди прочего.Позвоночник ведет к хвост. И на заднем плане картины небольшая структура в виде мешочка, которую вы можете см., по сути, желточный мешок. Так ты глядя на желточный мешок сверху. 02:29 За это время произошло значительное расширение в основном из внеэмбриональных оболочек, в частности, амниотическая полость.Так что амниотическая полость расширяется, заполняется с амниотической жидкостью, и постепенно занимают большую часть пространства матки. 02:48 Мы рассмотрим это более подробно в другом лекция. Если мы посмотрим на эмбрион сбоку, значит это вид сбоку или сбоку эмбриона в эмбриональном периоде, вы видите, что постепенно становится больше изогнутая, когда мы движемся слева направо.03:05 Голова становится намного больше, а значительный происходит рост, и эмбрион поднимается в амниотическую полость. В третьем иллюстрация справа, а эмбрион выступает в амниотическую полость и окруженный околоплодными водами в этот момент.03:25 На этой электронной микрофотографии мы видим человека. эмбрион при взгляде сбоку. Этот возможно, примерно через 27, 28 дней после оплодотворения. Итак, это на ранних этапах эмбрионального отмечается период и выпуклость сердца с буквой H на диаграмме, а шлангокабель шнур отмечен буквой U.Вы можете увидеть кривую сомитов, охватывающих спину, и зачаток руки и зачаток ноги видны как хорошо. Теперь может быть трудно интерпретировать эти изображения в трех измерениях. Итак, я принес вдоль модельного эмбриона, чтобы помочь нам понять что такое трехмерное расположение. Вот модельный эмбрион. Здесь мы видим кривую головы, приближаясь к тому месту, где рот будет.Это выпуклость сердца. 04:16 Это зачаток руки, а это зачаток ноги. Мы Можно увидеть, как сомиты проносятся и заканчиваются вверх в отчетливый хвост. Теперь обычно хвост уменьшится и исчезнет. Но в очень мало человеческих младенцев, возможно, по одному на сто тысяч живорождений, хвост сохраняется, и ребенок рождается с сохраняющимся цепкий хвостик.Как я уже сказал, это очень редко и, возможно, это позор. Было бы весело, если бы у нас было снова хвосты. Глядя на всю структуру это задумано, концептус как он были целиком, здесь мы видим зародыш внутри его полости хориона, и он окружен своей амниотической оболочкой. И маленький мешочек что вы можете видеть сбоку от эмбриона, справа от него это желток мешок, поскольку он неуклонно уменьшается в относительной размер.Круговое движение, облачные структуры развиваются плаценты по мере их задействования с тканью матки и зачатками конечностей в этой чуть более поздней картине начинаются принять более узнаваемую форму руки и нога человека. Это особенно значимая диаграмма, потому что она суммирует время, когда разные системы организма находятся в их самые чувствительные.Чтобы вы могли видеть экземпляр, отмеченный темно-зеленым, сердце очень чувствителен между 3 неделями и шесть после оплодотворения. Остается справедливо чувствителен до конца эмбрионального периода, но по прошествии этого времени вы вряд ли получите серьезная аномалия сердца, серьезная аномалия формы сердца.Вы можете потревожить его функционировать по мере взросления сердца, но оно будет все еще быть неповрежденным сердцем. Основные дефекты сердечного развития инициируются во время от трех до шести недель. Так же, вы можете увидеть чувствительные периоды для центральная нервная система, глаза, уши, конечности, и так далее. Эти тайминги на самом деле очень полезно в выяснении того, что могло пойти неправильно во время беременности.06:31 Если, например, мы увидим, что младенец имел порок сердца и центральную нервную систему дефект, но его глаза, уши и верхние конечности были нормальными, это может привести нас к расследованию произошло ли что-то во время с третьей по четвертую неделю после оплодотворения.06:52 Это будет с пятой по седьмую неделю беременности, которые могли вызвать эти дефекты, могли вызвать их каким-то образом. Так что вы можно использовать эту диаграмму ретроспективно, посмотрев по характеру отклонений, которые часто приходить не по отдельности, а в комбинации, чтобы найти когда что-то могло пойти не так во время ход развития.А вот изображение эмбриона, чтобы усилить эту точку зрения эмбриона в этот эмбриональный период с формируются основные структуры тела и заложено в тот момент.
.Неделя 3 и 4 — Интернет-лекция по эмбриологии
00:01 Переходя к 15-му дню, мы видим примитивную полосу появляющиеся на противоположной стороне эмбриона от прехордальной пластинки. 00:08 Итак, если прехордальная пластинка отмечает место, где будет развиваться голова, примитивная полоса развивается в более каудальной или хвостовой области развивающегося эмбриона.00:18 Переходя к дню 16, примитивная полоса все еще присутствует и клетки эпибласта начали двигаться через него и мигрируют, чтобы вытеснить клетки гипобласта, и этот процесс в конечном итоге создаст три слоя где их было всего двое.00:34 В цитотрофобласте формируются вторичные и третичные ворсинки. 00:39 Итак, у нас есть не только цитотрофобласт, Эти маленькие рожки, торчащие из слизистой оболочки матки, но мы получаем ядро экстраэмбриональной мезодермы и сосуды, врастающие в эти ворсинки чтобы настроить кровообращение, которое будет производить плаценту.00:57 Переходя к 17-му дню, мы начинаем видеть, что биламинарный эмбрион уходит. и был заменен трехслойным триламинарным эмбрионом с его компонентами: эктодерма, мезодерма и энтодерма. 01:12 Переходя к 18-му дню, я хотел бы отметить, что теперь мы можем измерять длину темени и крестца. потому что теперь у нас есть что-то, что можно было бы выделить как голова и в конечном итоге хвост.01:26 Длина темени-крупа в это время еще очень мала, от 0,2 до 0,3 мм в длину. 01:32 Но развитие опережает темп. 01:35 Латеральная пластинка мезодермы на противоположной стороне, слева направо эмбрион начинает делиться которые в конечном итоге сформируют кишечную трубку и переднюю стенку тела.01:46 Внутриэмбриональная целома формируется по мере этого разделения. и соматоплевра начинает мигрировать кпереди, чтобы охватить полость тела и эндокардиальные трубки начинают формироваться в мезодерме прямо перед возможным лицом.02:04 К 19-му дню длина крестца составляет около 0,4 мм. образуются ротоглоточная и клоакальная оболочки. 02:13 Это знаменует возможное событие рта, из ротоглоточной оболочки, мочеполовой пазухи и анальных оболочек из клоакальной мембраны.02:22 День 20, мы все еще находимся примерно на 0,4 мм в длину, но нервные складки стали отчетливыми. и бороздки видны на поверхности эктодермы и скоро начнется миграция в для формирования центральной нервной системы и нервной трубки.02:38 Первичные половые клетки мигрируют из желточного мешка в половые гребни. 02:43 Важно отметить, что эти половые клетки изначально были частью эпибласта. но мигрировал в желточный мешок очень рано во время развития и теперь возвращаемся стать сперматоцитами и ооцитами эмбриона.02:58 День 21, все еще примерно 0,4 мм от макушки до крестца. но нервные складки и бороздки определенно присутствуют, и нейросвязь продолжается. 03:08 Первичные половые клетки мигрировали до их зрелого положения в общих гребнях и теперь будет либо в развивающихся семенниках, либо в развивающемся яичнике.03:19 На 4-й неделе большинство женщин обнаруживают свою беременность. 3:23 С 4 по 6 неделю это происходит чаще всего. 03:25 И я хочу, чтобы вы подумали обо всех важных вещах, которые произошли, в начале нервных отношений у нас есть начало сердца, и присутствуют все слои зародышевых клеток.3:36 Так много всего произошло, прежде чем большинство людей даже осознают что беременность присутствует. 3:41 Переходя к 4-й неделе, на 22-й день, длина темени и крестца по-прежнему составляет примерно 0.4 мм. 3:48 Хорда полностью отделилась от энтодермы и теперь будет управлять формированием нервной трубки и другие близлежащие строения. 3:57 Нервная трубка закрывается, начиная с середины эмбриона. и прыгать вперед и назад.04:03 Эмбрион также начинает складываться в свою зрелую перестановку, так мы получаем стенку тела, а также складку в сагиттальной плоскости подведя голову кпереди, а также подоткнув кпереди хвостовой сегмент. 04:18 Сердце начинает биться на 22-й день.04:21 День 23, мы теперь немного крупнее, от 1,0 до 1,5 мм в длину. как удлинение развивающегося эмбриона произошло относительно быстро. 04:34 Нервная трубка закрывается между черепными и каудальными нейропорами. так что это все, кроме самого верха и самое дно нервной трубки.04:44 Слуховые плакоды, которые будут формировать внутреннее ухо, сформировались, и они начинают двигаться все глубже и глубже в мезенхиму головы и дыхательный дивертикул начал отделяться от кишечной трубки. 04:56 24 день.От 1,0 до 1,5 мм от макушки до крестца, сердце выпячивается в полость перикарда не только биение, он начинает расширяться в пространство, окружающее сердце. 05:11 Формируются 1 и 2 глоточные дуги, которые станут видимыми в течение этой недели.05:16 Дуги аорты внутри этих глоточных дуг также формируются, переносит кровь от бьющегося сердца к спинной аорте. 05:23 И в это время начинает формироваться зачаток верхней конечности.05:27 День 24, еще одна важная отличительная черта этого времени — ростральные нейропоры. или черепные нейропоры закрываются, и в этот момент дефекты нервной трубки станут менее выраженными по мере ее закрытия, а позже закрывается каудальная нервная пора.05:44 День 25. Удлиняем немного больше, на 1,5-2,5 мм. 05:51 У нас уже есть первая и вторая глоточные дуги, поэтому мы добавляем глоточную дугу 3. и теперь у нас есть мезонефрос, очень ранняя эмбриональная почка, вместе со своим протоком — мезонефральный проток.06:04 День 26, мы продвигаемся немного дальше, 1,5-2,5 мм в длину, и желудочно-кишечные железы, Например, печень, поджелудочная железа, желчный пузырь и немного дальше — селезенка, отпочковываются от энтодермы кишечной трубки.06:23 Зачаток верхней конечности в это время не только присутствует, но и виден. 06:28 Так что, возможно, он начал формироваться на 24-й день, но это определенно видно на 26-й день. 06:33 К 27 дню еще около 1.Длиной от 5 до 2,5 мм, слуховые пузырьки полностью переместились в мезенхиму головы и зрительный пузырек начинает расширяться от промежуточного мозга, чтобы обеспечить формирование хрусталика и создать глаз. 06:51 К 28 дню выросла еще немного, 2.От 0 до 3,5 мм в длину, в это время закрывается хвостовое нейропор. 06:59 Если нейропоры закрылись, нам больше не нужно слишком беспокоиться о расщеплении позвоночника. 07:04 В этом состоянии начинает формироваться зачаток нижней конечности.07:07 примерно через четыре дня после начала формирования зачатка верхней конечности, а нижняя конечность всегда будет отставать, чуть-чуть позади формирования верхней конечности. 07:16 Бронхиальные зачатки отошли от дивертикула дыхательных путей, Итак, у нас есть первое подразделение дыхательной системы на более тонкий уровень детализации.07:26 К 28-му дню складывание тела более или менее завершено, а первичная перегородка начинает формироваться мышечная межжелудочковая перегородка. 07:35 Итак, от одной линейной откачки сердце теперь начинает разделяться на четыре камеры это создаст две отдельные цепи.07:44 Легочный и системный. 07:46 К 28 дню у нас также отрастает зачаток мочеточника. мезонефрального протока и индуцирует образование последней взрослой почки — метанефроса.
.Эмбриональное развитие: недели 7 и 8 — онлайн-лекция
00:01 На 7-й неделе, 43-й день, длина темени-крестца составляет от 11,0 до 14,0 мм, и теперь, помимо мышечной массы, мы получаем хрящи конечностей образуются в мезенхиме верхней и нижней конечностей.00:15 К 44-му дню длина темени и крупа увеличивается на 13,0-17,0 мм, и развитие лица продолжается. 00:22 Верхняя губа продолжает становиться более гладкой и гладкой, носовые выступы сливаются с верхнечелюстными выступами и глаза начинают мигрировать.00:31 Веки формируются одновременно и со временем закроются, а затем снова откроются. 00:37 К 45-му дню длина темени-крупа достигла 13,0-17,0 мм. и мышечная межжелудочковая перегородка встретилась с перепончатой межжелудочковой перегородкой растет с эндокардиальных подушек и у нас есть полностью отдельные левый и правый желудочки.00:54 Голова продолжает увеличиваться и довольно большая. по сравнению с остальной частью эмбриона, но подбородок немного утоплен и будет продолжать расширяться по мере развития лица. 01:06 Цифровые лучи видны на пластине руки и станут только более отчетливыми. поскольку перепончатая кожа между соседними пальцевыми лучами претерпевает апоптоз, отмирает, и пальцы становятся все более заметными.01:20 К 46-му дню длина темени-крупа достигла от 16,0 до 18,0 мм. и эмбрион и связанные с ним мембраны стали такими большими что он выпирает в просвет матки, создавая отчетливые децидуальные слои такие как decidua basalis и parietalis.01:37 Внутри сердца сформировалась межпредсердная перегородка и сейчас овальное и вторичное отверстия расположены таким образом что клапан овального отверстия пропускает кровь из нижней полой вены перенос кислорода, чтобы двигаться через правое предсердие чисто к левому предсердию откуда он будет откачиваться к остальной части тела.01:57 К 47-му дню длина темени и крупа составляет примерно от 16,0 до 18,0 мм. 02:02 Конечности начинают вращаться, локоть вращается кзади, а колени вращаются кпереди. 02:10 Децидуальные слои в просвете матки очень четкие. и только станут более выраженными поскольку эмбрион занимает все больше и больше места в матке.02:20 Внешняя генеталия видна и присутствует но пока не может быть различен как мужчина или женщина. 02:27 Мы видим половой бугорок, мочеполовую оболочку, и анальные оболочки присутствуют, но на данный момент они еще не приобрели отчетливо мужской или женский вид.02:38 К 48-му дню длина темени-крупа составляет от 16,0 до 18,0 мм. 02:44 Медиальный, латеральный и верхнечелюстной выступы лица полностью слились, создавая более или менее, полностью человеческий вид к лицу.02:53 Грыжа средней кишки полностью перешла в пуповину. и будет там тусоваться, пока мы не войдем в период плода в какой момент брюшная полость расширится до того момента, когда средняя кишка сможет вернуться внутрь.03:06 Мочеполовая пазуха и прямая кишка были полностью отделены урроректальной перегородкой, которая срослась для формирования тела промежности на поверхности промежности эмбриона. 03:17 К 49-му дню длина темени и крупа достигла 18.От 0 до 22,0 мм. 3:22 Веки полностью сформировались но пока не встретились и закрывают глаза. 03:27 Наружное ухо сформировалось и более или менее похоже на ухо.3:31 Он еще не достиг зрелого положения на голове, но это видно. 3:35 Вторичное небо начало срастаться во рту и простираются кзади к носовой глотке и пальцы рук и ног теперь различны и перепонка между ними становится очень и очень тонкой.3:49 На 8-й неделе, 50-й день, длина темени-крестца достигла 18,0–22,0 мм. 3:56 Верхние конечности полностью согнуты в локтях, а нижние — в коленях. 04:02 День 51, у нас длина между 22.0 и 24,0 мм, и черты лица теперь полностью различимы. 04:10 День 52, длина от 22,0 до 24 мм. 04:15 Пальцы рук и ног теперь различимы, а лямки более или менее полностью исчезло между ними.04:21 День 53, длина темени и крупа от 23,0 до 28,0 мм и внешние гениталии стали выглядеть как мужские или женские. 04:30 Пока еще непросто определить разницу с помощью УЗИ, но теоретически можно определить пол эмбриона на этом этапе только с УЗИ.04:41 К 54-му дню длина составляет от 23,0 до 28,0 мм, генитальный бугорок, бороздка уретры и анус полностью видны на УЗИ и, как упоминалось ранее со временем станут более отчетливыми.04:55 День 55, от 23,0 до 28,0 мм в длину, конотрункальные гребни в выходных путях сердца начали формироваться и разделяться. 05:06 Эти области развивающегося сердца превращаются в отдельную аорту и легочный ствол.05:11 А к 56-му дню при длине от 27,0 до 31,0 мм, присутствуют структуры внутреннего, среднего и внешнего уха. 05:21 Конечности определенно достигли своей окончательной ориентации а эмбрион в основном выглядит как крошечный человек.05:29 И мы подошли к концу эмбрионального периода и началу плодного периода. 05:34 Большое спасибо, увидимся в следующем и заключительном разговоре.
.





































