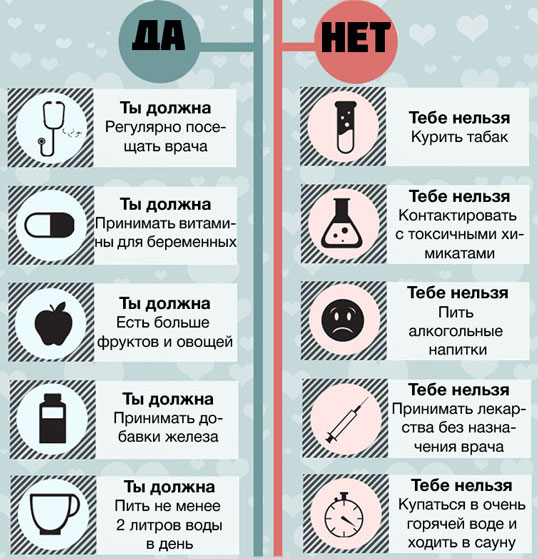
Противопоказания при беременности на ранних сроках и на втором и третьем триместрах — Женский медицинский центр «МедОк» — Женский медицинский центр МедОК
- Питание
В третьем триместре женщина начинает испытывать различные неудобства, связанные с пищеварением, такие как тяжесть в желудке, изжогу, запоры. Поэтому необходимо пересмотреть режим и рацион питания в этот ответственный период.
Одна из важнейших задач в этот период — следить за собственным весом. Излишние килограммы – это дополнительная нагрузка на организм, которая может привести к осложнениям течения беременности.
Однако следить за собственным весом – это не означает голодать! Диеты во время во время беременности категорически противопоказаны!
Из рациона следует исключить продукты, которые не являются полезными в питательном плане, а лишь приводят к излишнему весу. К таким продуктам относятся торты, пирожные, пирожки, булочки, конфеты, печенье.
Предпочтение следует отдавать молочным продуктам, нежирной рыбе и мясу, кашам, фруктам и овощам.
Питаться следует сбалансированно, разнообразно, небольшими порциями.
Противопоказанием при беременности также является переедание. Не следует в это время принимать участие в застольях.
- Питьевой режим
Что касается напитков, то некоторые из них являются противопоказанием в третьем триместре беременности.
В первую очередь это любые напитки, содержащие алкоголь, а также энергетики, сладкая газированная вода, особенно пепси и фанта, крепкий кофе и чай.
Предпочтение следует отдавать таким напиткам как травяные чаи, натуральные соки, морсы и компоты с небольшим содержанием сахара. Также рекомендуется пить обычную минеральную и столовую воду.
Что касается количества выпитой жидкости, то в настоящее время гинекологи не ограничивают потребление жидкости в третьем триместре. Если у женщины возникают отеки, то это связано не с употребление жидкости, а с нарушением работы почек, что может привести к тяжелому осложнению, гестозу.
При появлении отеков необходимо немедленно обратиться к врачу и принять лечебные меры.
- Медикаменты
Прием некоторых лекарственных средств по-прежнему остается противопоказанием при беременности в третьем триместре. Однако список препаратов, употребление которых возможно, все больше расширяется.
Поэтому часто врачи откладывают лечение каких-то заболеваний до третьего триместра, когда женщина может пройти лекарственную терапию, не причиняя вреда ни своему здоровью, ни здоровью будущего малыша.
Правило приема лекарств в третьем триместре остается общим для всего срока беременности: прежде, чем принимать тот или иной препарат, внимательно изучите инструкцию и проконсультируйтесь со специалистом.
- Физическая активность
Физическое состояние женщины в третьем триместре накладывает много ограничений на физическую активность.
Противопоказанием при беременности в этот период являются поднятие тяжестей, силовые упражнения, активные и потенциально травматические виды спорта.
Ребенок растет, занимает все больше места в организме женщины, и ей становится все труднее двигаться. Появляется одышка, становятся трудны ранее обычные движения: наклоны или подъем по лестнице.
Однако физическая нагрузка в третьем триместре беременности не является противопоказанием. Напротив, полезна ходьба, плавание, специальные упражнения для беременных.
Следует опираться на собственное самочувствие. Физкультура должна радовать, улучшать настроение и не вызывать сильное утомление.
- Сексуальная жизнь
Секс в третьем триместре беременности не противопоказан. Однако к сексу надо относиться осторожно, учитывая, что в это время не все способы уместны.
Кроме того на самых поздних сроках секс может стать стимуляцией начала родовой деятельности. Иногда гинекологи даже советуют прибегнуть к этому способом, чтобы запустить процесс родов.
Поэтому, если у женщины существует угроза преждевременных родов, от половой жизни в этот период беременности желательно отказаться.
Половая жизнь в третьем триместре беременности рекомендуется при желании и разумном подходе, если не существует осложнений.
Подводя итоги всему вышесказанному, следует отметить, что беременность – особый ответственный период в жизни женщины, который накладывает ряд ограничений.
Противопоказания при беременности вызваны особенностями этого периода и не мешают вести нормальный образ жизни и получать удовольствие от своего положения.
Питание беременной женщины
Итак, Ваши планы и решения родить ребенка осуществились – Вы беременны! Но эта новость вызывает у Вас двоякое чувство: – с одной стороны, чувство радости, а с другой чувство определенного опасения и даже страха перед неизведанными испытаниями за свою жизнь и судьбу будущего младенца. Каким он будет? — здоровым, красивым, счастливым?…
И это во многом зависит от самой женщины, от того какой образ жизни она будет вести во время беременности и самое важное – как будет питаться.
Питание женщины в разные периоды беременности
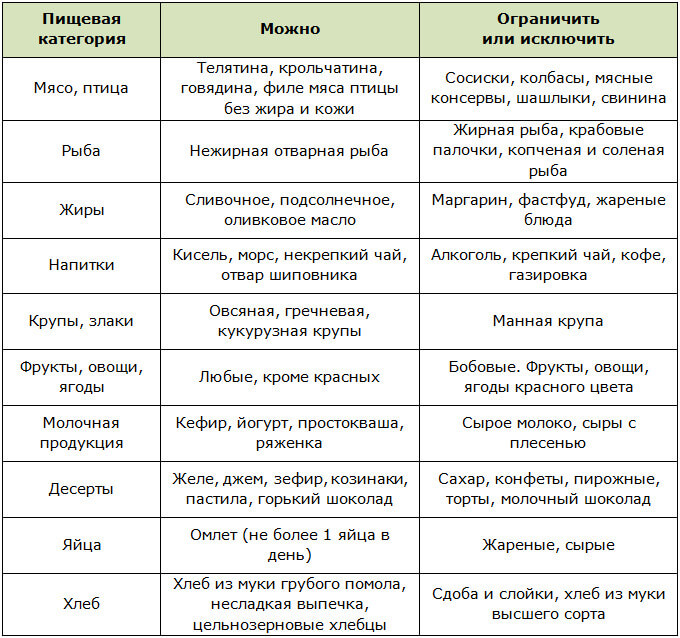
Главное в меню будущей мамы — разнообразие. Она должна употреблять продукты из всех пищевых групп: мясо, рыбу, овощи и фрукты, молочные продукты, хлеб и крупы.
Питание женщины во время беременности можно условно разделить на три периода (триместра).
Если до наступления беременности женщина питалась нормально, чувствовала себя комфортно, не испытывала аллергии ни к каким продуктам, то на раннем этапе первого триместра беременности изменять свой рацион питания не стоит.
В этот период закладываются все органы и системы в организме ребенка, формируются ткани. Организму нужны полноценные белки и витамины: нежирное мясо (кролик, курица, индейка), рыба и морепродукты, кисломолочные продукты. Обязательно кушать рис, свежие или замороженные овощи, сезонные фрукты. В первом триместре многие будущие мамы еще работают. Как бы ни было сложно контролировать свое питание в рабочих условиях, необходимо это делать – находить время для полноценного завтрака и обеда.
В первом триместре беременности идет активная перестройка организма и адаптация к новому состоянию. В этот период рекомендуется перейти на низкокалорийную диету, включающую больше фруктов, соков, отвары из сухофруктов, в том числе из шиповника.
Пусть в кармане всегда лежит гематоген, пакетик с орехами или сухофруктами, чтобы перекусить на улице. Если ваше состояние не позволяет питаться обычной пищей, стоит обратить внимание на детское питание. Детские продукты буквально спасают будущих мам, страдающих сильным токсикозом. Это коробочные кашки, детские творожки, печенье и фруктовые пюре.
В первом триместре необходимо уделять особое внимание качеству продуктов. Постепенно отказываться от соусов, полуфабрикатов и консервов, содержащих вредные химические добавки. Не забывать, что плацента свободно накапливает и пропускает химию. Велико значение продуктов, содержащих фолиевую кислоту, без нее невозможен интенсивный обмен веществ, ее недостаток способен вызвать аномалии в развитии. Фолиевая кислота содержится в зелени, орехах, белокочанной капусте и брокколи, свекле, бобовых, а также в яйцах.
По мнению диетологов, пищевой рацион беременных должен быть на 300 ккал/день выше, чем у небеременных, но в первом триместре совсем нет нужды повышать энергетическую ценность рациона; во втором триместре требуется дополнительно 340 ккал/день; в третьем триместре – 452 ккал/день.
Во втором триместре – происходят активные скачки в росте и весе ребенка и матки, поэтому калорийность рациона необходимо повысить. Желательно кушать больше и качественнее. В это время повышается потребность в микроэлементах: железе, магнии, цинке, селене, кальции, калии. Ребенок создает свой «запас» микроэлементов, используя материнский ресурс, а это означает, что у мамы их должно быть достаточно для двоих.
Очень часто у беременных во втором триместре падает гемоглобин, это нормальное физиологическое явление, если оно не является угрожающим для здоровья. Повысить гемоглобин можно употребляя красное мясо, курицу, рыбу, сухофрукты, гранаты, зеленые овощи и свежую зелень, гречку, цитрусовые (апельсины, грейпфруты, помело, лимоны), настои из шиповника и ягод.
Во втором триместре беременной необходимо ограничить в своем рационе потребление копченого и жареного, а также соли. Ни в коем случае нельзя ограничивать жидкость. Чистая вода – лучшее питье для беременной, и воды нужно употреблять до 2-2,5 л в день. Вода – это естественное питье для организма, она не вызывает осложнений и не имеет противопоказаний. Отеки вызывает не вода, а соль, которую мы не только добавляем в чистом виде, но и потребляем с консервами, майонезом, сыром, колбасой. Отсутствие соли – не вредно, она в естественном виде содержится во многих продуктах: овощах, хлебе, поэтому совсем без нее рацион не останется. Избыток соли нарушает обмен веществ.
В этот период можно повысить калорийность пищи. К родам нужно подойти физически крепкой. Мясо и рыбу лучше есть в первой половине дня, на завтрак и обед, а на ужин готовить молочно-растительные блюда: сырники, тушеные овощи, творожно — овощные запеканки. Нужно свести к минимуму прием консервов, копченостей, соленостей и маринадов, острых приправ и жирной пищи. Рекомендуются частые прогулки на воздухе, физическая активность.
Рекомендуются частые прогулки на воздухе, физическая активность.
В третьем триместре необходимо уменьшить калорийность продуктов за счет кондитерских и мучных изделий, меньше кушать жирного мяса, а также сыра и сметаны.
К концу этого периода многие специалисты советуют беременным вообще отказаться от мяса для повышения эластичностей тканей, профилактики разрывов.
В течение всего периода беременности следует особое внимание обратить на сочетание продуктов. Если разумно сочетать продукты, можно обеспечить более эффективное усвоение пищи. Если пища усваивается плохо, то это может приводить к гниению и брожению продуктов и образованию веществ, вредных для организма матери и ребенка. Кроме того, процесс брожения сопровождается газообразованием, это может приводить к метеоризму (вздутие живота) и неприятным ощущениям. Особенно это вредно на последних сроках беременности.
Стараться не принимать в один прием первое, второе и третье блюдо; это переполняет желудок и давит на плод, пища плохо переваривается и плохо усваивается. Кушать понемногу и чаще. Не рекомендуется принимать пищу непосредственно перед началом работы, длительной прогулкой, перед зарядкой и сразу после нее; желательно отдохнуть перед едой минут 10.
Кушать понемногу и чаще. Не рекомендуется принимать пищу непосредственно перед началом работы, длительной прогулкой, перед зарядкой и сразу после нее; желательно отдохнуть перед едой минут 10.
Кушать только тогда, когда проголодались, стараться не перекусывать на ходу. Соблюдать режим питания, питаться примерно в одно и то же время.
Правильное приготовление пищи поможет максимально сохранить полезные вещества, содержащиеся в продуктах. Не переваривать продукты, стараться не разогревать одно и то же блюдо по несколько раз, лучше отложить только ту порцию, которая будет использована. Готовить максимально щадящим способом: запекание, на пару, тушение. Избегать жарки, варки в большом количестве воды, при таком способе обработки продуктов теряется много полезных веществ. Если есть возможность, не готовить сразу на несколько дней. Не использовать при приготовлении еды алюминиевую посуду. Помнить, что для беременной женщины важны не калории, а качество пищи, ее натуральность, прежде всего «живая клетка» (цельные крупы, сырые овощи и фрукты, свежее мясо и молочные продукты).
Что может навредить беременной и плоду
Курение и алкоголь – с первых дней беременности бросить курить, если до этого курили, избегать «пассивного» курения, и не употреблять ни в каких дозах алкогольные напитки.
Недостаток в организме витаминов и микроэлементов – их отсутствие или недостаток может привести к непоправимым последствиям. Так, например, дефицит йода может привести к умственной отсталости ребенка, дефицит фолиевой кислоты – к тяжким уродствам плода, дефицит кальция – к нарушению формирования скелета ребенка, дефицит железа – к анемии и задержке физического и нервно-психического развития ребенка. Необходимо посоветоваться с врачом, возможно, он порекомендует перейти на йодированную соль, а также дополнить свой рацион витаминно-минеральным комплексом и фолиевой кислотой.
Лишний вес – это риск рождения крупного ребенка, а значит риск осложнений при родах и склонность ребенка к ожирению в старшем возрасте.
Употребление пищевых добавок(соусы, приправы типа вегеты, бульонные кубики), экзотические фрукты, полуфабрикаты, газированные напитки – опасность появления аллергии и аномалий у ребенка от этого, к сожалению, возрастает.
Рекомендуется беременной:
- Не есть хот-доги и другую закуску, содержащую мясо, которое не было раскалено на огне или проварено в кипящей воде.
- Избегать употребления мягких сыров. Твердые сыры безопасны.
- Не есть сырыми замороженные паштеты и мясные пасты, морепродукты. Консервированные аналоги – безопасны.
- Не употреблять сырые овощи, непастеризованные соки, печень, мясо, птицу и яйца, не прошедшие достаточной термической обработки. В этих продуктах могут содержаться таксины Сальмонеллы.
- Ограничить употребление сладкого.
- Ни в коем случае не прибегать к голоданию и различным диетам.
- Регулярно следить за артериальным давлением и не пропускать посещения врача-гинеколога.
Помните! От Вашего питания и образа жизни во время беременности зависит развитие
Вашего ребенка и его здоровье!
УЗИ во время беременности: вредно ли это?
Во время беременности очень важно своевременно проводить УЗИ, чтобы отслеживать состояние ребенка и, в случае необходимости, суметь предотвратить возможные негативные последствия. Для этого используется такая процедура, как УЗИ в Калуге, но насколько она необходима, приносит пользу или вред? Давайте разбираться.
Для этого используется такая процедура, как УЗИ в Калуге, но насколько она необходима, приносит пользу или вред? Давайте разбираться.
Всем беременным в женской консультации назначают сделать УЗИ (ультразвуковое исследование). Одни полагают, что такая процедура вредит малышу, другие доказывают, что отрицательного воздействия не наносит. Так чего все же стоит ожидать от УЗИ? Предлагаем разобраться в этом вопросе более подробно.
Вред УЗИ: правда или нет?
Матка – чувствительный орган и остро реагирует на ультразвук, в результате чего в процессе проведения процедуры может прийти в тонус. По данным некоторых ученых слишком частое использование ультразвука при беременности может стать причиной разного рода новообразований. На начальных сроках беременности вред УЗИ значительно выше из-за формирования у плода внутренних органов. Любое вмешательство в этот процесс может отрицательно сказаться на развитии ребенка. На 5-6 неделе беременности лучше воздержаться от УЗИ, дождавшись первого скрининга. Все опытные специалисты знают об этом, поэтому лишний раз не назначают такие обследования. Здесь же отметим, что эта информация актуальна только при чрезмерно частом проведении УЗИ в Калуге.
Все опытные специалисты знают об этом, поэтому лишний раз не назначают такие обследования. Здесь же отметим, что эта информация актуальна только при чрезмерно частом проведении УЗИ в Калуге.
Исследователи попытались выяснить, на какие органы больше всего влияет ультразвук и пришли к выводу, что наиболее уязвимым является головной мозг. Учеными была выявлена связь между частотой проведения УЗИ плода и количеством рожденных левшей. По их мнению, у таких детей могут быть проблемы в школе при осваивании навыков письма. В Америке проведено исследование, в результате которого доказано, что частое вагинальное УЗИ приводит к рождению детей, страдающих аутизмом.
Стоит здесь сделать ремарку: не стоит бояться проходить УЗИ, так как это необходимость для отслеживания нормального развития плода. Главное, чтобы вы находились под присмотром опытного специалиста, который и будет регулировать частоту.
Польза УЗИ
Необходимость его проведения остается очевидной, и в Калуге платные услуги УЗИ пользуются стабильным спросом. Обычно его назначают женщинам 3 раза за всю беременность для выявления патологий:
- 11-14 неделя беременности. В этот период повышается риск развития пороков, например, синдрома Дауна. На данном сроке УЗИст определит количество плодов в матке и поставит точный срок беременности.
- 18-22 неделя беременности: врач уточняет общее состояние ребенка и определяет его пол.
- 30-32 неделя беременности: определяется предлежание ребенка и уровень его развития.
Сейчас чаще всего делают УЗИ 3D и 4D. На экране можно наблюдать совершаемые малышом действия и получить первое фото ребенка.
Если беременная не хочет проводить УЗИ, она имеет право отказаться. Эти исследования являются желательными (для исключения возможных рисков), но не обязательными. Однако минимально рекомендуемое количество ультразвуковых исследований рекомендуют все же сделать для того, чтобы составить полную картину течения беременности.
Дополнительные УЗИ не назначают в случае хорошего самочувствия женщины. Но не обходится без случаев, когда сверх нормы необходимо проведение ультразвуковых исследований. Допустим, если это жизненно важно для плода или у мамы есть ряд хронических болезней. С помощью УЗИ выявляют внематочную беременность. Аборт, сделанный по показаниям медиков, может спасти жизнь беременной. Однако нужно помнить, что частоту проведения УЗИ определяет гинеколог. Кроме того, у нас вы можете пройти все виды аналогичных исследований для разных органов, и, например, на УЗИ сосудов шеи и головы цена одна из самых демократичных в регионе.
И вред, и польза от проведения УЗИ существуют. Чтобы родить здорового ребенка, нужно относиться к этому исследованию с осторожностью и следовать четким предписаниям лечащего врача.
Беременность и лекарственные средства / Акушерство-гинекология, репрудоктология / Статьи о здоровье / Статьи и энциклопедия / madez.ru
Мы активно планируем малыша долгое время, но никогда не задумываемся о вреде лекарств во время беременности!
Гинеколог, гинеколог эндокринолог Попова Наталья Владимировна расскажет, какие лекарства можно принимать при беременности, а какие категорически не рекомендуются.
Один из самых важных периодов в жизни женщины — это период вынашивания ребенка. И в эти несколько месяцев будущая мать должна сделать все от нее зависящее, чтобы на свет появился здоровый малыш. Но беременность продолжается девять календарных месяцев — очень сложно за это время ни разу не почувствовать какие-либо недомогания или проблемы со здоровьем.
При необходимости применять какой-либо препарат во время беременности будущая мать должна помнить:
- Любой лекарственный препарат во время беременности (на любом сроке) можно применять только в соответствии с показаниями и только по назначению лечащего врача;
- При выборе лекарственного средства необходимо отдавать предпочтение только тем лекарственным средствам, которые имеют доказанную эффективность;
- Отдавать предпочтение монотерапии, то есть лечение следует по возможности проводить только одним препаратом; комбинированное лечение в этот период нежелательно;
- Местное лечение более желательно, чем системное (внутрь, внутривенно, внутримышечно) назначение лекарственного средства.

- Беременная должна помнить, что полностью безопасных и абсолютно безвредных лекарственных препаратов не существует.
Самым опасным периодом для применения любых лекарственных средств, причем и химического, и натурального происхождения, считается первый триместр беременности (первые 12 гестационных недель), когда у плода закладываются все органы и системы, которые в дальнейшем будут только развиваться и формирование плаценты. Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ.
Выраженной степенью мутагенной опасности обладают:
1. в промышленности – асбест, ацетальдегит, винилхлорид, диметилсульфат; факторы металлургического и резинового производств;
металлы: медь, никель, свинец, цинк, кадмий, ртуть, хром, мышьяк, стирол, формальдегид, хлоропрен, эпихлоргидрин, этиленкокид.
2. сельское хозяйство — смесь дефолиантов, пестицидов, инсентиозидов, репеллентов, фунгицидов, пестициды, метилпартион, фталафос, хлорофос, гардона, ДДТ, контан.
Если вы работаете на вредном производстве и контактируете с этими химическими веществами, с малых сроков беременности, переходите на «легкий труд».
Мировые тенденции в отношении ранних сроков беременности с позиций доказательной медицины однозначны: признана необходимость рациональной диетотерапии, прием фолиевой кислоты не менее 400 мкг/сут и калия йодида 200 мг/сут.
После 12-14 недель беременности, при неполноценной диете рекомендуют употребление витаминных препаратов во время беременности и лактации, как способ оздоровления матери и плода. Витаминные комплексы, предназначенные для других групп населения (в том числе детей), беременным противопоказаны!
Лекарства во время беременности
В существующих классификациях принято подразделять лекарства во время беременности на группы — безопасные, относительно безопасные, относительно небезопасные и опасные. Причем перечень препаратов периодически корректируется.
Причем перечень препаратов периодически корректируется.
- Категория А — безопасные лекарства. Контролируемые испытания не показали возникновение риска для плода впервые 12 недель беременности. Относительно них отсутствуют данные о вредном влиянии на плод в поздние сроки беременности. Это фолиевая кислота, левотироксин натрия, парацетамол, магния сульфат.
- Категория В — относительно безопасные лекарства. Экспериментальные исследования в целом не показали их тератогенного действия у животных и детей, чьи матери принимали такие лекарства. Это амоксициллин, гепарин, инсулин, аспирин, метронидазол (кроме первого триместра)
- Категория С – относительно небезопасные лекарства. При испытаниях этих препаратов на животных выявлено их тератогенное или эмбриотоксическое действие. Контролируемых испытаний не проводилось либо действие препарата не изучено (изониазид, фторхинолоны, гентамицин, антидепрессанты, противопаркинсонические препараты).
 Эти препараты следует назначать лишь в том случае, когда потенциальная эффективность выше потенциального риска.
Эти препараты следует назначать лишь в том случае, когда потенциальная эффективность выше потенциального риска. - Карегория Д — опасные лекарства. Применение препаратов этой группы связано с определенным риском для плода, но несмотря на это возможно применение препарата по жизненным показаниям (противосудорожные препараты, доксициклин, канамицин, диклофенак).
- Категория Х — опасные лекарства, противопоказанные к приему.
Доказано тератогенное действие препаратов этой группы, прием их противопоказан во время беременности, а также при планировании беременности.
Хотя известно почти 1000 химических веществ, оказывающих тератогенный эффект на животных, доказано постоянное тератогенное действие только нескольких химических веществ, влияющих на человека. К ним относятся ряд наркотических анальгетиков, химиотерапевтические препараты (антиметаболиты, алкилирующие средства), антиконвульсанты (триметадион, вальпроевая кислота, фенитион, карбамазепин), андрогены, варфарин, даназол, литий, ретиноиды, талидомид.
Наиболее безопасные лекарственные препараты
(Larimore W.L., Petrie K.A., 2000)
|
Группы препаратов |
Наиболее безопасные препараты |
|
Анальгетики |
Парацетамол, наркотические анальгетики (короткими курсами), НПВС (кроме срока родов) |
|
Антибиотики |
Аминопенициллины, макролиды («Вильпрафен»), азитромицин, цефалоспорины, клиндамицин, эритромицин, метронидазол (кроме 1 триместра), пенициллины, триметоприм (кроме 1 триместра) |
|
Антидепрессанты |
Венлафаксин, флуоксетин, тразодон |
|
Антидиарейные средства |
Лоперамид |
|
Противорвотные средства |
Андациды, доксиламин, прохлорперазин, прометазин, витамин В |
|
Антигипертензивные средства |
B-Адреноблокаторы, гидралазин, метилдопа, празозин |
|
Антипаразитарные средства |
Перметрин |
|
Противотуберкулезные средства |
Этамбутол, изониазид |
|
Противовирусные средства |
Амантадин, ацикловир |
|
Антигистаминные средства |
Цетиризин, лоратадин |
|
Противоастматические/антиаллергические средства |
Эпинефрин, ингаляционные бронходилататоры, теофиллин |
|
Препараты для лечения сердечно-сосудистых заболеваний |
В-Адреноблокаторы, блокаторы кальциевых каналов, дигоксин, нитроглицерин |
|
Средства, применяемые при запорах |
Бисакодил, метилцеллюлоза |
|
Противодиабетические средства |
Инсулин |
|
Препараты для лечения заболеваний ЖКТ |
Сукральфат, метоклопрамид |
|
Тиреоидные гормоны |
Левотироксин, лиотиронин |
Очень важно, чтобы каждая беременная женщина помнила, что любое лекарственное средство во время беременности может принести не только пользу, но и немалый вред, поэтому любые самоназначения в этот период непозволительны, поскольку их последствия непредсказуемы и во многих случаях могут нанести непоправимый вред развивающемуся плоду.
Ключевые слова
Вопрос-ответ на актуальные темы о здоровье
01.04.2021 Анонимный пациент
Екатерина, добрый день) У меня проблема, из-за гормонального сбоя были сильные внутренние прыщи, а сейчас от них остались темные пятна, даже тональником их сложно маскировать( я почитала, что лазером можно удалить, но не знаю каким лучше, может вы подскажете, или вообще может не лазером пятна убрать, а как-то по другому? Заранее большое спасибо!
Посмотреть ответ19.03.2021 Пациент
Здравствуйте! Я родила ребенка и ему поставили диагноз апплазия части кожного покрова головы и сказали, что это генетическое заболевание. Можно ли как-то узнать точно ли это апплазия, а не неосторожность врачей при КС?
Посмотреть ответ 11. 03.2021
Варвара , 25 лет, Новосибирск
03.2021
Варвара , 25 лет, Новосибирск
Здравствуйте!
Скажите пожалуйста, делаете ли Лапароскопию по удалению эндометриозных кист и очагов эндометриоз по ОМС? Если нет, то подскажите стоимость (правый яичник-6,5 см, левый-2 кисты по 1,5 см, очаги) Две лапароскопии были проведены( одна запланированная, вторая экстренная( разрыв, но не удалили а просто коагулировали).
11.03.2021 Валерия Романова , 38 лет, Новосибирск
Здравствуйте, скажите пожалуйста 1,5 года назад забеременила в вашей клинике,. Был криоперенос. Сейчас хочу узнать не утилизирован мой материал, хочу оплатить просрочку для дальнейшего использования.
Посмотреть ответ 11. 03.2021
Александра, 35 лет, Новосибирск
Могу я стать сурагатной мамой если я из украины
Посмотреть ответ11.03.2021 Дарья , 35 лет, Новосибирск
Добрый день! У меня срок беременности 21 неделя, поставили диагноз: гипоплазия костей носа. На 12 неделе все было хорошо, размер косточки был 1,9 мм, сейчас в 21 неделю 4,3 мм. Биохимический анализ, хороший.
В таком случае какая вероятность потологии?
11.03.2021 Кристина , 29 лет, Новосибирск
здравствуйте, подскажите стоимость вакцинации пентаксим?
Посмотреть ответ 10. 03.2021
Юлия, 40 лет, Новосибирск
03.2021
Юлия, 40 лет, Новосибирск
Здравствуйте. Подскажите что принимать при воспаление поджелудочной железы. Раньше ставили диагноз панкреатит. Принимаю таблетки панкреатин омепразол нольпаза
Посмотреть ответ10.03.2021 Юлия, 27 лет, Новосибирск
Здравствуйте!
Мне 27 лет, первая беременность, проблем не было не до не во время, токсикоза нет, всё протекает отлично, у мужа есть 1 ребёнок от первого брака. У ребёнка G6pD.
После прохождения 1-го скрининга в 13,2 недель по узи всё в норме, единственное голова по измерениям оказалась на 13,6 дней.
Доктора насторожил только анализ хгч МоМ и меня отправили с ним к генетику, но и после общения с ним я ничего не поняла и не знаю что делать. Надеюсь вы подскажете.
fb-hCG 88,3 ng/ml 2,20 Скорр. MoM
MoM
PAPP-A 7,25 mIU/ml 1,68 Скорр.MoM
Шлейная складка 1,40 мм
Генетик сказал, следующее:
Индивидуальный риск по хромосомной патологии менее 1%(низкий)
Риск по вырожденным порокам развития и наследственным болезням для плода до 5% (низкий, общепопуляционный)
Но при этом порекомендовала в ближайшее два дня сдать нипт, сказала что решать мне и особо сильных рисков нет, но лучше сдать. Я так и не поняла насколько мне действительно его нужно сдавать.
Сейчас у меня уже 15,4 недель, возможно ли пересдать анализ крови сейчас или это можно было только в 13 недель сдавать, или дождаться 2 скрининга или всё же нужно делать срочно нипт?
09.03.2021 Аноним, Новосибирск
Здравствуйте. Подскажите, пожалуйста. Сейчас 34 недели беременности. В 31 неделю начался зуд в области передней стенки живота и икр ног, высыпания по типу крапивница на животе, сейчас на данный момент эти высыпания сливаются и образуются «липешки», на икрах высыпания нет, только зуд. Обращалась на прием к дерматологу, сказали аллергия на стиральный порошок, поменяла порошок на гипоаллергенный, детский, переполоскала вещи, что были постираеы с предыдущим порошком. По назначению местно крем декспантенол на высыпания и гель атопик. Лучше не стало. Зуд усиливается в ночное время. Анализы от 26.01.2021 алт-5,5, аст-26.7, общ.белок-69.0,общ.билируб-13.4, гемоглобин-99, эр-3.4, лейк-12,3, тромб-215. Моча норма. Диету стараюсь соблюдать. Бабушка уже пытается лечить народными средствами. Что делать?
Обращалась на прием к дерматологу, сказали аллергия на стиральный порошок, поменяла порошок на гипоаллергенный, детский, переполоскала вещи, что были постираеы с предыдущим порошком. По назначению местно крем декспантенол на высыпания и гель атопик. Лучше не стало. Зуд усиливается в ночное время. Анализы от 26.01.2021 алт-5,5, аст-26.7, общ.белок-69.0,общ.билируб-13.4, гемоглобин-99, эр-3.4, лейк-12,3, тромб-215. Моча норма. Диету стараюсь соблюдать. Бабушка уже пытается лечить народными средствами. Что делать?
09.03.2021 Аноним, Новосибирск
Дочери 16 лет в области шеи папиллматозный невус 3 штуки,сколько будет стоить их удаление ,чтоб не осталось шрамов-каким лучше способом удалять
Посмотреть ответ 09. 03.2021
Татьяна, 32 года, Новосибирск
03.2021
Татьяна, 32 года, Новосибирск
Здравствуйте, беременность 18 недель при прохождении первого скрининга в 12 недель пришёл анализ с повышенным хгч, при повторной пересдаче показало высокий риск по трисомии 21
Посмотреть ответ09.03.2021 Елена, 19 лет, Новосибирск
1 скрининг: показатели крови РАРР-А-0,46 .Это норма?
Посмотреть ответ09.03.2021 Наталья, 18 лет, Новосибирск
Добрый день! Подскажите, РРА на сроке 12 недель 0,46
Гинеколог сказал что можно сдать еще анализ, а если денег нет, то не сдавать, потому как ничего страшного нет, не знаю что делать
03. 03.2021
Наталья, 41 год, Новосибирск
03.2021
Наталья, 41 год, Новосибирск
Здравствуйте. У меня 1 марта отошли воды на 21 неделе. 2 марта сделали узи сказали 80мл, зев закрыт, у меня ещё ушивание шейки матки. 3 марта сделала узи сказали вод вообще нету. Как так если у меня уже не подтекают. Сегодня всячески мне навязывали советы прервать беременность. Ну я естественно отказалась. Сердце бьётся, шевеление есть. Не ужто нельзя сохранить беременность? Вот хотела у вас узнать возможно ли это????
Посмотреть ответ03.03.2021 Гаухар, 53 года, Новосибирск
Здравствуйте! сыну 5 лет,в отябре выявили гидронефроз. 10 ноября сделали операцию. поставили стендт, 9 декабря удалиили стендт. При выписке лохпнка была 28 мм. 15 января 37. 24 февраля 31мм, 3 марта 34мм. Что делать незнаю
Посмотреть ответ 03. 03.2021
Ульяна, 24 года, Новосибирск
Свободная бета-субъединима ХГЧ 18,65 Ме/Л эквивалентно 0,578 МоМ
PAPP-A 0.823 МЕ/л эквивалентно 0,303 МоМ
Подскажите какое значение результатов?
Посмотреть ответ03.03.2021 мария, 46 лет, Новосибирск
сколько стоит пройти колоноскопию и УЗИ сосудов нижних конечностей
Посмотреть ответ03.03.2021 мария, 46 лет, Новосибирск
Здравствуйте, анализы сданные по месту жительства в г. Мирный РС(Якутия) подойдут?
Посмотреть ответ 02. 03.2021
Наталья, 31 год, Новосибирск
03.2021
Наталья, 31 год, Новосибирск
Здравствуйте!мне 31 год.4 беременность
Три беременности проходили без особенностей,дети здоровы
Первый раз столкнулась с такими результатами скрининг теста
Хгч-8,52нг/мл-0,24 мом
Папа-а-0,347 мед/мл -0,69 мом
Твп 1,0 мм-0,72 мом
Итог риск на Дауна -1:100000
Риск на СД (только по биохимии) : 1:29820
Риск на эдвардса 1:95492
Риск на Патау/тертера 1:100000
Стоит ли переживать о врождённых пороках?
Какой шанс родить здорового ребенка?
Вредно ли УЗИ для плода?
Есть устойчивое мнение, что УЗИ при беременности вредно. Даже самые послушные будущие матери очень переживают при необходимости делать частые проверки, полагая, что это может навредить малышу. Считается, что если будущая мама часто обследуется, это неминуемо отразится на развитии ребенка, сделает его предрасположенным чуть ли не к раку, генетически неполноценным и отстающим в физическом и умственном развитии.
Для начала разберемся, что такое УЗИ?
Это звук настолько высокий, что он находится за пределами человеческого восприятия. Это обычные звуковые волны, как разговор или музыка, например, но частота колебаний этих волн выше, чем может услышать ухо человека. Как любой звук, он проникает сквозь препятствия, отчасти от них отражаясь (крикните в горах, они вернут вам эхо, с ультразвуком происходит то же самое). Ультразвуковой аппарат испускает сигнал, и он отражается (дает эхо) от разных тканей с разной силой, именно это эхо и регистрируется, превращаясь в картинку. Воздействие на плод обусловлено этими звуковыми волнами. Маловероятно, что эмбрион может их слышать, он же будущий человек, и слух у него будет человеческий, не способный слышать столь высокие звуки. Надо сказать, что до 16-17 недель орган слуха вовсе недостаточно развит, для того чтобы слышать хоть какие-то звуки. Часто во время проведения обследования можно увидеть, как малыш отворачивается от датчика, но это скорее связано с его давлением на переднюю брюшную стенку, чем влиянием самого ультразвука на плод.
Влияние УЗИ на беременность
Влияние на плод связывают с механическим воздействием ультразвука. Действительно, он используется в лечении разных болезней при проведении физиотерапии и даже для очистки зубов. Мало того, его используют военные, например, на подводных лодках. Зная подобное, невольно задумаешься — стоит ли рисковать? Но по аналогии с обычным звуком, представьте свои ощущения на дискотеке, или рядом со взлетающим самолетом, где децибелы зашкаливают, или же в тихой комнате, где любимый шепчет ласковые слова на ушко… Примерно такая же разница между тем ультразвуком, что используется в вышеперечисленных ситуациях и тем, что испускает аппарат. Таким образом, вред данного аппарата сильно преувеличивают люди, не понимающие самой сути исследования.
Влияние УЗИ на плод
Однако влияние УЗИ на плод всё же есть. Матка очень чувствительный, к внешнему воздействию, орган, и при проведении исследования она может приходить в тонус. При обычной, нормально протекающей беременности в этом нет никакой опасности, но при наличии угрозы прерывания на ранних сроках часто от этого исследования воздерживаются до нормализации тонуса матки.
УЗИ при беременности, да или нет?
Стоит помнить, что это довольно молодой метод исследования, и мы не знаем отдаленных последствий, как именно может отразиться УЗИ на беременных женщинах и на будущих поколениях. Возможно, эти опасения и беспочвенны, но не стоит настаивать на проведении 3D и 4D УЗИ, при которых сила ультразвука больше, только для того, чтобы увидеть своего малыша — достаточно обычного обследования. С другой стороны именно ультразвук стал тем методом исследования, который приоткрыл постороннему взгляду нерожденного ребенка, и дал возможность вовремя заметить серьёзные отклонения в развитии плода и принять меры, предотвращая осложнения как самой беременности, так и родов. Отказаться от УЗИ при беременности можно, нет такого закона, который заставил бы человека делать то или иное обследование. Но с другой стороны, возможно, именно эта способность может спасти вас и вашего ребенка от серьёзных осложнений, ибо как иначе заподозрить, например, неправильные положения плода, врожденные пороки развития у плода, предлежание плаценты и другие проблемы, которые могут привести в родах к настоящим катастрофам…?
Материал подготовил врач УЗД Е. В.Тишковская
В.Тишковская
Рентген при беременности — DocDoc.ru
После того, как женщина узнает о своей беременности, она должна крайне внимательно относиться к своему здоровья и образу жизни, поскольку от этого зависит развитие ее будущего малыша. Особое внимание беременной женщине следует обратить на предлагаемые ей обследования, особенно на те, которые связаны с получением определенной дозы облучения.
Рентген представляет собой один из самых информативных
методов исследования состояния внутренних органов и
костей и часто является единственным
способом постановки правильного диагноза. Однако проведение рентгенологического
обследования связано с получение человеком определенной дозы облучения, что
может оказать влияние на общий радиационный фон женщины и эмбриона. Поэтому,
прежде чем соглашаться на проведение рентгена, необходимо взвесить все «за» и
«против» и понять, действительно ли польза от обследования превышает
потенциальный риск.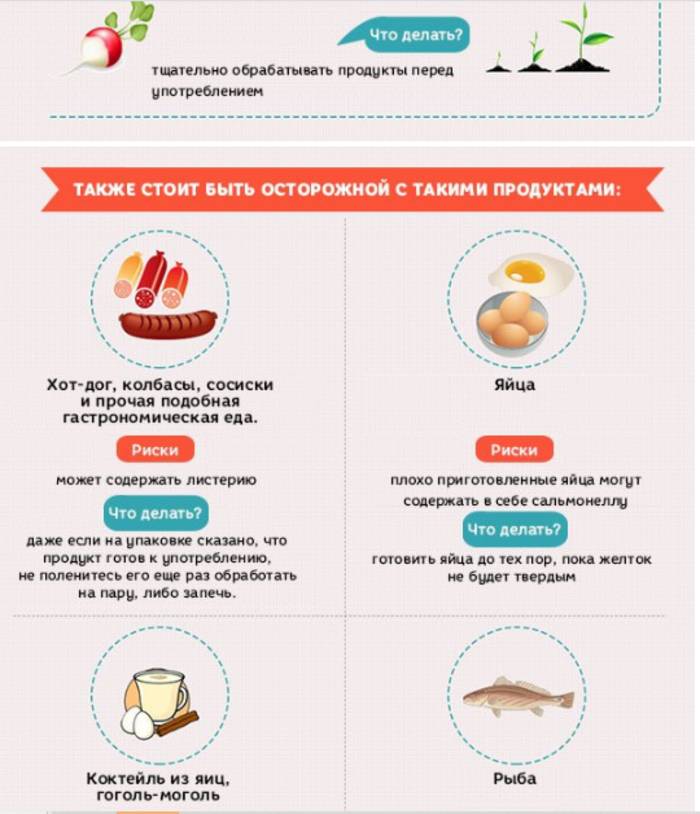
Общие понятия о рентгене при беременности
Последствия от рентгенологического обследования давно и тщательно были изучены до мельчайших деталей. Как известно, большая доза облучения может негативно отразиться на здоровье обычного человека, что уж говорить о беременных женщинах. Развивающийся внутри женского организма плод очень уязвим к различным внешним факторам, поэтому рентген может очень существенно сказаться на формировании маленького человека.
Под влиянием рентген-лучей могут приостанавливаться или нарушаться
процессы деления клеток, и результаты подобных изменений могут быть очень
печальными, начиная от генных мутаций и заканчивая раковыми опухолями. При дозе
облучения свыше 1 м3в у женщины с большой вероятностью может произойти
самопроизвольное отторжение плода или
ребенок родится в очень тяжелом состоянии. Кроме того, довольно часто после
рентгеновского облучения у детей могут наблюдаться серьезные нарушения в работе
нервной системы.
В каких случаях назначается рентген беременным и чем он может грозить
На самом же деле, когда врач назначает рентген при беременности, он уже отдает себе отчет, что потенциальная угроза для здоровья матери или развития плода превышает возможные последствия. Довольно часто подобный метод обследования назначается при воспалительных процессах в зубных каналах, поскольку без должного лечения инфекция может распространиться на десну, где образуется очаг заражения, который впоследствии перекидывается на кости челюсти и дальше по кровеносным сосудам инфекция проникает в другие органы по всему организму.
Многие женщины из-за боязни рентгена предпочитают отложить решение стоматологических проблем до момента рождения ребенка, что является в корне неправильным. При развитии сепсиса существует огромный риск заражения ребенка и сложных родов с тяжелыми последствиями .
Неизбежным является и рентгенологическое
обследование беременных при нарушениях в функциях опорно-двигательной
системы или различных травмах, вывихах и переломах. Категорически запрещается
самостоятельно пытаться вправить вывихнутые кости или накладывать гипс на
необследованные участки, поскольку впоследствии подобные манипуляции могут
привести к серьезным заболеваниям.
Категорически запрещается
самостоятельно пытаться вправить вывихнутые кости или накладывать гипс на
необследованные участки, поскольку впоследствии подобные манипуляции могут
привести к серьезным заболеваниям.
Также одним из неизбежных видов обследования является рентген легких при беременности для исключения или подтверждения воспалительных процессов, туберкулеза, пневмонии или рака легких. Без проведения подобной диагностики врач может затрудниться с ответом на вопрос, а сможет ли женщина вообще нормально выносить плод.
Подводя итоги, хочется отметить, что не стоит настолько сильно бояться рентгена при беременности — для защиты неродившегося малыша, находящегося в материнской утробе, используют экранирующие защитные фартуки, которыми закрываются грудную клетку, колени и живот.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Рентген на ранних сроках беременности и возможные последствия
Наиболее опасным считается рентген, проведенный в начале беременности. Следует избегать любых видов облучения в первом триместре беременности, а именно в первые два месяца, поскольку после 16 недели беременности вероятность развития пороков у плода после рентген-облучения сводиться к минимуму.
В целом рентгенологическое исследование можно условно разделить на три категории в зависимости от степени опасности для беременных:
- Рентген с наиболее опасными последствиями. Самым вредным считается рентгенография позвоночника, органов брюшной полости и таза, поскольку в этом случае Х-лучи проходят прямо через плод.
- Рентген со средней степенью опасности. К
этому виду относится рентгенологическое обследование грудной клетки,
головы,
конечностей, а также легких.
 Напрямую лучи на плод не попадают, но получаемая
доза является достаточно большой и распространяется на обширную область тела,
поэтому к такому рентгену следует относиться с осторожностью.
Напрямую лучи на плод не попадают, но получаемая
доза является достаточно большой и распространяется на обширную область тела,
поэтому к такому рентгену следует относиться с осторожностью.
- Рентген с минимальными последствиями. К наиболее безопасным видам обследования относится рентген носа и зубов. В этом случае диагностика проводится с помощью специального аппарата, который воздействует на минимальный участок тела.
Согласно установленным санитарным нормам доза облучения, полученная будущим ребенком, не должна быть выше 1 мЗв. Для некоторых видов рентгенографии она составляет:
- рентген грудной клетки – 0,3 мЗв;
- рентген конечностей – 0,01 мЗв;
- рентген носа – 0,6 мЗв;
- рентген зубов – 0,02 мЗв.
Более опасным считается рентген позвоночника, брюшной
полости или органов малого таза, при котором получаемая доза составляет 6-8
м3в. Поэтому при возможности женщина должна постараться избежать подобного вида
обследования или запланировать его на более поздние сроки.
Поэтому при возможности женщина должна постараться избежать подобного вида
обследования или запланировать его на более поздние сроки.
Возможные последствия рентгена при беременности
Как говорилось ранее, самым опасным является рентгенологическое обследование на самых ранних сроках, ведь именно в этот период у будущего малыша формируется головной и спинной мозг, а также нервная система. Кроме того, на ранних стадиях активно происходит деление клеток, поэтому любое негативное вмешательство может привести к существенным изменениям в данном процессе или его.
Опасность при рентгене на разных сроках:
- до 2 недель – может произойти выкидыш. Плод выходит самопроизвольно вместе с очередной менструацией;
- после 4 недель – может развиться патология головного мозга (микроцефалия), произойти нарушение в формировании желточного мешочка, хориона и амниона;
- на 6 неделе – происходят патологические
изменения в
надпочечниках или щитовидной железе, а также нарушиться
гормональный фон ребенка.
 Возможно развитие пороков
сердца, имеется угроза для
печени;
Возможно развитие пороков
сердца, имеется угроза для
печени;
- на 7 неделе – облучение может вызвать нарушение в иммунной системе;
- на 8 неделе – рентген оказывает влияние на пищеварительные органы и селезенку;
- на 9 неделе – существует вероятность в изменениях развития яичников, бронх и зубов;
- на 12 неделе – имеется вероятность развития лейкоза и малокровия, появиться нарушения в формировании костного мозга.
При наступлении второго триместра остается только существенный риск на кровеносную систему плода, поэтому не стоит исключать возможность развития анемии.
Если рентген при беременности все-таки необходим – что делать
Если возникла ситуация, при которой без рентгенологического
исследования невозможно обойтись, следует принять все необходимые меры
безопасности. Следует учитывать, что чем дальше от плода находится обследуемый
участок, тем меньше вероятность развития негативных последствий. По возможности
следует максимально защитить организм женщины от воздействия рентгеновских
лучей при помощи экранируемого фартука.
Следует учитывать, что чем дальше от плода находится обследуемый
участок, тем меньше вероятность развития негативных последствий. По возможности
следует максимально защитить организм женщины от воздействия рентгеновских
лучей при помощи экранируемого фартука.
Если вы подверглись облучению, то обязательно после процедуры сделайте ультразвуковое исследование, дабы убедиться, что с будущим ребенком все в порядке .
При проведении обследования на современных аппаратах, вы получите минимальную дозу облучения. К тому же врач должен уведомить вас об альтернативных методах исследования, если такие возможны в конкретном случае. Например, ультразвуковое обследование или магнитно-резонансная томография способны с успехом заменить рентген для беременных во многих случаях.
Бывает, что женщина сделала
рентген, не зная, что она беременна. В таком случае необходимо
проконсультироваться с врачом, который сможет предоставить квалифицированную
консультацию по дальнейшим действия женщины и рассказать ей о возможных
последствиях.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
16 августа 2016
| Инфекция | Симптомы | Профилактика и лечение |
|---|---|---|
Бактериальный вагиноз (БВ) Вагинальная инфекция, вызванная чрезмерным ростом бактерий, обычно находящихся во влагалище. BV был связан с преждевременными родами и рождением детей с низкой массой тела. |
| Как предотвратить БВ неясно.БВ не передается половым путем, хотя он связан с появлением нового или нескольких половых партнеров. Женщины с симптомами должны быть проверены на BV. Антибиотики используются для лечения БВ. |
Цитомегаловирус (SEYE-toh-MEG-uh-loh VEYE-ruhss) (CMV) Распространенный вирус, который может вызывать заболевание у младенцев, матери которых инфицированы ЦМВ во время беременности. ЦМВ-инфекция у младенцев может привести к потере слуха, потере зрения и другим нарушениям. |
| Соблюдение правил гигиены — лучший способ избежать заражения цитомегаловирусом. В настоящее время лечение недоступно. Но исследования изучают противовирусные препараты для младенцев. Также ведутся работы по созданию вакцины против ЦМВ. |
Стреп, группа B (GBS) Стрептококк группы B — это тип бактерий, часто обнаруживаемых во влагалище и прямой кишке здоровых женщин. | Вы можете избежать передачи GBS вашему ребенку, если сдадите анализы в возрасте от 35 до 37 недель. Для этого нужно просто взять мазок из влагалища и прямой кишки, и это не повредит. Если у вас есть СГБ, назначенный вам во время родов антибиотик защитит вашего ребенка от инфекции. При регистрации в больнице обязательно сообщите родильному персоналу и родильному персоналу, что вы носитель стрептококка группы B. | |
Вирус гепатита В (HBV) Вирусная инфекция, которая может передаваться ребенку во время родов. У инфицированных новорожденных вероятность развития пожизненной инфекции составляет 90 процентов. Это может привести к повреждению печени и раку печени. Вакцина может уберечь новорожденных от вируса гепатита В. | Симптомов может не быть.Или симптомы могут включать:
| Лабораторные тесты могут определить, является ли мать носителем гепатита B. Вы можете защитить своего ребенка на всю жизнь от HBV с помощью вакцины против гепатита B, которая представляет собой серию из трех прививок:
|
Грипп (грипп) Грипп — это распространенная вирусная инфекция, которая чаще вызывает тяжелое заболевание у беременных женщин, чем у небеременных. |
| Прививка от гриппа — первый и самый важный шаг в защите от гриппа.Прививка от гриппа, сделанная во время беременности, безопасна и, как было доказано, защищает как мать, так и ее ребенка (до 6 месяцев) от гриппа. (Вакцину в виде назального спрея нельзя вводить беременным женщинам.) Если вы заболели гриппоподобными симптомами, немедленно обратитесь к врачу. При необходимости врач назначит противовирусное лекарство от гриппа. |
Листериоз (lih-steer-ee-OH-suhss) Инфекция, вызванная вредоносными бактериями листерий. |
| Избегайте продуктов, в которых может быть листерия. Антибиотики используются для лечения листериоза. |
Парвовирус B19 (пятая болезнь) Большинство беременных, инфицированных этим вирусом, не имеют серьезных проблем.Но есть небольшая вероятность, что вирус может заразить плод. Это повышает риск выкидыша в течение первых 20 недель беременности. Пятое заболевание может вызвать тяжелую анемию у женщин с нарушениями эритроцитов, такими как серповидно-клеточная анемия, или проблемы с иммунной системой. |
| Нет специального лечения, за исключением переливания крови, которое может потребоваться людям, у которых есть проблемы с их иммунной системой или нарушениями эритроцитов. Не существует вакцины, помогающей предотвратить заражение этим вирусом. Не существует вакцины, помогающей предотвратить заражение этим вирусом. |
Инфекции, передающиеся половым путем (ИППП) Инфекция, передающаяся половым путем. Многие ИППП могут передаваться ребенку в утробе матери или во время родов. Некоторые эффекты включают мертворождение, низкий вес при рождении и опасные для жизни инфекции. ИППП также могут стать причиной преждевременного отхождения воды у женщины или преждевременных родов. | ИППП можно предотвратить, практикуя безопасный секс.Женщина может избежать передачи ИППП своему ребенку, пройдя обследование на ранних сроках беременности. Лечение зависит от ИППП. Многие ИППП легко лечатся антибиотиками. | |
Токсоплазмоз (TOK-soh-plaz-MOH-suhss) Эта инфекция вызывается паразитом, который содержится в кошачьих фекалиях, почве, а также в сыром или недоваренном мясе. |
| Вы можете снизить риск:
Лекарства используются для лечения беременной женщины и ее будущего ребенка.Иногда после рождения ребенка лечат лекарствами. |
Инфекция мочевыводящих путей (ИМП) Бактериальная инфекция мочевыводящих путей. При отсутствии лечения он может распространиться на почки, что может вызвать преждевременные роды. |
| ИМП лечат антибиотиками. |
Грибковая инфекция Инфекция, вызванная чрезмерным ростом бактерий, обычно находящихся во влагалище. Грибковые инфекции чаще встречаются во время беременности, чем в другие периоды жизни женщины. Они не угрожают здоровью вашего малыша. Но они могут быть неудобными, и их трудно лечить во время беременности. |
| Кремы и свечи вагинальные используются для лечения дрожжевой инфекции во время беременности. |
Руководство по беременности | Этапы, работа и советы о том, чего ожидать
Женщина обычно знает, что беременна, если пропускает один или несколько периодов. Однако отсутствие менструации не всегда означает, что женщина беременна, и женщины часто испытывают другие симптомы беременности, прежде чем пропустить менструацию. Некоторые женщины испытывают множественные симптомы, а другие не проявляют их.
Однако отсутствие менструации не всегда означает, что женщина беременна, и женщины часто испытывают другие симптомы беременности, прежде чем пропустить менструацию. Некоторые женщины испытывают множественные симптомы, а другие не проявляют их.
- Тошнота и рвота (утреннее недомогание)
- Незначительное кровотечение
- Набухшие груди или соски
- Усталость
- Головные боли
- Перепады настроения
- Тяга к еде
- Частое мочеиспускание
Эти симптомы также похожи на симптомы предменструального синдрома (ПМС) и других заболеваний.Чтобы подтвердить беременность и исключить другие заболевания, женщинам следует поговорить со своими врачами, если они заметят какой-либо из этих признаков.
Многие женщины перед тем, как позвонить врачу, используют домашний тест на беременность. Тесты не требуют рецепта и обычно точны. Лучшее время для прохождения теста — неделя после первой пропущенной менструации или как минимум одна-две недели после секса.
Факты о беременности:- Беременность длится три триместра, в общей сложности около 40 недель.
- Общие побочные эффекты беременности включают тошноту, рвоту, отек, варикозное расширение вен, боли в спине, геморрой, изжогу, усталость, запор и нарушение сна.
- Правильный дородовой уход и отказ от вредных веществ и лекарств могут увеличить шансы на здоровую беременность.
- Осложнения во время беременности могут возникать из-за неправильного дородового ухода и ранее существовавших условий или вообще без очевидной причины.
 Но большинство осложнений излечимы при раннем обнаружении.
Но большинство осложнений излечимы при раннем обнаружении. - Разнообразие методов родов варьируется от естественных родов до кесарева сечения и родов в воде до родов на больничной койке.
- Женщинам следует поддерживать открытое общение и регулярный контакт со своими поставщиками медицинских услуг на протяжении всей беременности.
Первый триместр
Первый триместр длится 12 недель, начиная с зачатия.В течение этого триместра такие вещества, как алкоголь, запрещенные наркотики, некоторые лекарства и болезни могут нанести наибольший вред плоду. По данным Американского колледжа акушеров и гинекологов, этот триместр также является самым рискованным для выкидышей, примерно 80% из которых приходится на первый триместр.
Через восемь недель эмбрион становится плодом и имеет длину от одного дюйма до полутора дюймов. К 12 неделе плод начинает чаще шевелиться, у него развиваются половые органы.Появляются веки, ногти на ногах и руках.
К 12 неделе плод начинает чаще шевелиться, у него развиваются половые органы.Появляются веки, ногти на ногах и руках.
С первой по четвертую неделю женщины обычно испытывают такие симптомы, как болезненность груди, перепады настроения, запор, вздутие живота и обострение чувств, таких как вкус и запах. У некоторых женщин утреннее недомогание начинается примерно на шестой неделе. Это может длиться до второго триместра.
Седьмая и восьмая недели приносят такие симптомы, как частое мочеиспускание, головные боли и выделение слюны. Уменьшение количества выдохов может вызвать у некоторых женщин приступы головокружения в течение дня.
Первый визит к врачу
Женщинам следует запланировать свое первое посещение врача на период с шестой по восьмую недели или после того, как менструальный цикл задержится на две-четыре недели. Некоторые врачи не назначают первый осмотр до восьмой недели, если нет проблем.
Во время первого посещения врач задаст много вопросов о здоровье женщины, привычках и менструальном цикле. Врач также проведет ряд анализов или обследований. Женщины разного этнического происхождения часто сдают разные тесты, потому что они подвержены более высокому риску определенных заболеваний.
Врач также проведет ряд анализов или обследований. Женщины разного этнического происхождения часто сдают разные тесты, потому что они подвержены более высокому риску определенных заболеваний.
- Физический
- Тазовое и ректальное исследование
- Общий анализ крови ,00
- Образец мочи
- Пап-тест
- Определение группы крови и скрининг ,00
- Тест на такие инфекции, как сифилис, гепатит, гонорея, хламидиоз и ВИЧ
- Тест на наличие ветряной оспы, кори или эпидемического паротита
- Тест на муковисцидоз
График экзамена
Если первоначальный осмотр не вызывает тревожных признаков, женщины обычно обращаются к врачу по установленному графику. Между 10-й и 14-й неделями женщины могут пройти скрининг на вещества, которые могут указывать на факторы риска для последующих осложнений. Между 24 и 28 неделями беременных женщин проверяют на гестационный диабет, тип диабета, который формируется во время беременности. Женщины с повышенным риском гестационного диабета могут пройти обследование раньше.
Между 10-й и 14-й неделями женщины могут пройти скрининг на вещества, которые могут указывать на факторы риска для последующих осложнений. Между 24 и 28 неделями беременных женщин проверяют на гестационный диабет, тип диабета, который формируется во время беременности. Женщины с повышенным риском гестационного диабета могут пройти обследование раньше.
- Каждые четыре недели до 28 недели
- Каждые две недели с 28-36 недель
- Один раз в неделю с 36 недели до доставки
Второй триместр
Второй триместр длится с 13 по 28 неделю.
Уже на 12 неделе, но обычно около 16 недели, врач может определить пол плода. К тому времени уже сформировались кости, мышечная ткань и кожа.
К тому времени уже сформировались кости, мышечная ткань и кожа.
Женщины обычно чувствуют движение примерно на 20-й неделе. Примерно на 24-й неделе образуются следы и отпечатки пальцев, и плод часто спит и просыпается. Размер и форму матки женщины также можно измерить на 22-й неделе, чтобы определить, нормально ли растет и развивается плод.
28-я неделя обычно является самым ранним сроком рождения ребенка. По оценкам, 92 процента детей выживают в это время.Однако большинство из них рождаются с серьезными проблемами со здоровьем.
Ложные родовые схватки
Во втором триместре женщины могут начать ощущать схватки Брэкстона-Хикса, также называемые «ложными схватками». Эти ощущения приходят и уходят, обычно незначительные.
В течение этого триместра исчезают многие неприятные симптомы беременности. У женщин может быть больше энергии, повышенный аппетит и повышенное половое влечение в течение первых нескольких недель.
У женщин может быть больше энергии, повышенный аппетит и повышенное половое влечение в течение первых нескольких недель.
Некоторые женщины могут испытывать заложенность носа, болезненность десен и судороги ног. Часто возникают боли в спине и легкий туман в мозгу. Из-за задержки жидкости пальцы могут чувствовать покалывание. Женщины также регулярно набирают вес, пока не родится ребенок.
Многие женщины рады видеть, что их кожа и волосы выглядят более здоровыми.
Чтобы избежать симптомов изжоги, женщины могут есть нежирную пищу небольшими порциями и не ложиться после еды.
Женщины могут начать ощущать «ложные схватки», называемые схватками Брэкстона-Хикса. Обычно они начинаются примерно на шестой неделе, но женщины не ощущают их до второго или третьего триместра.
Это способ подготовки тела к истинному труду. Схватки Брэкстона-Хикса ощущаются как легкие менструальные спазмы или сжатие в животе, которые приходят и уходят. Это нормальное течение беременности, и вам не о чем беспокоиться.
В отличие от настоящих схваток, схватки Брэкстона-Хикса мягкие, происходят в передней части живота или в одной конкретной области и длятся от 30 секунд до двух минут.Они также непостоянны и иногда исчезают, когда женщина двигается или меняет положение.
Настоящая схваткообразная боль начинается в спине и охватывает живот. Он также становится сильнее при движении или смене положения и становится более интенсивным со временем.
Тесты во втором триместре включают:- Врачи могут использовать иглу для извлечения пробы околоплодных вод из матки между 15 и 20 неделями для проверки на вещества, которые могут привести к осложнениям в будущем.
- Дополнительные тесты часто проводятся между 16 и 18 неделями для выявления потенциальных аномалий или врожденных дефектов.
- Ультразвук или сонограмма обычно проводится между 18 и 20 неделями, чтобы проверить предполагаемую дату родов и анатомию ребенка, записать сердцебиение и дыхательные движения, проверить наличие дополнительных плодов и выявить потенциальные аномалии.

- Если тест на диабет не проводился в течение первого триместра, женщины обычно проходят его между 24 и 28 неделями беременности.
Третий триместр
Третий триместр длится с 29 по 40 неделю или до рождения.
Примерно на 32-й неделе у плода могут открываться и закрываться глаза, а кости почти полностью сформированы. Младенец, родившийся до 37-й недели (недоношенный), имеет повышенный риск развития, нарушения слуха и зрения.
Младенцы, родившиеся на 37-й и 38-й (доношенных) неделях, сталкиваются с менее серьезным риском для здоровья, но обычно не так здоровы, как младенцы, родившиеся на 39-й и 40-й неделях (доношенных).Младенцы, родившиеся на 41-й неделе (поздние сроки) и после 42 недель (доношенные), также подвержены более высокому риску осложнений.
Во время этого триместра женщины могут чувствовать себя более уставшими и у них может развиться геморрой. Тело все больше болит и болит. Растяжки могут появиться из-за отека и растяжения кожи. Грудь будет подтекать, когда они готовятся к кормлению грудью. Если женщины занимаются сексом, у них могут быть кровянистые выделения.
Тело все больше болит и болит. Растяжки могут появиться из-за отека и растяжения кожи. Грудь будет подтекать, когда они готовятся к кормлению грудью. Если женщины занимаются сексом, у них могут быть кровянистые выделения.
Если схватки Брэкстона-Хикса не начались во втором триместре, они начнутся примерно на 29 неделе.Женщины могут спать во время одной из этих слабых ложных схваток. Если смена позиции не заставит их уйти, они в конечном итоге уйдут сами.
Истинные схватки длятся от 30 до 90 секунд и увеличиваются в продолжительности, приближаясь друг к другу по мере приближения ко времени родов.
Пренатальная помощь
Почти у трети беременных женщин возникают какие-либо осложнения.Пренатальный уход помогает предотвратить риск осложнений во время беременности и увеличивает шансы врача обнаружить осложнения, если они возникнут.
Дородовая помощь — это медицинская помощь, которую получают женщины во время беременности. Он включает в себя осмотры, обследования, а также изменения в питании и образе жизни. В идеальном мире женщины должны начать дородовой уход еще до того, как забеременеют. Когда это невозможно, женщинам следует начинать дородовой уход, как только они осознают, что беременны.
Он включает в себя осмотры, обследования, а также изменения в питании и образе жизни. В идеальном мире женщины должны начать дородовой уход еще до того, как забеременеют. Когда это невозможно, женщинам следует начинать дородовой уход, как только они осознают, что беременны.
- Акушеры
- врачей, специализирующихся на вопросах беременности и родов
- акушеры-гинекологи
- Акушеры / гинекологи — это врачи, специализирующиеся на вопросах беременности и родов в дополнение к охране здоровья женщин
- Семейные врачи
- врачей, которые предлагают различные услуги людям всех возрастов, обычно это терапевт беременной женщины
- Акушерки
- могут быть лицензированными, профессиональными акушерками или сертифицированными медсестрами, специализирующимися на охране здоровья женщин, беременности и родах
Пренатальные добавки и лекарства
Пренатальный осмотр перед беременностью включает тестирование на любые заболевания или состояния, которые могут повлиять на беременность. Большинство женщин решают либо изменить, либо прекратить прием лекарств или потенциально вредных привычек во время этого визита. Они также могут начать принимать пренатальные витамины, фолиевую кислоту, добавки кальция или железа.
Большинство женщин решают либо изменить, либо прекратить прием лекарств или потенциально вредных привычек во время этого визита. Они также могут начать принимать пренатальные витамины, фолиевую кислоту, добавки кальция или железа.
- Фолиевая кислота
- помогает предотвратить дефекты нервной трубки, которые влияют на развитие позвоночника и нервной системы
- Кальций
- помогает плоду развивать крепкие кости, нервы и мышцы
- Утюг
- помогает переносить кислород к клеткам крови
- Витамины для беременных
- обычно содержат адекватный баланс фолиевой кислоты, кальция и железа, но меньшие дозы других витаминов и минералов, которые могут быть вредными
Набор веса и общее состояние здоровья
Увеличение веса — типичный и здоровый аспект беременности. Большинство женщин должны набрать 25-35 фунтов во время беременности, но женщины с избыточным весом должны набирать только 15-25 фунтов, а женщины с недостаточным весом должны набирать 28-40 фунтов.
Большинство женщин должны набрать 25-35 фунтов во время беременности, но женщины с избыточным весом должны набирать только 15-25 фунтов, а женщины с недостаточным весом должны набирать 28-40 фунтов.
Хотя многие женщины беспокоятся о наборе веса, невыполнение этого может привести к недостаточному росту плода или преждевременным родам. Соответственно, большинству женщин не следует переходить на диету для похудания во время беременности. Скорее, им следует перейти на здоровую диету, если они еще не практикуют ее.
Женщинам следует избегать продуктов, которые могут способствовать возникновению болезней пищевого происхождения, таких как непастеризованный сыр, молоко или сок, а также сырое мясо, включая рыбу, яйца и мясные деликатесы.Кроме того, некоторые морепродукты содержат большое количество ртути, которая может нанести вред плоду.
Общие рекомендации для здоровой беременности включают:- Не курить
- Не употребляю алкоголь
- Не употребляю наркотики
- Больше отдыхать
- Придерживайтесь здоровой диеты
- Выполнение упражнений с малой отдачей
Диета и упражнения при беременности
По данным Cleveland Clinic, большинству женщин достаточно, чтобы съесть дополнительно 500 калорий в день, чтобы правильно кормить себя и своих детей. Около 200–300 этих калорий должны поступать из цельных продуктов с большим количеством питательных веществ, таких как цельнозерновые, овощи, фрукты, нежирное мясо и нежирные молочные продукты.
Около 200–300 этих калорий должны поступать из цельных продуктов с большим количеством питательных веществ, таких как цельнозерновые, овощи, фрукты, нежирное мясо и нежирные молочные продукты.
- Получайте не менее 1000 миллиграммов кальция в день из четырех порций молочных продуктов или продуктов, таких как листовая зелень, обогащенные злаки и хлеб, семена кунжута и миндаль.
- Фолиевая кислота особенно важна во время беременности. Получите не менее 400 микрограммов из обогащенного хлеба, риса, муки, крупы и макаронных изделий. Ешьте продукты, богатые фолиевой кислотой, например листовую зелень, бобы, цитрусовые, чечевицу и орехи.
- Женщины должны получать в общей сложности 27 мг железа в день из витаминов для беременных и таких продуктов, как листовая зелень, фасоль, сардины, говядина, свинина и цельнозерновые продукты.

- Ешьте листовую зелень, темно-желтые или оранжевые овощи, молоко и печень, чтобы получать 770 мкг витамина А в день.
- Женщинам необходимо 600 международных единиц витамина D в день из обогащенного молока или жирной рыбы, например лосося.
- Беременные женщины должны получать не менее 200 мг ДГК с витаминами или добавками для беременных.
- Допустимо есть две-три порции безопасной рыбы по 4 унции в неделю. Для получения дополнительной информации о безопасной рыбе ознакомьтесь с рекомендациями FDA по употреблению рыбы.
- Ограничьте количество кофеина двумя порциями кофе по 5 унций, двумя порциями соды по 12 унций или тремя порциями чая по 5 унций.
- Избегайте употребления алкоголя.
- Избегайте чрезмерно соленой пищи, которая может привести к задержке воды и повышению артериального давления.
Женщинам следует избегать продуктов, которые могут способствовать возникновению болезней пищевого происхождения, таких как непастеризованный сыр, молоко или сок, а также сырое мясо, включая рыбу, яйца и мясные деликатесы.
Женщины со здоровой, нормальной беременностью должны заниматься спортом для поддержания оптимального здоровья.Но сначала важно обсудить режим упражнений с врачом. Ходьба, плавание, велотренажер, модифицированная йога или пилатес — хороший выбор.
Опасные препараты во время беременности
Некоторое избегание употребления наркотиков во время беременности легко понять, например, употребление уличных наркотиков (незаконных или запрещенных), включая кокаин, экстази и метамфетамины, героин и марихуану.Хотя примерно одна из 20 женщин принимает уличные наркотики во время беременности, обычно известно, что эти вещества вредны для взрослых, поэтому, естественно, они также могут быть вредными для развивающегося плода.
Но безопасность рецептурных лекарств или даже безрецептурных лекарств и добавок во время беременности может быть не так хорошо известна.
- Проблемы с плацентой
- Врожденные дефекты
- Абстинентный синдром у младенца после рождения
- Дети с недостаточным весом
- Преждевременные роды (роды до 37 недель)
- Выкидыш (невынашивание беременности до 20 недель)
- Мертворождение (когда ребенок умирает в матке матери через 20 недель)
Центры по контролю и профилактике заболеваний заявляют, что мало что известно о последствиях приема большинства лекарств во время беременности.Это связано с тем, что с этической точки зрения беременных женщин часто не включают в предмаркетные исследования для определения безопасности и эффективности нового лекарства или лечения. По оценкам CDC, менее 10% одобренных FDA лекарств с 1980 года содержат достаточно информации, чтобы определить их реальный риск врожденных дефектов.
По оценкам CDC, менее 10% одобренных FDA лекарств с 1980 года содержат достаточно информации, чтобы определить их реальный риск врожденных дефектов.
Однако некоторым женщинам необходимо принимать лекарства во время беременности для лечения определенных заболеваний, таких как астма, эпилепсия (припадки), высокое кровяное давление или депрессия.Если беременная мать не будет продолжать прием лекарств для лечения этих и других заболеваний, это может быть более вредным для ее здоровья, а также для здоровья будущего ребенка. Беременной женщине всегда важно поговорить со своим врачом, прежде чем прекращать прием лекарств.
Употребление безрецептурных препаратов во время беременности
Согласно статье, опубликованной Американской академией семейных врачей (AAFP), , «несмотря на отсутствие рандомизированных клинических испытаний для руководства по их применению во время беременности» , более 90 процентов беременных женщин принимают рецептурные или внебиржевые препараты. (Безрецептурные) лекарства.Большинство безрецептурных препаратов, используемых во время беременности, предназначены для лечения аллергии, респираторных, желудочно-кишечных или кожных заболеваний. Но парацетамол, болеутоляющее, также используют примерно 65 процентов беременных женщин, хотя обычно это считается безопасным.
(Безрецептурные) лекарства.Большинство безрецептурных препаратов, используемых во время беременности, предназначены для лечения аллергии, респираторных, желудочно-кишечных или кожных заболеваний. Но парацетамол, болеутоляющее, также используют примерно 65 процентов беременных женщин, хотя обычно это считается безопасным.
Лекарства от простуды также обычно считаются безопасными, если их принимать кратковременно и за пределами первого триместра. Но AAFP советует беременным с осторожностью использовать противоотечное средство псевдоэфедрин. В целом врачи должны с осторожностью рекомендовать, а матери должны с осторожностью принимать любые безрецептурные препараты во время беременности из-за возможности возникновения побочных эффектов для развивающегося плода.
По данным AAFP, по крайней мере, 10 процентов врожденных дефектов возникают в результате воздействия наркотиков через мать; и из всех новых безрецептурных препаратов, продаваемых в период с 1975 по 1994 год, 30 процентов ранее отпускались по рецепту.
Употребление алкоголя и курение
Национальный институт здоровья (NIH) рекомендует беременным женщинам не курить, так как это подвергает будущего ребенка воздействию никотина, окиси углерода и других вредных веществ. Кроме того, курение может помешать развивающемуся плоду получать необходимое питание и увеличивает риск мертворождения или преждевременных родов для матери.
Поскольку электронные сигареты продаются как более безопасная альтернатива курению, некоторые беременные женщины могут подумать, что курение во время беременности безопасно. Но даже если в электронных сигаретах меньше токсичных химикатов, чем в сигаретах, они связаны с серьезными побочными эффектами. Те, которые содержат никотин, особенно вредны для развивающихся младенцев и беременных женщин. По данным CDC, никотин может повредить мозг и легкие развивающегося ребенка, а ароматизированные жидкости для электронных сигарет также могут быть вредными для плода.
Агентство рекомендует отказаться от всех табачных изделий, если вы беременны.
NIH также предостерегает от употребления алкоголя во время беременности, отмечая, что «не существует известного безопасного количества алкоголя, которое женщина может пить во время беременности». NIH заявил, что употребление алкоголя во время беременности может вызвать хронические физические и поведенческие проблемы у детей, включая алкогольный синдром плода, который является состоянием, которое может привести к лицевым аномалиям (включая широко поставленные и узкие глаза), проблемам роста и проблемам нервной системы.
Взаимодействие с лекарствами, отпускаемыми по рецепту, при беременности
Неблагоприятные лекарственные взаимодействия могут возникать во время беременности, когда некоторые лекарства потенциально вредны для будущего ребенка, а в некоторых случаях и для матери.Эти взаимодействия могут включать повышение или снижение общей эффективности лекарственного средства из-за состояния беременности женщины или появление неожиданных побочных эффектов для мамы или ее ребенка.
Перед приемом каких-либо лекарств во время беременности, а иногда и перед беременностью при планировании беременности или после беременности при кормлении грудью, женщина должна проконсультироваться со своим врачом об известных (и неизвестных) рисках по сравнению с преимуществами для нее самой и ее ребенка.
Некоторые вопросы, которые она может захотеть задать, включают:- Можно ли принимать этот препарат во время беременности?
- Могу ли я принимать этот препарат вместе с другими лекарствами?
- Следует ли избегать определенных продуктов, напитков, других продуктов или занятий во время приема препарата?
- На какие возможные признаки взаимодействия с наркотиками следует обращать внимание?
- Как подействует препарат при беременности? Как это может повлиять на плод?
- Есть ли дополнительная информация о препарате, состоянии, которое лечат, и возможных взаимодействиях во время беременности?
Некоторые примеры лекарств, которые, как известно, взаимодействуют с здоровьем беременных женщин и развивающихся плодов, включают:
Аккутан (изотретиноин)- Используется для лечения
- Угри
- Вред для матери
- Значительно повышенный риск выкидыша и преждевременных родов
- Вред для плода
- Высокий риск врожденных дефектов, включая умственную отсталость, пороки развития мозга, пороки сердца и лицевые аномалии.
 Значительно повышен риск детской смерти.
Значительно повышен риск детской смерти.
- Используется для лечения
- Депрессия, тревога, ОКР, панические атаки, ПТСР
- Вред для матери
- Депрессия во время беременности может привести к послеродовой депрессии, которая является серьезным заболеванием, требующим лечения.Иногда преимущества лечения депрессии во время беременности перевешивают риски.
- Вред для плода
- Может вызывать врожденные дефекты, такие как стойкая легочная гипертензия (у новорожденных это определяется как нарушение нормального кровообращения после рождения), пороки сердца, респираторный дистресс, волчья пасть, пороки развития черепа и аутизм.
- Используется для лечения
- Высокое кровяное давление
- Вред для матери
- Высокое кровяное давление до и во время беременности может увеличить риск преэклампсии и эклампсии у беременной женщины.

- Вред для плода
- Предупреждение о черном ящике: токсичность для плода; Может привести к травме плода или смерти.
- Используется для лечения
- Высокий холестерин; для снижения риска сердечного приступа и инсульта
- Вред для матери
- Женщины не должны кормить грудью, принимая розувастатин.
- Вред для плода
- Низкий вес при рождении, пороки развития костей и смерть лабораторных крыс.
- Используется для лечения
- Эпилепсия (судороги), биполярное расстройство и мигренозные головные боли
- Вред для матери
- Риск развития синдрома поликистозных яичников (СПКЯ) — проблемы со здоровьем, которая влияет на уровень гормонов женщины, периоды, овуляцию, фертильность и беременность
- Вред для плода
- Облучение матери, особенно в первом триместре, может увеличить риск серьезных врожденных дефектов, затрагивающих головной мозг, сердце и конечности, включая расщелину позвоночника (включая спинной мозг и позвоночник), волчью пасть, аномалию полового члена, лишний палец и преждевременное сращение черепа
- Используется для лечения
- Чрезмерная сонливость, связанная с нарколепсией, обструктивным апноэ во сне и нарушением сменной работы
- Вред для матери
- Может вызывать привыкание; может вызывать редкие аллергические реакции, ухудшение психиатрических симптомов, повышение артериального давления и частоты сердечных сокращений
- Вред для плода
- Риск врожденных пороков развития, включая врожденные пороки сердца, орофациальные расщелины и гипоспадию (генитальная аномалия у мальчиков)
Provigil, Nuvigil и врожденные дефекты
В новых предупреждениях, выпущенных в июне 2019 года, говорится, что Provigil может быть связан с врожденными дефектами при приеме беременными женщинами. Учить больше.
- Используется для лечения
- Тошнота и рвота при беременности
- Вред для матери
- Ондансетрон не следует использовать в качестве лечения первой линии при симптомах «утреннего недомогания» во время беременности.Кроме того, его следует избегать в первом триместре.
- Вред для плода
- Порок развития сердца плода и повышенный риск врожденных пороков развития, включая волчью пасть
Общие осложнения
Даже если женщины получают надлежащую дородовую помощь и избегают употребления опасных лекарств, они все равно могут испытывать осложнения во время беременности. Сюда входят женщины, которые вели здоровый образ жизни и поддерживали здоровый вес до беременности. Когда у женщины возникают осложнения со здоровьем во время беременности, ее беременность считается высокорисковой.
Сюда входят женщины, которые вели здоровый образ жизни и поддерживали здоровый вес до беременности. Когда у женщины возникают осложнения со здоровьем во время беременности, ее беременность считается высокорисковой.
Беременности с высоким риском
Беременность с высоким риском может угрожать жизни матери или плода. При надлежащем дородовом уходе медицинские работники могут выявлять и лечить осложнения на ранней стадии, чтобы повысить шансы на здоровую беременность.
Факторы, которые способствуют беременности с высоким риском, включают:- Состояние здоровья
- как высокое кровяное давление, диабет или ВИЧ
- Вес
- с недостаточным, избыточным весом или ожирением
- Многоплодие
- подростков и женщин старше 35 лет
- Молодой или пожилой возраст
- подростков и женщин старше 35 лет
Высокое кровяное давление
Гипертония (высокое кровяное давление) возникает, когда артерии от сердца к органам сужаются, вызывая повышенное давление. Это затрудняет поступление крови к плаценте и обеспечение плода питательными веществами и кислородом.
Это затрудняет поступление крови к плаценте и обеспечение плода питательными веществами и кислородом.
Женщины с гипертонией до беременности должны следить за ней и пытаться контролировать ее. У некоторых женщин во время беременности повышается артериальное давление, называемое гестационной гипертензией. Около четырех процентов женщин заболевают этим заболеванием, и оно почти всегда проходит после родов.
Гестационный диабет
Гестационный диабет — еще одно заболевание, которое развивается во время некоторых беременностей.Это происходит, когда гормональные изменения во время беременности мешают организму вырабатывать инсулин или правильно его использовать. Когда это происходит, в крови накапливается глюкоза (сахар), вызывая повышенный уровень сахара в крови.
Около восьми процентов беременных женщин заболевают гестационным диабетом. Если не лечить, это может вызвать сердечные заболевания, проблемы со зрением, заболевание почек или преэклампсию.
Преэклампсия
Преэклампсия — одна из наиболее частых причин материнской смертности и одно из самых серьезных осложнений, связанных с деторождением.
Преэклампсия вызывает высокое кровяное давление и может быть смертельным во время беременности и после нее. Большинство случаев смерти от преэклампсии происходит через несколько дней, недель или месяцев после родов.
Ежегодно он поражает 200000 беременных женщин и новорожденных в США. На преэклампсию приходится около 8 процентов всех смертей, связанных с беременностью, в США
Но это опаснее для афроамериканок. На преэклампсию приходится почти 12 процентов смертей, связанных с беременностью, среди чернокожих женщин неиспаноязычного происхождения.
Факторы риска преэклампсии включают:- Первая беременность
- Преэклампсия в анамнезе
- Высокое кровяное давление, диабет, заболевание почек или волчанка
- Быть афроамериканцем
- 35 лет и старше
- Вынашивание двух и более плодов
- Ожирение
Симптомы преэклампсии
Женщинам, страдающим симптомами преэклампсии, следует немедленно обратиться за медицинской помощью. Некоторые женщины могут не испытывать никаких симптомов даже при преэклампсии. Их лечащий врач должен следить за ними на предмет каких-либо предупреждающих знаков.
Некоторые женщины могут не испытывать никаких симптомов даже при преэклампсии. Их лечащий врач должен следить за ними на предмет каких-либо предупреждающих знаков.
- Боль в животе
- Беспокойство
- Головная боль
- Высокое кровяное давление
- Гиперрефлексия (сверхреактивные рефлексы) ,00
- Боль в пояснице
- Тошнота или рвота
- Уменьшение мочеиспускания
- Одышка
- Боль в плече
- Внезапное увеличение веса
- Набухание
- Изменения видения
Преэклампсия, возникающая у женщины после родов, часто ошибочно диагностируется. Его симптомы напоминают состояния, которые люди ассоциируют с нормальными родами. К ним могут относиться головные боли, отек и боль в животе или другие проблемы с желудком.
Его симптомы напоминают состояния, которые люди ассоциируют с нормальными родами. К ним могут относиться головные боли, отек и боль в животе или другие проблемы с желудком.
- Изменения в видении
- Уменьшение мочеиспускания
- Избыток белка в моче матери ,00
- Высокое артериальное давление (140/90 и выше)
- Боль в верхней части живота
- Сильные головные боли
- Проблемы с желудком или боли
- Набухание
Преэклампсия вызывает высокое кровяное давление и может привести к преждевременным родам или появлению крупного ребенка, что увеличивает потребность в кесаревом сечении. Преэклампсия также может привести к белку в моче или отеку — скоплению жидкости в тканях тела, вызывающему отек.
Преэклампсия также может привести к белку в моче или отеку — скоплению жидкости в тканях тела, вызывающему отек.
Потеря беременности
Выкидыш — это прерывание беременности по естественным причинам до 20-й недели. Это происходит примерно в 20 процентах беременностей. Признаки выкидыша включают вагинальное кровотечение, спазмы и выход жидкости или тканей из влагалища. Кровотечение не означает выкидыша, но в случае кровотечения женщинам следует связаться со своим врачом.
После 20-й недели потеря беременности называется мертворождением. Врачи не могут определить причину мертворождения примерно в половине всех случаев, но факторы, которые могут способствовать мертворождению, включают инфекции, хромосомные аномалии, недостаточный рост плода, проблемы с плацентой и проблемы со здоровьем матери.
Депрессия
Депрессия включает в себя чувство печали, беспокойства или пустоты, которые мешают повседневной деятельности. Около 13 процентов беременных женщин и молодых мам страдают депрессией. Симптомы депрессии могут быть легкими или тяжелыми, но врачи могут вылечить почти все из них. Женщинам, страдающим более двух недель, следует обратиться к врачу.
Симптомы депрессии могут быть легкими или тяжелыми, но врачи могут вылечить почти все из них. Женщинам, страдающим более двух недель, следует обратиться к врачу.
Семейная история проблем с психическим здоровьем, изменений химического состава мозга, происходящих во время беременности, стрессовых жизненных событий и гормонов — все это способствует депрессии во время беременности.
Симптомы депрессии включают чувство:- Печаль
- Беспокойство
- Настроение
- Безнадежность
Послеродовая депрессия
Послеродовая депрессия возникает после родов.Быстрое изменение уровня гормонов после родов или снижение уровня гормонов щитовидной железы после родов может привести к послеродовой депрессии. Другие факторы, такие как истощение, чувство подавленности, сомнения в способности быть хорошей мамой и недостаток свободного времени, могут способствовать послеродовой депрессии.
- Поговорите со своим врачом
- Спи как можно больше
- Не пытайтесь быть «идеальной» мамой
- Обратитесь за помощью к друзьям и семье
- Поговорите с семьей и друзьями о чувствах
- Попытка найти свободное время
- Присоединяйтесь к группе поддержки
- Анемия
- Дефицит железа может вызвать чувство усталости, одышку и бледность кожи.

- Гиперемезис беременных
- Хотя тошнота и рвота являются нормальным явлением на ранних сроках беременности, у некоторых женщин наблюдаются тяжелые, продолжительные симптомы. Причина неизвестна, но гиперемезис беременных может вызвать потерю веса, обезвоживание и обморок.
- Инфекции
- Мытье рук и отказ от опасной пищи может предотвратить большинство инфекций.
- Инфекции мочевыводящих путей (ИМП)
- Бактериальные инфекции мочевыводящих путей могут вызывать боль при мочеиспускании, жар и тошноту.
Как забеременеть
Время, необходимое женщине, чтобы забеременеть, зависит от таких факторов, как возраст, общее состояние здоровья и генетика. Почти 85 из 100 женщин, которые хотят забеременеть и имеют незащищенный вагинальный секс, добиваются успеха в течение года.
Женщинам, пытающимся забеременеть, следует обращать внимание на дни, когда у них происходит овуляция, и планировать вагинальный секс примерно на эти дни.Это также относится к женщинам, которые планируют использовать оплодотворение, чтобы забеременеть.
РАСШИРЯТЬ
Женщинам, которые пытаются забеременеть, следует заниматься вагинальным сексом в день овуляции или пять дней. до овуляции для наилучших шансов на зачатие.
Согласно программе «Планируемое отцовство», овуляция обычно начинается примерно за 14 дней до начала менструации.Пять дней до овуляции и день овуляции — самые плодородные дни. Сперма может жить в организме в течение шести дней, а яйцеклетка выживает в течение одного дня после выхода из нее.
Существуют приложения, позволяющие легко отслеживать менструальный цикл. Большинство аптек и аптек также продают наборы для прогнозирования овуляции.
Большинство аптек и аптек также продают наборы для прогнозирования овуляции.
Люди, пытающиеся забеременеть, должны посоветоваться со своим лечащим врачом. Программа «Планируемое отцовство» также дает советы, как забеременеть и иметь здоровую беременность.
Как контроль рождаемости влияет на фертильность
Большинство женщин в США используют те или иные противозачаточные средства. В большинстве случаев женщины, которые хотят иметь детей, могут отказаться от противозачаточных средств. Но некоторые формы контрацепции могут повлиять на способность женщины забеременеть.
Противозачаточные таблетки
Большинство женщин выбирают форму оральной контрацепции, также известную как «таблетки». Все больше женщин предпочитают рожать в более позднем возрасте. Это означает, что многие принимают таблетки в течение нескольких лет, чтобы предотвратить беременность.Хорошая новость заключается в том, что фертильность возвращается через несколько дней после прекращения приема таблеток.
Контрольная прививка
Некоторые женщины получают противозачаточные прививки, такие как Депо-Провера, один раз в три месяца, чтобы предотвратить беременность. По прошествии трех месяцев он больше не является надежным средством контроля над рождаемостью. Но поскольку он проникает в мышцы, его действие сохраняется. Некоторым женщинам для восстановления фертильности может пройти около 10 месяцев после последней прививки.
Мирена и другие ВМС
ВМС — это небольшой пластиковый имплантат, вставляемый в матку.Большинство гормонов высвобождения (Мирена) и один (Парагард) используют медь для предотвращения беременности.
Одно исследование показало, что тем, кто долгое время пользовался ВМС, было труднее забеременеть, чем тем, кто принимал таблетки. Другой показал снижение фертильности у афроамериканок.
ВМС также могут повышать риск воспалительных заболеваний органов малого таза, которые приводят к бесплодию.
Труда
Роды — это процесс родов, при котором плод и плацента покидают матку.
На последних неделях беременности у плода все еще развиваются легкие и мозг. Таким образом, женщина должна быть беременна не менее 39 недель до родов, чтобы обеспечить наибольшие шансы на здоровый исход. Однако врач может порекомендовать стимулировать роды раньше, если есть риск для здоровья плода или матери.
Медицинские работники могут использовать различные устройства для отслеживания сердцебиения ребенка во время родов и силы схваток. Они могут использовать специальный пояс для стетоскопа, обернутый вокруг живота, который называется доплеровским датчиком, для наблюдения за ребенком.Электронный мониторинг плода использует пояс, обернутый вокруг живота, или электроды, размещаемые на той части плода, которая находится ближе всего к шейке матки, обычно на коже черепа.
Женщины могут рожать разными способами. Два общих метода родоразрешения включают вагинальные роды и кесарево сечение, или кесарево сечение.
Препараты, вызывающие роды
Если роды не начались в срок, поставщики медицинских услуг могут использовать лекарства для стимулирования родов. Для стимуляции родов используются два препарата: Питоцин (окситоцин) и Цитотек (мизопростол).
Питоцин — синтетическая форма гормона, вызывающего схватки. Врачи вводят его внутривенно, чтобы вызвать или усилить схватки. Врачи будут наблюдать за матерью и ребенком и корректировать дозу по мере необходимости. Роды обычно начинаются через 30 минут после введения препарата.
Побочные эффекты Питоцина для матери включают: аллергическую реакцию, тошноту, рвоту, гематому таза, нарушение сердечного ритма, послеродовое кровотечение и смерть.
Побочные эффекты для ребенка включают: повреждение мозга или нервной системы, проблемы с сердцебиением и гибель плода.
Cytotec не одобрен для стимуляции родов, но некоторые врачи используют его не по назначению. FDA предупреждает, что использование препарата может привести к разрыву матки и сильному кровотечению. Это может привести к гистерэктомии или смерти матери или ребенка. Риск побочных эффектов выше у женщин, которые ранее перенесли операцию на матке, несколько предыдущих родов или предыдущее кесарево сечение.
Признаки родов варьируются от женщины к женщине.Признаки того, что у женщины могут начаться схватки, включают:- Женщина чувствует облегчение или легче, потому что плод перемещается из грудной клетки в область таза (облегчение)
- Женщина замечает прозрачные розовые или слегка кровянистые выделения, называемые шоу, когда шейка матки начинает расширяться
- Начало схваток
- Выделения из влагалища меняют цвет
- Возникает тазовое давление
- Возникает боль в пояснице
- Возникают спазмы в животе
- Меньше шевеления плода
- Прорыв воды (при разрыве амниотического мешка)
- Диарея
- Гнездование (подготовка к малышу)
- Первая ступень
На первом этапе тело женщины работает, чтобы полностью открыть шейку матки и подготовиться к родам.Это самый продолжительный период родов, который обычно длится от 12 до 19 часов. Врач будет контролировать состояние матери, периодически проверяя ее шейку матки. К концу первого периода родов схватки станут длиннее, сильнее и ближе друг к другу. Техники позы и релаксации могут помочь женщинам в это время чувствовать себя комфортно. Некоторые женщины могут выбрать лекарство, такое как эпидуральная анестезия, которая представляет собой тип анестезии, вводимой с помощью укола в позвоночник или вокруг него, который обезболивает часть тела и блокирует боль.Иногда врачу женщины, возможно, придется вручную разорвать плодные оболочки (амниотический мешок), чтобы ускорить процесс родов, который прогрессирует слишком медленно, хотя некоторые исследования показали, что это не особенно помогает в сокращении продолжительности родов. Переход — самая сложная фаза первого этапа, так как схватки становятся сильнее, а времени на расслабление между ними остается мало. В переходный период женщины могут испытывать тошноту и дрожь. Когда шейка матки достигает 10 сантиметров, она полностью раскрывается и первая стадия подходит к концу.
- «Активный» этап
Второй этап включает в себя толкание и доставку ребенка. Этот этап может длиться от 20 минут до двух часов. Толчки происходят во время схваток, когда мать отдыхает между ними. Женщина может рожать в различных положениях, включая сидя на корточках, на коленях или лежа на спине. Когда голова ребенка полностью видна, это называется венчанием. Врач может выполнить эпизиотомию, которая включает в себя небольшой разрез, чтобы увеличить отверстие влагалища и избежать непреднамеренного разрыва, чтобы помочь в родах.Чтобы направить ребенка по родовым путям, можно использовать различные инструменты, такие как щипцы или отсасывание. Это называется вспомогательными вагинальными родами. После рождения ребенка пуповина перерезается.
- «Плацентарный» этап
После рождения ребенка мать должна родить плаценту, также называемую последом. Это самый короткий этап родов, который длится от пяти до 30 минут. Схватки, возникающие после рождения ребенка, сигнализируют о том, что пора родить плаценту.Обычно это происходит через 5–30 минут после родов. На этой стадии женщина может испытывать озноб и дрожь. После выхода плаценты роды заканчиваются, и врач устраняет любые порезы или разрывы.
Медикаментозные роды
«Медикаментозные» роды — самый популярный метод родоразрешения в США. Около 61 процента женщин рожают, получая обезболивающие, обычно в форме эпидуральной блокады, спинальной блокады или общей анестезии.Эпидуральная анестезия вводится в позвоночник, а спинномозговой блок вводится в спинномозговую жидкость. Если введена анестезия, женщина спит во время родов.
Хотя немедикаментозные роды становятся все популярнее, нет никаких доказательств того, что роды во время приема лекарств влияют на оценку ребенка по шкале Апгар (тест, который измеряет здоровье ребенка сразу после его рождения) или увеличивает вероятность кесарева сечения.
Рождение без лечения
Около 39 процентов женщин в США рожают без обезболивающих.Вместо этого они могут полагаться на техники расслабления и дыхания, чтобы уменьшить боль. Многие женщины чувствуют расширение прав и возможностей, рожая без помощи лекарств.
Некоторые женщины избегают приема лекарств, так как они могут вызвать снижение артериального давления, повлиять на скорость родов или вызвать тошноту.
Кесарево сечение
Кесарево сечение — это хирургическая процедура, при которой врач делает разрез в брюшной полости и матке матери, чтобы родить ребенка.После родов врач закрывает матку швами, которые со временем растворяются, а живот — скобами или швами. Около 33 процентов детей рождаются через кесарево сечение.
Кесарево сечение обычно считается безопасным, но, как и при любой операции, могут возникнуть осложнения. Восстановление обычно занимает больше времени, у младенцев могут возникнуть проблемы с дыханием, и это может повлиять на будущую беременность. Женщины, перенесшие кесарево сечение, в 75% случаев рожают через естественные родовые пути.
Кесарево сечение обычно возникает при:- Женщина вынашивает несколько плодов.
- Плод слишком большой.
- Плод располагается ногами вперед, а не головой (разрыв).
- У матери есть заболевание или инфекция, которая может быть передана плоду, например, ВИЧ или герпес.
- Есть проблемы с плацентой.
- При родах возникают осложнения с участием матери, например, шейка матки не раскрывается должным образом.
- Возникают осложнения в родах с участием плода, такие как проблемы с пуповиной или аномальная частота сердечных сокращений.
Альтернативные методы родов
Методы, альтернативные медикаментозным родам (с использованием эпидуральной анестезии и других анестетиков или болеутоляющих), такие как погружение в воду, гипнозы (с использованием гипноза), а также использование доул и инструкторов по родам, которые сосредоточены исключительно на матери во время родов и родоразрешения, и даже на короткое время после родов (послеродовой период) вызывают повышенный интерес у беременных, У.Об этом сообщает S. News & World Report.
Доулы против акушерок
DONA International определяет доулу как подготовленного специалиста, «который оказывает непрерывную физическую, эмоциональную и информационную поддержку матери до, во время и вскоре после родов, чтобы помочь ей достичь наиболее здоровых и наиболее удовлетворительных [родов] ощущений».
Доула проходят обучение по оказанию эмоциональной и физической поддержки матерям и семьям, но, по словам Джессики Коста, сертифицированной медсестры-акушерки клиники Кливленда, они не являются врачами-специалистами.
Это означает, что они могут обучать женщин во время схваток расслаблением, толчками и дыханием, но они не рожают. Они оказывают эмоциональную поддержку во время беременности и в послеродовой период, но не могут дать медицинский совет.
Напротив, существуют разные типы акушерок с разным уровнем образования и опыта. В каждом штате есть свои законы, регулирующие, что акушерки могут и не могут делать.
Медсестры-акушерки, сертифицированные медсестры-акушерки (CNM)
Медсестры-акушерки проходят подготовку в области акушерства и сестринского дела.Это дипломированные медсестры со степенью магистра, которые могут заниматься беременностями с низким уровнем риска и рожать детей в больницах или на дому у матери. Они также могут провести гинекологический осмотр и проконсультировать по вопросам здоровья женщины.
Во многих больницах есть сотрудники CNM. Они сдали национальный экзамен и могут практиковать во всех 50 штатах и округе Колумбия.
Акушерки прямого доступа
Сертифицированные акушерки (CM) и сертифицированные профессиональные акушерки (CPM) называются акушерками прямого доступа.У них нет медсестер, но КМ имеют степень магистра в области здравоохранения, а также прошли подготовку и сертифицированы в области акушерства. Лишь немногие государства признают КМ и разрешают им заниматься юридической практикой.
CPM должны продемонстрировать знания и опыт в оказании акушерских услуг вне больниц и должны иметь окончание аккредитованной программы обучения акушерству. Двадцать семь штатов признают CPM.
Метод Брэдли
Метод Брэдли — это методика родов, которую преподают в 12-недельном классе на протяжении последнего триместра беременности.Этот метод был разработан доктором Робертом Брэдли в конце 1940-х годов, и он побуждает женщин рожать естественным путем, с минимальным вмешательством лекарств или без него, в присутствии своих партнеров, считая их наставником.
Курсы сосредоточены на питании, физических упражнениях, релаксации и обезболивании и учат женщин, как «настраиваться на свое тело» и находить позы, эффективные для облегчения схваток и подготовки к каждому этапу родов. Предполагается, что этот метод поможет женщинам составить план родов и избежать хирургических родов (кесарево сечение).
HypnoBirth
Этот метод, также разработанный в 1940-х годах, использует гипноз во время родов, чтобы вызвать состояние полного расслабления и позволить мышцам женщины функционировать так, как они были созданы для этого. Вместо того, чтобы «толкать» ребенка вниз во время схваток, женщина «выдыхает» ребенка вниз.
По данным Американской ассоциации беременных, женщины, которые использовали этот метод, сообщают, что «чувствуют себя потерянными в мечтах, расслабленными, спокойными, осознанными и контролирующими».
Разработано Dr.Grantly Dick-Read, HypnoBirth включает курсы с инструктором, а также упражнения на самогипноз, которые можно использовать дома.
Ламаз
Ламаз — это методика родов, включающая правильное дыхание. Женщин учат контролировать свое дыхание, менять положение и ходить во время родов. По данным Американской ассоциации беременных, доктор Фердинанд Ламаз разработал метод, который подчеркивает отвлечение внимания во время схваток, «уменьшает восприятие боли и уменьшает дискомфорт».
Этот метод также поощряет поддержку и участие партнера матери, с занятиями, посвященными вовлечению партнера в контролируемые техники глубокого дыхания, массаж, концентрацию и обучение тому, как сохранять контроль во время родов.
Несмотря на то, что Lamaze считается естественным методом родов, женщины, использующие этот метод, могут выбрать эпидуральную анестезию, если решат, что это необходимо.
Доставка воды
Некоторым женщинам может казаться, что роды в теплой ванне с водой расслабляют, и считается, что плавучесть помогает уменьшить дискомфорт и давление.Некоторые также считают, что вода «помогает ребенку войти в мир с меньшим количеством света, звука и драматических изменений», как заявила Американская ассоциация беременных. Тем не менее, US News & World Report взяли интервью у начальника отдела материнско-плода и директора акушерства в Университете здравоохранения Флориды Энтони Грегга, который пришел к выводу, что «нет никаких доказательств того, что [доставка воды] улучшает перинатальные исходы или уменьшает кесарево сечение. показатель.» Однако он заявил, что это помогает уменьшить боль, уменьшить потребность в анестезии и сократить время доставки.
Но акушер-гинеколог больницы Хиллкрест клиники Кливленда в Огайо, Моника Свец, заявила, что водные роды изучены недостаточно, чтобы их можно было рекомендовать, а Американская ассоциация беременных предупредила, что этот метод определенно не рекомендуется женщинам с беременностями высокого риска. и что доставка должна происходить из воды в ситуациях, когда возникают осложнения.
Поза для родов без лежачего положения
Женщина может рожать в разных позах. Лежащее положение лежа на спине является традиционным для родовспоможения в большинстве медицинских учреждений, поскольку многие медицинские устройства и инструменты мониторинга, используемые в больницах, ограничивают другие возможности.
Однако женщины приседают во время родов во многих частях мира, включая Азию, Африку и некоторые части Южной Америки. Не существует идеального положения для родов, но некоторые специалисты рекомендуют менять положение во время родов, чтобы облегчить боль.
Различные позы для родов включают:- качалка
- Стоя
- Стремительное
- На коленях
- На корточках
- Наклон вперед сидя
- Разгибание ног сидя
- Лежа на боку
- Рефлексология
- Рефлексология — один из самых популярных немедикаментозных методов обезболивания при родах, и его можно использовать практически при любом способе родоразрешения.Он фокусируется на сгибании определенных частей тела, включая руки, ноги и различные мышцы. Существует множество научных теорий, которые поддерживают идею о том, что рефлексология может помочь облегчить боль.
- Иглоукалывание и точечный массаж
- Иглоукалывание включает в себя введение очень тонких игл в кожу и их вращение, нагрев или электрическую стимуляцию для снятия дискомфорта. Акупрессура заключается в надавливании на аналогичные точки тела для снятия дискомфорта.Оба используются для облегчения дискомфорта во время родов, особенно в азиатских культурах.
- Травы
- В лечебных травах обычно используются различные ингредиенты, включая корни, листья, кору, веточки, фрукты, ягоды и цветы. Некоторые люди принимают специальные травяные добавки, созданные для повышения силы и энергии женщины во время родов. Другие лечебные травы используются в качестве моющих или очищающих средств.
- Ароматерапия
- Ароматерапия использует запахи и запахи, чтобы улучшить настроение женщины во время родов.Многие женщины используют ароматерапию во время родов, но нет исследований, доказывающих ее эффективность.
Грудное вскармливание
Грудное вскармливание — самый популярный способ накормить и накормить младенца. Кормление грудью следует начинать в течение одного часа после рождения и может происходить до 12 раз в день в первые недели жизни.
Многие младенцы находятся на исключительно грудном вскармливании, не получая никаких других форм питания в течение первых шести месяцев своей жизни.
Выбирает ли женщина кормление грудью или нет — это личное решение, которое каждая молодая мать должна принимать для себя и своего ребенка. Тем не менее, Министерство здравоохранения и социальных служб США (HHS) перечисляет несколько преимуществ не только для новорожденного, но и для матери.
Преимущества грудного вскармливания
Первое молоко матери называется молозивом, и его называют «жидким золотом» из-за его темно-желтого цвета. Это густое молоко производится во время беременности и сразу после родов, и оно чрезвычайно богато питательными веществами и антителами, которые защищают вашего новорожденного от инфекций.
Молозиво также помогает пищеварительной системе новорожденного ребенка расти и функционировать. По мере роста ребенка материнское молоко меняется, превращаясь в зрелое молоко в течение трех-пяти дней после рождения. Это молоко состоит из достаточного количества жира, сахара, воды и белка. Оно тоньше, чем молозиво, но все же содержит питательные вещества и антитела.
Польза для здоровья ребенка, находящегося на грудном вскармливании, включает длинный список, в том числе сниженный риск:- Астма
- Детский лейкоз ,00
- Детское ожирение ,00
- Инфекции уха
- Экзема
- Сахарный диабет 2 типа
- Диарея и рвота ,00
- Инфекции нижних дыхательных путей ,00
- Заболевание желудочно-кишечного тракта у недоношенных детей
- Синдром внезапной детской смерти (СВДС) ,00
Хотя список не такой длинный, мать не лишена своих не менее важных преимуществ.Грудное вскармливание не только помогает матери выздороветь после родов, но и снижает риск диабета 2 типа, некоторых видов рака груди и рака яичников. В качестве бонуса кормление грудью может помочь женщинам похудеть. HHS заявляет, что «многие женщины, которые кормили своих детей грудью, сказали, что это помогло им быстрее вернуться к весу до беременности», однако эксперты все еще исследуют связь между грудным вскармливанием и потерей веса.
Но самое главное, HHS считает, что грудное вскармливание может спасти жизни.Государственный департамент здравоохранения заявил, что исследования показывают, что если 90 процентов матерей будут кормить грудью своих младенцев исключительно в первые шесть месяцев жизни, то ежегодно можно предотвратить почти 1000 смертей среди младенцев. Кроме того, грудное вскармливание более рентабельно, удобнее и позволяет маме и ребенку оставаться рядом.
Когда грудное вскармливание не приносит пользы?
Грудное вскармливание — не всегда лучший выбор. Центры по контролю и профилактике заболеваний (CDC) отметили, что в редких случаях грудное молоко не рекомендуется для новорожденных.
Эти исключительные обстоятельства включают случаи, когда у младенца диагностирована галактоземия (редкое генетическое нарушение обмена веществ, которое влияет на способность человека метаболизировать — обрабатывать — сахарную галактозу, присутствующую во многих продуктах питания), а также когда у матери есть определенные инфекционные заболевания, например человеческие вирус иммунодефицита (ВИЧ) или туберкулез, употребляет или зависит от запрещенных препаратов, принимает предписанные ему химиотерапевтические методы лечения рака или проходит лучевую терапию.
Осложнения грудного вскармливания
Новорожденным матерям следует ожидать некоторого дискомфорта, полноты груди или болезненности сосков, когда они начинают кормить грудью своего ребенка, особенно если это их первый кормящий грудью или они впервые рожают.Хотя это бывает редко, но иногда возможно, что мать будет производить слишком мало молока. Частое кормление, адекватный отдых, хорошее питание и поддержание водного баланса — все это способы, с помощью которых мать может поддерживать хорошее количество молока.
Женщины также могут принять меры для облегчения дискомфорта и снижения риска осложнений при грудном вскармливании за счет:- Чередование медсестер для регулярного опорожнения молочных протоков
- Дать соскам высохнуть на воздухе после каждого кормления
- Избегайте чрезмерного использования мыла на груди и сосках
- Ношение хлопчатобумажных бюстгальтеров и поддержание нагрудников как можно более чистыми и сухими
- Нанесение ланолина на соски после кормления
Осложнения грудного вскармливания могут включать:
Залив
Когда молочные протоки не опорожняются должным образом во время кормления, грудь может стать твердой, болезненной, горячей, упругой или блестящей.Когда грудь набухает, кормление может стать болезненным и затруднительным, что еще больше усугубит проблему.
Дрозд
Молочница — это распространенная грибковая инфекция, которая может передаваться от матери к ребенку или от ребенка к матери во время грудного вскармливания. Этот тип дрожжевой инфекции (Candida albicans) процветает в теплых и влажных местах, поэтому рот ребенка и соски матери являются основными местами для его роста.
Симптомы молочницы у матери могут включать темно-розовые соски, которые становятся болезненными и неудобными, особенно во время кормления.У младенца могут быть белые пятна и повышенное покраснение во рту, опрелости или изменение настроения.
Противогрибковые препараты могут помочь избавиться от инфекции.
Забитый воздуховод
Болезненные пятна или уплотнения на груди указывают на закупорку молочных протоков. Когда молочные протоки закупориваются, молоко не может сцеживаться свободно. Это состояние может быть дискомфортным или даже болезненным, но обычно не приводит к более серьезным симптомам, таким как лихорадка, при правильном лечении покоем, влажным теплом, массажем и частыми сцеживаниями между кормлениями, чтобы полностью опорожнить грудь.
Мастит
Мастит — это инфекция груди и одно из наиболее серьезных осложнений грудного вскармливания. Если не лечить закупоренный проток или трещину на соске, это может привести к маститу. Это серьезное заболевание также может быть вызвано анемией, стрессом или усталостью.
Симптомы возникают гораздо более внезапно, чем те, которые связаны с закупоркой молочного протока, и обычно включают:- Высокая температура
- Гриппоподобные мышечные боли
- Усталость
- Головная боль
- Сильная локализованная боль ,00
- Красная, горячая и опухшая грудь
Антибиотики могут быть необходимой частью лечения.Однако важно отметить, что прием антибиотиков иногда может привести к молочнице. Кроме того, некоторые лекарства, в том числе антибиотики, могут передаваться от матери ребенку с грудным молоком.
напоминание:
Беременность может быть полезным опытом, который принесет в мир новую жизнь. Женщины должны открыто общаться со своим лечащим врачом, чтобы выявлять и решать проблемы со здоровьем на протяжении всей беременности.
Употребление психоактивных веществ во время беременности и кормления грудью
Необходимо провести дополнительные исследования того, как употребление марихуаны во время беременности может повлиять на здоровье и развитие младенцев с учетом изменения политики в отношении доступа к марихуане, значительного увеличения числа беременных женщин, обращающихся за лечением от наркозависимости в связи с употреблением марихуаны, и смешанных эффектов. использования поливеществ. 96 Заключение, опубликованное в 2017 г. Американским колледжем акушерства и гинекологии (ACOG), предполагает, что влияние каннабиса на рост плода (например, низкий вес и длина тела при рождении) может быть более выраженным у женщин, которые часто употребляют марихуану, особенно в первые и вторые годы. второй триместр. ACOG рекомендует побуждать беременных женщин или женщин, планирующих беременность, прекратить употребление марихуаны в медицинских целях в пользу альтернативной терапии, для которой имеются лучшие данные о безопасности для беременных. 190
Недавнее исследование показывает, что употребление каннабиса среди беременных женщин в США более чем удвоилось с 2010 по 2010 год. 191 Каннабис был более распространен в первом триместре, чем во втором и третьем. В период с 2002 по 2003 год по 2016-2017 годы употребление каннабиса в прошлом месяце увеличилось с 3,4% до 7,0% среди беременных женщин в целом и с 5,7% до 12,1% в течение первого триместра. В исследование была включена информация от 467 100 женщин в возрасте от 12 до 44 лет, которые участвовали в Национальном исследовании употребления наркотиков и здоровья (NSDUH).Исследователи также пришли к выводу, что рекомендованное клиницистами употребление каннабиса в прошлом месяце было низким среди беременных женщин, а немедицинское употребление было ниже, чем среди небеременных, что, возможно, отражает рекомендации AGOC.
Нет исследований на людях, связывающих употребление марихуаны с вероятностью выкидыша, 98,99 , хотя исследования на животных показывают, что риск выкидыша увеличивается, если марихуана используется на ранних сроках беременности. 100 Были обнаружены некоторые ассоциации между употреблением марихуаны во время беременности и будущими нарушениями развития и гиперактивностью у детей. 101–104 Имеются убедительные доказательства статистической связи между курением марихуаны среди беременных женщин и низкой массой тела при рождении. 105 Исследователи предполагают, что повышенный уровень углекислого газа может ограничивать рост плода у женщин, употребляющих марихуану во время беременности. 106 Доказательства в отношении преждевременных родов неоднозначны, 107 , хотя некоторые данные свидетельствуют о том, что длительное использование может повысить эти риски. 108 Учитывая способность марихуаны отрицательно влиять на развивающийся мозг, Американский колледж акушеров и гинекологов рекомендует акушерам-гинекологам рекомендовать женщинам не употреблять марихуану при попытке забеременеть, во время беременности и во время кормления грудью. 109
Некоторые женщины сообщают об использовании марихуаны для лечения сильной тошноты, связанной с их беременностью; 110,111 , однако, нет исследований, подтверждающих, что это безопасная практика, и, как правило, она не рекомендуется. Женщинам, рассматривающим возможность употребления медицинской марихуаны во время беременности, не следует делать это, не посоветовавшись со своим врачом. Исследования на животных показали, что умеренные концентрации ТГК при введении матерям во время беременности или кормления грудью могут оказывать долгосрочное воздействие на ребенка, включая усиление стрессовой реакции и аномальные модели социальных взаимодействий. 112 Исследования на животных также показывают дефицит обучения у лиц, подвергшихся пренатальному воздействию. 113,114
Исследования на людях показали, что некоторые дети, рожденные женщинами, употреблявшими марихуану во время беременности, демонстрируют измененную реакцию на зрительные стимулы, повышенную дрожь и пронзительный крик 115 , что может указывать на проблемы с неврологическим развитием. 116 В школе дети, подвергшиеся воздействию марихуаны, чаще демонстрируют пробелы в навыках решения проблем, памяти, 117 и способности сохранять внимательность. 103 Однако необходимы дополнительные исследования, чтобы отделить специфические эффекты марихуаны от эффектов других факторов окружающей среды, которые могут быть связаны с употреблением марихуаны матерью, такими как плохая домашняя среда или использование матерью других наркотиков. 118 Пренатальное воздействие марихуаны также связано с повышенной вероятностью употребления марихуаны в молодом возрасте, даже если принять во внимание другие факторы, влияющие на употребление наркотиков. 119 Дополнительная информация об употреблении марихуаны во время беременности представлена в отчете NIDA по исследованию марихуаны.Необходимы дополнительные исследования, но на данный момент Управление по санитарному надзору за качеством пищевых продуктов и медикаментов рекомендует беременным женщинам не использовать какие-либо продукты для вейпинга, независимо от вещества.
Несмотря на различные опросы, точное количество женщин, употребляющих марихуану во время беременности, неясно. Одно исследование показало, что женщины примерно в два раза чаще получают положительный результат скрининга на употребление марихуаны с помощью теста на наркотики, чем они заявляют в собственных оценках. Это говорит о том, что самооценка употребления марихуаны беременными женщинами не является точным показателем употребления марихуаны и может быть заниженной. 97
Очень мало известно об употреблении марихуаны и грудном вскармливании. Одно исследование предполагает, что умеренное количество ТГК попадает в грудное молоко, когда кормящая мать употребляет марихуану. 120 Некоторые данные показывают, что воздействие ТГК через грудное молоко в первый месяц жизни может привести к снижению моторного развития в возрасте 1 года. 121 Не проводилось исследований, чтобы определить, связано ли воздействие ТГК во время кормления грудью с последующими эффектами в жизни ребенка.При регулярном употреблении ТГК может накапливаться в грудном молоке человека до высоких концентраций. 120 Поскольку мозг ребенка все еще формируется, потребление ТГК с грудным молоком может повлиять на его развитие. Учитывая все эти факторы неопределенности, кормящим матерям не рекомендуется употреблять марихуану. 109,122 Новоиспеченные матери, употребляющие медицинскую марихуану, должны проявлять бдительность в отношении координации ухода между врачом, рекомендующим им употреблять марихуану, и педиатром, ухаживающим за их ребенком.
10 продуктов, которые следует есть и избегать во время беременности
Хорошо известно, что диета матери во время беременности очень важна для здоровья ее ребенка.Будущим мамам необходимо потреблять больше витаминов, минералов и других питательных веществ, которые полезны для роста и развития плода. Однако есть также некоторые продукты, которых следует избегать беременным женщинам.
Зарегистрированный диетолог Кэтрин Стоун из Калифорнийского университета в Дэвисе рассказывает о продуктах, которых следует избегать во время беременности:
5 продуктов, которые нужно есть во время беременности
- Продукты, содержащие витамин С, такие как апельсины, клубника, болгарский перец и брокколи, поддерживают рост ребенка и улучшают усвоение железа.
- Продукты, содержащие железо, такие как фасоль, чечевица, зеленые листовые овощи, мясо и шпинат, помогают организму матери производить больше крови для матери и ребенка.
- Продукты, богатые кальцием, включая пастеризованные молочные продукты (йогурт, коровье молоко и твердые сыры), а также миндаль, брокколи и бобы гарбанзо, способствуют развитию костей и зубов.
- Продукты, содержащие омега-3 жирные кислоты (EHA и DHA), такие как сардины, лосось, форель и консервированный светлый тунец.Или выберите пренатальную добавку с Омега-3, если вы не любите рыбу.
- Обильное питье для поддержания водного баланса способствует правильной доставке питательных веществ через кровь к ребенку и может помочь предотвратить запор, геморрой и инфекции мочевыводящих путей у матери.
5 продуктов, которых следует избегать во время беременности
- Держитесь подальше от непастеризованных молочных продуктов (мягких сыров и молока) и охлажденных готовых к употреблению мясных продуктов, таких как мясные деликатесы. Эти продукты могут содержать бактерии, вызывающие листериоз пищевого происхождения, который может вызывать симптомы гриппа, тошноту, диарею и выкидыш, а также мертворождение и преждевременные роды.
- Любая еда в помятой может увеличить риск ботулизма — болезни пищевого происхождения, которая может вызвать нервно-мышечный дефицит у будущих мам.
- Употребление сырых морепродуктов, таких как суши или сырые устрицы, увеличивает риск сальмонеллы, болезни пищевого происхождения, которая может вызывать у беременных лихорадку и тошноту, рвоту, спазмы желудка и диарею, а также внутриутробный сепсис, который может поражать детей.
- Рыба с высоким содержанием ртути, такая как рыба-меч, акула, хищный хищник, марлин и королевская макрель, может вызвать повреждение нервной системы матери и повреждение мозга или проблемы со слухом и зрением у ребенка.
- Следует избегать употребления алкоголя во время беременности. Было доказано, что алкоголь отрицательно влияет на рост и развитие ребенка.
Дополнительные ресурсы:
Беременность и сон: советы, положение во время сна и проблемы
Для многих женщин сон во время беременности может быть непростым. Физический дискомфорт, изменение гормонов, а также волнение и беспокойство по поводу того, что вы рожаете, приводят к множеству проблем со сном. На самом деле считается, что по крайней мере 50 процентов беременных женщин страдают бессонницей.
Сон — важная часть дородового ухода. Если вам сложно спать во время беременности, вы не одиноки. Мы обсудим распространенные проблемы со сном у беременных женщин, рассмотрим лучшие позы для сна во время беременности и поделимся советами о том, как лучше спать во время беременности.
Почему сон меняется во время беременности?
Множество факторов приводит к бессоннице во время беременности. Начиная с первого триместра, колебания уровня гормонов вызывают общий дискомфорт и другие проблемы, которые могут затруднить засыпание и сон.Сюда могут входить:
- Тошнота
- Рвота
- Болезнь груди
- Учащение пульса
- Одышка
- Повышенная температура тела
- Частое ночное мочеиспускание
- Судороги ног
Со временем будущие матери могут также испытывать боли в спине и испытывать проблемы с поиском удобного положения, чтобы приспособиться к шишке растущего ребенка, особенно когда ребенок начинает лягаться по ночам. Беспокойство по поводу предстоящих родов, рождение ребенка, совмещение работы и домашних обязанностей или другие заботы могут держать вас в голове по ночам.В третьем триместре многие беременные женщины видят яркие тревожные сны, которые могут еще больше ухудшить качество сна.
Хотя большинство беременных женщин часто испытывают хотя бы некоторые из вышеперечисленных симптомов, иногда они могут быть связаны с нарушением сна. Нарушения сна могут быть связаны с дальнейшими проблемами матери или ребенка, поэтому важно поговорить со своим врачом, если вы испытываете какие-либо симптомы.
Распространенные нарушения сна и проблемы во время беременности
Наиболее частыми нарушениями сна, которые обычно возникают во время беременности, являются обструктивное апноэ во сне, синдром беспокойных ног и гастроэзофагеальное рефлюксное расстройство.
- Обструктивное апноэ во сне: Увеличение веса и заложенность носа приводят к тому, что многие женщины начинают храпеть во время беременности, что может быть фактором риска высокого кровяного давления. У некоторых женщин может развиться обструктивное апноэ во сне (СОАС), состояние сна, характеризующееся храпом, задыханием и повторяющимися задержками дыхания, нарушающими качество сна. OSA может препятствовать притоку кислорода к плоду и увеличивать риск преэклампсии, гестационного диабета и кесарева сечения. Считается, что во время беременности он поражает каждую пятую женщину.
- Синдром беспокойных ног: Людей с синдромом беспокойных ног (СБН) беспокоят ощущения, которые лучше всего описать как ползание, щекотание или зуд, которые вызывают неудержимое желание пошевелить ногами. Это состояние может затруднить засыпание, поскольку симптомы более серьезны, когда человек находится в состоянии покоя. Считается, что RLS поражает до одной трети женщин в третьем триместре беременности.
- Гастроэзофагеальное рефлюксное расстройство: Гастроэзофагеальное рефлюксное расстройство (ГЭРБ), также известное как изжога или кислотный рефлюкс, вызывает неприятное ощущение жжения в пищеводе, особенно в положении лежа.Это частая причина бессонницы у беременных во всех триместрах, от которой страдает четверть беременных в первом триместре и половина — в третьем. Долгосрочная ГЭРБ может привести к повреждению пищевода.
Почему сон так важен во время беременности?
Качественный сон во время беременности важен как для матери, так и для ребенка. Для матери эти бессонные ночи приводят к усталости и дневной сонливости. Сон также играет важную роль в памяти, обучении, аппетите, настроении и принятии решений — все это важно при подготовке к встрече с новорожденным ребенком в вашем доме.
Хроническое недосыпание сказывается на иммунной системе. Некоторые исследователи считают, что это может быть одной из причин того, что недостаток сна оказывает такое значительное влияние на здоровье матери и плода. А поскольку сон помогает регулировать уровень сахара в крови, неудивительно, что плохой сон во время беременности, по-видимому, связан с гестационным сахарным диабетом.
Исследования показывают, что беременные женщины, которые слишком много или недостаточно спят на ранних сроках беременности, склонны к развитию высокого кровяного давления в третьем триместре.Серьезное недосыпание на ранних сроках беременности также может повысить риск преэклампсии — состояния, которое может привести к преждевременным родам и длительным осложнениям для сердца, почек и других органов матери.
Хотя необходимы дополнительные исследования для контроля других переменных, плохой сон, по-видимому, является фактором риска преждевременных родов, низкой массы тела при рождении, болезненных родов, кесарева сечения и депрессии. Новые данные также свидетельствуют о том, что плохое качество сна во время беременности может предсказать проблемы со сном и плач у новорожденных после их рождения.
Лечение проблем со сном во время беременности
Есть несколько способов уменьшить проблемы со сном во время беременности. Основные стратегии включают корректировку положения сна и гигиенических привычек во время сна. В сочетании с хорошей гигиеной сна лечение связанных с беременностью нарушений сна является ключом к улучшению сна во время беременности.
Определенные методы лечения доказали свою эффективность для лечения нарушений сна, такие как устройство постоянного положительного давления в дыхательных путях (CPAP) при ОАС, антациды при ГЭРБ или витаминно-минеральные добавки при СБН и других состояниях.Хотя существует множество теорий, причина судорог ног и СБН во время беременности остается неясной. Предлагаемые методы лечения включают витаминные добавки, тепловую терапию и массаж, но нет единого мнения о том, какое лечение является лучшим.
Поскольку некоторые вещества могут представлять опасность для развивающегося плода, беременным женщинам всегда следует проконсультироваться со своим врачом, прежде чем принимать какие-либо лекарства или лечебные травы, которые помогут уснуть.
Лучшие позы для сна при беременности
Лучшее положение для сна во время беременности — сон на левом боку со слегка согнутыми ногами.Это положение способствует притоку крови к сердцу, почкам и матке, а также улучшает доставку кислорода и питательных веществ к плоду. Хотя это не так оптимально, как на левой стороне, спать на правой стороне во время беременности также приемлемо.
Может быть полезно использовать несколько дополнительных подушек, чтобы вам было комфортно спать на боку, особенно если вы не привыкли к этой позе для сна. Попробуйте подложить подушку-клин, чтобы поддержать живот, или подложите тонкую подушку между коленями, чтобы уменьшить давление на поясницу.Некоторым женщинам полезно обнять подушку для тела или подложить подушку под поясницу.
По мере увеличения матки сон на спине во время беременности может вызвать боль в спине и оказать давление на полую вену. Полая вена — одна из главных вен тела, поэтому она может мешать кровотоку и вызывать головокружение. Хотя сон на спине подходит для кратковременных перерывов, по возможности лучше его избегать. Большинство беременных женщин считают, что спать на животе непрактично, когда шишка достигает определенного размера.
Гигиена сна для беременных
Гигиена сна во время беременности важнее, чем когда-либо. Помимо вспомогательных средств для сна при беременности, таких как специальные подушки или маски для глаз, следующие привычки могут помочь уменьшить бессонницу и улучшить общее качество сна:
- Сохраняйте прохладную, темную, тихую спальню и ограничьте кровать только сном и сексом
- Сделайте сон приоритетным и придерживайтесь постоянного времени отхода ко сну, планируя дневной сон раньше, чтобы он не мешал ночному сну.
- Почитайте книгу, примите ванну или займитесь другим успокаивающим действием перед сном
- Используйте ночник, чтобы легче заснуть после перерыва в ванной
- Избегайте кофеина, острой пищи и тяжелых блюд перед сном, чтобы снизить риск ГЭРБ.
- Избегайте попадания техники в спальню и выключайте экраны по крайней мере за час до сна
- Делайте физические упражнения раньше днем
- Пейте много воды в течение дня, но уменьшите потребление жидкости перед сном, чтобы сократить ночные перерывы в туалет
- Если вы не можете заснуть, встаньте с постели и займитесь чем-нибудь еще, пока не почувствуете сонливость
- Запишите мысли в свой дневник или обратитесь за помощью к партнеру, друзьям, врачу или на курсы по родовспоможению, если вы чувствуете стресс
- Была ли эта статья полезной?
- Да Нет
Беременность и COVID: что говорят данные
Ялда Афшар была примерно на втором месяце беременности, когда сообщения о COVID-19 начали появляться в Соединенных Штатах в феврале прошлого года.Как акушер, ведущий беременность с высоким риском в Калифорнийском университете в Лос-Анджелесе, Афшар знала, что респираторные вирусы особенно опасны для беременных женщин. Данных о влиянии вируса SARS-CoV-2 было очень мало, и по мере того, как число случаев увеличивалось, она чувствовала, что летит вслепую, как при консультировании своих пациентов, так и при преодолении собственных опасений по поводу заражения вирусом и его передачи. своему ребенку и семье. Но ее ситуация также сблизила ее с женщинами, которых она лечила.«У меня появилось чувство солидарности, которого я не чувствовала раньше», — говорит она. «Это было вдохновением просто работать усерднее и пытаться получать ответы быстрее».
Afshar запустила один из первых регистров в Соединенных Штатах, чтобы отслеживать женщин, у которых был положительный результат теста на вирус во время их беременности, работая с коллегами со всей страны, чтобы набирать и следить за участниками. В течение 2020 года было запущено более десятка подобных проектов.
Теперь, когда пандемия началась более года назад, исследования групп по всему миру показали, что беременные женщины с COVID-19 подвержены более высокому риску госпитализации и тяжелого заболевания, чем женщины того же возраста, которые не беременны.Показатели тяжелых заболеваний и смерти также выше среди беременных женщин из некоторых расовых и этнических меньшинств, чем среди женщин, не принадлежащих к меньшинствам, что отражает ситуацию среди более широких слоев населения.
Хорошая новость заключается в том, что младенцы в основном избавлены от тяжелой респираторной инфекции и не часто болеют. Образцы плаценты, пуповины и крови матери и ребенка показывают, что вирус редко передается от матери к плоду. Однако некоторые предварительные данные предполагают, что заражение вирусом может повредить плаценту, что может привести к травмам ребенка.
Остается много вопросов. Исследователи хотят знать, насколько широко распространена инфекция COVID-19 среди беременных женщин, поскольку большинство данных собираются от женщин, которые попадают в больницу по какой-либо причине во время беременности. Они также изучают, являются ли женщины более уязвимыми к вирусной инфекции — или к ее последствиям — на любом этапе беременности или во время послеродового восстановления.
В частности, отсутствуют данные о безопасности вакцинации.Согласно установленным нормам, ни один из основных производителей вакцин не включил беременных женщин в свои первые испытания, хотя некоторые текущие и запланированные испытания теперь включают их. Когда системы здравоохранения во всем мире начали выпускать уколы, регулирующие органы предлагали противоречивые или расплывчатые рекомендации о том, следует ли предлагать укол беременным женщинам. В январе Всемирная организация здравоохранения (ВОЗ) рекомендовала предлагать вакцины на основе матричной РНК, производимые Moderna и Pfizer / BioNTech, только беременным женщинам из группы повышенного риска — тем, кто работает на передовых должностях или с существующим состоянием здоровья, — и только после консультации с ними. врач.Позже он добавил уточняющие формулировки, в которых говорилось, что вакцины не представляют определенного риска для беременности. Представитель ВОЗ сообщил агентству Nature , что из-за отсутствия данных агентство «не может предоставить широкую рекомендацию по вакцинации беременных женщин».
В подавляющем большинстве случаев врачи, с которыми связалась служба Nature , говорят, что они рекомендуют вакцину беременным женщинам после консультации с врачом. «Учитывая то, что мы знаем о повышенном риске госпитализации, смертности, преждевременных родов — для меня это не проблема, — говорит Кристина Адамс Уолдорф, акушер и исследователь Вашингтонского университета в Сиэтле.
Женщина одевает ребенка, рожденного в результате кесарева сечения, когда ее интубировали в больнице Фото: Джон Мур / Гетти
Пренатальные рискиНеудивительно, что респираторные вирусы представляют опасность для беременных женщин, легкие которых и так работают тяжелее, чем обычно. По мере роста матка прижимается к диафрагме, уменьшая емкость легких и затрудняя снабжение кислородом, распределяемым между матерью и плодом. Вдобавок ко всему, беременность ослабляет иммунную систему, чтобы не навредить ребенку.Это делает женщин более восприимчивыми к осложнениям от инфекций. Возьмем грипп: зараженные гриппом беременные подвергаются более высокому риску госпитализации по сравнению с небеременными женщинами 1 . Беременные женщины, заразившиеся гриппом h2N1 во время пандемии 2009–10 годов, подвергались более высокому риску преждевременных родов и мертворождений 2 .
Итак, акушеры во всем мире с растущей тревогой в начале прошлого года наблюдали за распространением инфекции SARS-CoV-2 во всем мире, беспокоясь о том, как это повлияет на их двойную подопечную: мать и плод.
Самые ранние данные из Китая показали, что состояние беременных женщин не намного хуже, чем у небеременных женщин того же возраста 3 . Но врачи были настроены скептически. «Это не очень нашло отклик у большинства врачей, занимающихся вопросами материнства и плода», — говорит Андреа Эдлоу, акушер из Центра репродуктивной биологии Винсента при Массачусетской больнице общего профиля в Бостоне. Кроме того, по ее словам, все видели признаки у своих пациентов: «Беременным женщинам становилось хуже, чем другим женщинам.
Залп репортажей со всего мира начал заполнять картину. Анализ 77 когортных исследований, опубликованных в сентябре 4 , ясно показал, что беременные женщины относятся к группе высокого риска. В обзор были включены данные более 11400 женщин с подтвержденным или подозреваемым COVID-19, которые были госпитализированы во время беременности по любой причине. Вероятность госпитализации беременных с диагнозом COVID-19 в отделение интенсивной терапии (ОИТ) была на 62% выше, чем у небеременных женщин репродуктивного возраста, а вероятность необходимости инвазивной вентиляции была на 88% выше.Исследование 5 , проведенное Центрами по контролю и профилактике заболеваний США (CDC), подтвердило эти результаты. В исследование было включено более 400 000 женщин с положительным тестом и симптомами COVID-19, из которых 23 434 были беременными, и было обнаружено аналогичное увеличение шансов госпитализации в ОИТ и инвазивной вентиляции у беременных (см. «Риски COVID во время беременности»).
Источник: исх. 4
Медицинские работники должны знать, что беременные женщины реже, чем небеременные, проявляют симптомы COVID-19, говорит Шакила Тангаратинам, исследователь материнского и перинатального здоровья из Университета Бирмингема, Великобритания, которая провела анализ. 4 из 77 исследований.Но она признала, что в выборку были включены только женщины, которые по какой-то причине были госпитализированы, и что это могло скрыть масштаб проблемы. «Я думаю, что нам нужно систематически начинать получать информацию о том, что происходит в обществе», — говорит она.
Беременные женщины с COVID-19 имели более высокие показатели преждевременных родов, чем женщины без этого заболевания, согласно данным двух регистров, которые отслеживали более 4000 женщин с подтвержденным или подозреваемым COVID-19 в Соединенных Штатах и Соединенном Королевстве 6 .Двенадцать процентов участников реестра Великобритании родили до 37 недель, по сравнению с 7,5% в Англии и Уэльсе на 2020 год; в Соединенных Штатах у 15,7% женщин с COVID-19 были преждевременные роды (ожидаемый национальный показатель составляет 10%). Согласно анализу Тангаратинама 4 , у беременных женщин с COVID-19 вероятность преждевременных родов в три раза выше, чем у женщин без этого заболевания.
Беременные из расовых или этнических меньшинств, похоже, испытывают те же различия, которые исследователи находят в результатах COVID-19 среди более широких слоев населения.«Мы идем по тому же пути», — говорит Моника МакЛемор, изучающая репродуктивную справедливость в Калифорнийском университете в Сан-Франциско. Чтобы узнать больше, Афшар сотрудничает с МакЛемором и другими, которые вовлекают сообщество в свои исследования — их реестр из более чем 1300 человек составляет 10% чернокожих и 36% латиноамериканцев или латиноамериканцев, потому что группа активно набирает разнообразную группу пациентов. В когорту также входят трансгендеры.
Множественные исследования сходятся на других факторах риска, ухудшающих COVID-19 во время беременности, включая ожирение, высокое кровяное давление и гестационный диабет 4 .Но необходимы дополнительные данные, чтобы количественно оценить роль каждого фактора, говорит Тангаратинам.
От мамы к ребенкуЕсли мать заразится COVID-19, пострадает ли ее ребенок? Преждевременные роды могут привести к проблемам со здоровьем в более позднем возрасте. Но чаще всего преждевременные роды у женщин с COVID-19 происходят в последние три месяца беременности, когда у плода наилучшие шансы на здоровое развитие.
Обнадеживает то, что COVID-19 до сих пор не был связан с явным увеличением частоты мертворождений или остановкой роста плода.«Мы можем быть относительно обнадеживающими, потому что, если мы беспокоимся о мертворождении или ограничении роста, это маловероятно», — говорит Кристоф Лис, акушер из Имперского колледжа Лондона, который был частью команды, которая сравнивала данные реестра для 4000 человек. женщины в США и Великобритании.
На раннем этапе пандемии было неизвестно, может ли SARS-CoV-2 передаваться от матери к ребенку. Эдлоу, стремясь выяснить это, перевела свою команду от исследований материнского ожирения на мышах к созданию реестра беременных пациенток и хранилища биологических образцов.Поскольку второстепенные лаборатории вокруг них закрылись, другие исследователи-медики пожертвовали оборудование и реагенты, а команда Эдлоу начала сбор и изучение материнской плазмы, плазмы пуповины и плаценты.
Исследования, опубликованные ее группой в декабре прошлого года. 7 присоединились к хору данных, которые показали, что эта «вертикальная передача» встречается редко. У 62 беременных женщин, у которых был положительный результат теста на SARS-CoV-2 с помощью мазка из носа или горла, команда Эдлоу не обнаружила никаких доказательств наличия вируса в крови или пуповинной крови, и ни один из 48 детей, у которых был взят мазок, не дал положительного результата на вирус. при рождении.«Радость SARS-CoV-2 заключается в том, что новорожденные не заболевают и не умирают», — говорит Эдлоу.
Беременная женщина проходит вакцинацию в Пенсильвании. Правительственные органы здравоохранения предлагают противоречивые советы по вакцинации во время беременности Фото: Hannah Beier / Reuters
Команда Афшара также обнаружила, что младенцы, рожденные от инфицированных матерей, в целом живут хорошо. В исследовании 8 , в котором сравнивали 179 детей, рожденных женщинами с положительным результатом на SARS-CoV-2, с 84 от матерей с отрицательным результатом, большинство детей были здоровыми при рождении и в течение 6–8 недель после него.
Вопрос о том, передается ли иммунитет матери ребенку, немного сложнее. Команда Эдлоу и другие обнаружили антитела к SARS-CoV-2 в пуповинной крови инфицированных женщин 9 , 10 , но пока неясно, насколько эти уровни защищают плод. , — говорит Эдлоу.
Тяжелые вирусные инфекции у матерей связаны с повышенным риском депрессии и расстройства аутистического спектра у их детей 11 , и исследователи задались вопросом, может ли SARS-CoV-2 иметь такой же эффект.Пока нет доказательств того, что инфекция SARS-CoV-2 у матерей может влиять на их детей таким образом, и для установления любых таких связей могут потребоваться годы, но некоторые исследователи наблюдают за своими когортами на предмет любых задержек в неврологическом развитии; Команда Афшара будет следить за младенцами в первый год после рождения.
В редких случаях плацента может быть ключевым звеном в заболевании, — говорит Дэвид Бод, акушер из Лозаннского университета в Швейцарии, который изучает группу из 1700 беременных женщин со всего мира, используя архитектуру реестра. команда была создана для изучения вируса Зика в 2009 году.
Неопубликованные данные Бода предполагают, что в небольшом количестве случаев COVID-19 у беременных женщин воспалительная реакция — защита организма от вируса — повреждает ткань плаценты так же, как ткань легких. Он заметил, что в трех случаях дети, матери которых показали эти плацентарные изменения, родились с повреждением головного мозга.
Данные вакцины недействительныВсе это убеждает большинство врачей в том, что беременным женщинам следует отдавать приоритет вакцинации против COVID-19.Но поскольку ранние испытания вакцины исключали беременных женщин, остаются без ответа вопросы о безопасности вакцин в этой группе. «Я думаю, что было огромной ошибкой не включать их, потому что теперь практически каждый стал подопытным кроликом», — говорит Адамс Уолдорф.
Регулирующие органы пошли разными путями, оставив многих беременных женщин принимать решение самостоятельно. И CDC, и Объединенный комитет Великобритании по вакцинации и иммунизации рекомендуют беременным женщинам с высоким риском заболевания — имеющим основное заболевание или работающим на передовой — решить вместе с врачом, следует ли им делать укол.Швейцарское правительство изначально не уделяло внимания беременным женщинам, когда началось внедрение вакцины, ссылаясь на отсутствие данных. Бод не согласен с этим решением, утверждая, что риск заболевания для беременных выше и что биология вакцины с мРНК не представляет для них особой угрозы. «Очень, очень, очень маловероятно, что эта вакцина вызовет какие-либо проблемы у беременной пациентки или плода». Швейцарское федеральное управление общественного здравоохранения теперь предлагает беременным женщинам с определенными хроническими заболеваниями подумать о вакцинации.
В Соединенных Штатах Управление по санитарному надзору за качеством пищевых продуктов и медикаментов и Центр контроля заболеваний контролируют эффекты вакцинации у беременных женщин. Команда Вашингтонского университета провела опрос среди беременных, кормящих или планирующих беременность женщин, получивших вакцину, и к концу января собрала 12 000 ответов. Главный медицинский советник США Энтони Фаучи заявил в феврале, что 20 000 женщин получили вакцины Pfizer / BioNTech или Moderna, и агентства не обнаружили «красных флажков».И почти через год после того, как началась фаза I испытаний вакцины COVID-19 на людях, Pfizer начала испытания на беременных женщинах.
Исследователи и группы поддержки хотят использовать пример COVID-19, чтобы изменить стандарты будущих клинических испытаний и с самого начала охватить беременных женщин. Руководители Национального института здоровья ребенка и развития человека Юнис Кеннеди Шрайвер в Бетесде, штат Мэриленд, входящего в состав Национального института здоровья США, в феврале заявили 12 , что «беременных и кормящих людей не следует защищать от участия в исследованиях. а скорее должны быть защищены с помощью исследований ».
Беспокойство о том, что эта группа будет забыта, в первую очередь побудило Афшар начать свое сотрудничество. «Беременные люди серьезно исключаются из учебы. И если мы не проводим исследования, чтобы ответить на эти вопросы, никто другой не сделает этого ».
Рак во время беременности | Cancer.Net
Рак во время беременности встречается редко. Сам по себе рак редко поражает растущий плод (будущего ребенка). Когда это действительно происходит, рак во время беременности может быть более сложным для диагностики и лечения.Это связано с тем, что тесты для диагностики рака и методы лечения могут повлиять на плод, поэтому каждый шаг в вашем медицинском обслуживании будет выполняться тщательно. Важно работать с медицинским персоналом, имеющим опыт лечения рака во время беременности. Узнайте больше о поиске онколога.
Диагноз рака или начало лечения рака во время беременности может быть очень тяжелым и утомительным. На протяжении всего этого опыта важно, чтобы ваша медицинская бригада знала, как вы себя чувствуете, чтобы они могли помочь вам найти необходимую поддержку.Сюда может входить личная или онлайн-группа поддержки для других людей, которые болели или болели раком во время беременности.
Какие виды рака возникают при беременности?
Рак груди — это наиболее распространенный вид рака, обнаруживаемый во время беременности. Он поражает примерно 1 из 3000 беременных женщин. Другие виды рака, которые обычно возникают во время беременности, также чаще встречаются у небеременных молодых людей, в том числе:
Как диагностируется рак во время беременности?
Выявить рак у беременных может быть труднее.Это связано с тем, что некоторые симптомы рака, такие как вздутие живота, головные боли или ректальное кровотечение, также часто встречаются во время беременности в целом. Груди обычно становятся больше и меняют текстуру во время беременности, и эти изменения груди могут казаться нормальными. Это означает, что связанные с раком изменения у беременных женщин могут быть замечены позже и, следовательно, диагностированы позже, чем у небеременных женщин.
Беременность также может иногда выявлять рак. Например, мазок Папаниколау, сделанный в рамках стандартного ухода за беременными, может выявить рак шейки матки, а УЗИ, проведенное во время беременности, может выявить рак яичников.
Некоторые из тестов, которые врачи используют для обнаружения рака, безопасны во время беременности и для плода. Другие могли быть вредными. Всегда обсуждайте со своим лечащим врачом каждый рекомендуемый тест и сообщайте персоналу, проводящему тестирование, вы беременны. Общие тесты, используемые для диагностики рака, включают:
Рентген. Исследования показывают, что уровень радиации в диагностических рентгеновских лучах слишком низкий, чтобы нанести вред плоду. По возможности, во время рентгеновских лучей используется щит, закрывающий брюшную полость.
Компьютерная томография (КТ или CAT).КТ похожи на рентгеновские лучи, но они намного точнее, потому что они используют больше излучения. Они могут найти рак или показать распространение рака. КТ головы и грудной клетки обычно безопасна во время беременности. Это потому, что они не подвергают плод прямому облучению. По возможности во время всех КТ-сканирований следует использовать экран, закрывающий живот беременной женщины. КТ брюшной полости или таза следует делать только в том случае, если нет другого варианта. Поговорите со своим лечащим врачом о необходимости этого сканирования и любых рисках.
Прочие испытания. Магнитно-резонансная томография (МРТ), ультразвук и биопсия обычно безопасны во время беременности.
Как лечится рак во время беременности?
Планирование лечения рака во время беременности требует совместной работы мультидисциплинарной группы врачей и поставщиков медицинских услуг. Сюда входят врачи-онкологи, вызываемые онкологами, и акушеры из группы высокого риска. Акушер, которого иногда называют акушером, — это врач, который заботится о женщинах во время и после беременности.
Ваши врачи-онкологи и акушеры рассмотрят и сравнят наиболее подходящие для вас варианты лечения и возможные риски. Это потребует рассмотрения ряда факторов. Важны стадия вашей беременности, а также тип, размер и стадия рака. Ваши врачи также обсудят с вами ваши предпочтения при принятии решения о лечении рака. Во время лечения они будут внимательно следить за вами, чтобы убедиться, что ребенок здоров.
Иногда врачи могут порекомендовать отложить или избегать определенных видов лечения во время беременности.Например:
В течение первых 3 месяцев беременности некоторые виды лечения рака с большей вероятностью могут нанести вред плоду. Таким образом, ваши врачи могут порекомендовать отложить лечение до второго или третьего триместра.
Некоторые виды лечения могут нанести вред плоду на любом сроке беременности. Врачи стараются избегать использования этих методов лечения до рождения ребенка. Например, лучевая терапия — это мощное средство лечения, при котором для уничтожения раковых клеток используются рентгеновские лучи высокой энергии.В зависимости от дозы облучения и того, какая область тела нуждается в лечении, на протяжении всей беременности могут существовать риски для плода.
Когда врачи обнаруживают рак на более поздних сроках беременности, они могут порекомендовать начать лечение после рождения ребенка.
Врачи могут порекомендовать вылечить некоторые конкретные виды рака, такие как рак шейки матки на ранней стадии, пока не родится ребенок.
Какие методы лечения рака я могу получить во время беременности?
Некоторые методы лечения рака безопаснее использовать во время беременности, чем другие:
Хирургия. Во время операции врачи удаляют опухоль и часть здоровых тканей вокруг нее. Обычно риск для плода невелик. В общем, это самое безопасное лечение рака на всех сроках беременности.
Лекарства от рака. Ваш план лечения может включать использование лекарств для уничтожения раковых клеток, таких как химиотерапия. Химиотерапию можно использовать только в определенные периоды беременности:
В течение первых 3 месяцев беременности химиотерапия сопряжена с риском врожденных дефектов или прерывания беременности.Это когда органы плода еще растут.
Во втором и третьем триместрах врачи могут назначить несколько видов химиотерапии с низким риском для плода. Плацента действует как стена, защищающая ребенка, поэтому некоторые лекарства не могут пройти через нее. Другие наркотики проникают в организм лишь в небольших количествах. Исследования показывают, что у детей, подвергшихся химиотерапии во время беременности, не наблюдается больше проблем со здоровьем, чем у детей, которые этого не делают. Это касается сразу после рождения и во время роста и развития ребенка.
Химиотерапия на поздних сроках беременности может вызвать побочные эффекты, такие как низкий уровень крови. Это может увеличить риск заражения и косвенно навредить ребенку во время родов или сразу после рождения.
Ваша медицинская бригада может рассмотреть вопрос о раннем стимулировании родов, чтобы защитить ребенка от вашего лечения рака. Это решение будет принято вместе с вами очень внимательно, учитывая как ваше здоровье, так и здоровье вашего ребенка.
Если вы получили химиотерапию после рождения ребенка, вы не должны кормить ребенка грудью.Химиотерапия может передаваться младенцу через грудное молоко.
Влияет ли беременность на лечение рака?
Сама беременность, похоже, не влияет на эффективность лечения рака. Обнаружение рака на более поздней стадии или отказ от немедленного начала лечения могут повлиять на результаты лечения рака. Поговорите со своим лечащим врачом о том, как различные факторы могут повлиять на ваш риск заболевания раком и как вы выздоравливаете после лечения.
Вопросы, которые следует задать бригаде здравоохранения
Если вы беременны и недавно узнали, что у вас рак, задайте своим лечащим врачам следующие вопросы:
Какой у вас опыт лечения онкологических беременных?
Как вы будете работать с моим акушером?
Нужно ли мне делать какие-либо специальные тесты, чтобы узнать больше о раке? Может ли каждый тест подвергаться риску для моего ребенка?
Какие у меня варианты лечения рака?
Какой план лечения вы считаете лучшим? Почему?
Нужно ли мне сразу начинать лечение или подождать?
Может ли задержка с лечением повлиять на то, как я выздоравливаю от этого рака?
Безопасно ли продолжать беременность?
Каковы краткосрочные и долгосрочные риски моего лечения для меня? Ребенку?
Как будет контролироваться здоровье моего ребенка во время лечения рака?
Повлияет ли мое лечение рака на то, как я буду рожать?
Смогу ли я кормить грудью?
Есть ли консультант, социальный работник онкологии или другой член команды, который может помочь мне справиться с эмоциональными побочными эффектами моего диагноза?
Какие еще службы поддержки и другие ресурсы доступны мне? Моей семье?
Связанные ресурсы
Рождение ребенка после рака: беременность
Борьба за Генри: Моя история рака и беременности
Беспокойство
Как справиться с неопределенностью
В поисках надежды во время рака и беременности: подкаст «Ваши истории»
Дополнительная информация
Надежда для двоих: онкологические беременные.


 Он есть у каждой четвертой женщины. СГБ обычно не опасен для вас, но может быть смертельным для вашего ребенка, если он передается во время родов.
Он есть у каждой четвертой женщины. СГБ обычно не опасен для вас, но может быть смертельным для вашего ребенка, если он передается во время родов. Но каждый пятый новорожденный от матери, инфицированной вирусом гепатита В, не получает вакцину в больнице перед отъездом.
Но каждый пятый новорожденный от матери, инфицированной вирусом гепатита В, не получает вакцину в больнице перед отъездом. У беременных женщин, заболевших гриппом, также больше шансов на серьезные проблемы с их будущим ребенком, включая преждевременные роды и роды.
У беременных женщин, заболевших гриппом, также больше шансов на серьезные проблемы с их будущим ребенком, включая преждевременные роды и роды. Он содержится в некоторых охлажденных и готовых к употреблению продуктах. Инфекция может вызвать преждевременные роды или выкидыш.
Он содержится в некоторых охлажденных и готовых к употреблению продуктах. Инфекция может вызвать преждевременные роды или выкидыш.:max_bytes(150000):strip_icc()/GettyImages-183062359-570facc73df78c7d9e5efb59.jpg) Если инфекция передается еще не родившемуся ребенку, она может вызвать потерю слуха, слепоту или умственную отсталость.
Если инфекция передается еще не родившемуся ребенку, она может вызвать потерю слуха, слепоту или умственную отсталость.