Почему происходит замершая беременность? Какие ее основные причины? Какими симптомами она сопровождается? Планируя зачатие многие женщины часто задаются этими вопросами. Данное явление распространено в акушерстве, увы во многих случаях его невозможно предотвратить. Полезно знать, какие факторы влияют на замирание эмбриона и как с ними бороться.


Что такое замершая беременность
Замершая беременность (далее ЗБ) — патология вынашивания, при которой плод по определенным причинам останавливается в развитии, и, в конечном итоге, погибает. Замирание — это прекращение жизнедеятельности плода, причинами которого чаще всего является некачественный репродуктивный материал. Отсутствие активности матки при отторжении плода в медицинской практике вызывает больше всего проблем, потому как женщина не всегда может вовремя определить случившееся и плод остается в организме на какое-то время.
При несвоевременном обнаружении замирания могут начаться воспалительные процессы из-за разлагающихся эмбриональных тканей.

 По статистике, ЗБ возможна на сроке до 28 недель, хотя чаще всего такая патология наблюдается в первом триместре. Развитие гестации проходит стадии оплодотворения, имплантации и определенный срок развития, которое по какой-либо причине останавливается.
По статистике, ЗБ возможна на сроке до 28 недель, хотя чаще всего такая патология наблюдается в первом триместре. Развитие гестации проходит стадии оплодотворения, имплантации и определенный срок развития, которое по какой-либо причине останавливается.
Замирание плода или медленное развитие можно отследить. Частые осмотры в первом триместре проводятся для определения соответствия размеров матки сроку вынашивания. На более позднем сроке измеряют окружность живота, высоту стояния дна матки — эти показатели также должны совпадать с нормой.
В случае отклонения от референтных значений врач может назначить дополнительные исследования. При наличии сердцебиения, но низких параметрах матки и окружности наблюдается замедленное течение беременности, а при его отсутствии диагностируется остановка развития плода плода.
От чего может быть замершая беременность
Причины ЗБ на ранних сроках установить можно не всегда, ведь факторов влияющих на вынашивание достаточно много.
Специалисты выделяют ряд причин, которые могут вызвать ЗБ:
- генетические поломки;
- переутомление;
- недоедание;
- сильные стрессы;
- слабый иммунитет;
- антифосфолипидный синдром, который вызывает повышенный уровень образования тромбов;
- вредные привычки;
- нарушения в системе гемокоагуляции;
- гормональный дисбаланс;
- воспалительные процессы;
- заболевания половой системы;
- тяжелые заболевания почек, сердца, щитовидной железы, сахарный диабет;
- инфекции, сопровождающиеся признаками интоксикации, в числе которых заболевания пищеварительного тракта бактериального происхождения, острые респираторные вирусные инфекции;
- тератозооспермия, представляющая собой аномалии более 50% сперматозоидов;
- лечение запрещенными при беременности препаратами.
Следует рассмотреть более подробно отдельные из факторов, так как некоторые из них можно исключить после диагностики.


Генетические нарушения
Проблема связанная с генетикой является одной из самых распространенных причин выкидышей и ЗБ на ранних сроках. Обусловлено это тем, что во время слияния яйцеклетки и сперматозоида строго регламентировано количество передаваемых хромосом— по 23 от партнера.
При зачатии малыша в более позднем возрасте (после 35 лет) возрастает риск столкнуться с удвоением одной из хромосом. Развитие малыша с лишней хромосомой в редких случаях продолжается, однако с генетической точки зрения плод уже не будет здоровым.
К хромосомным патологиям ведет наследственность одного из партнеров. Наличие генетических нарушений говорит о развивающихся пороках, и чем раньше прерывается беременность, тем выше шанс того, что замирание было вызвано этим фактором.
Плохая генетическая наследственность одного из партнеров является осложнением ситуации, так как с помощью процедуры ЭКО избавиться от плохого гена можно не во всех клиниках. Одной из возможных причин генетических аномалий выделяют негативное воздействие наркотических препаратов, алкоголя, табака, химикатов и радиации.


Гормональный сбой
Самой распространенной причиной проблем с вынашиванием является гормональный дисбаланс. В женском организме во второй половине цикла в яичнике формируется временная железа — желтое тело — вырабатывающая гормон прогестерон. Этот гормон называют гормоном сохранения беременности. Его нехватка приостанавливает развитие эндометрия, что вызывает аномалии в развитии, и, как следствие выкидыш. К замиранию плода приводит дефицит гормонов щитовидной железы — Т3, Т4, ТТГ.
Второй гормональной проблемой, обнаруженной при ЗБ, является избыток андрогенов. Замирание плода вызывается посредством угнетения женских гормонов, тогда матка перестает расти, а плод не может развиваться.
В концентрациях андрогена, соответствующих мужскому организму, этот гормон способен вызвать частичную атрофию женских половых признаков, матки и молочных желез, прекращение менструального цикла, что делает зачатие невозможным.


Инфекции
Наличие инфекционных заболеваний является ключевым фактором, влияющим на замирание плода. Отдельное внимание уделяется TORCH-инфекциям, которые в 90% случаев в первом триместре поражают внутренние структуры плода.
Планируя малыша необходимо сделать вакцинацию против таких вирусов как краснуха, ветрянка, гепатит В, корь, грипп, столбняк, дифтерия и полиомиелит. Причиной ЗБ иногда бывает банальная простуда, этот фактор легко скорректировать повышением иммунитета.
Уделить особое внимание необходимо заболеваниям, поражающим половую систему, поскольку воспалительные процессы, развивающиеся в матке, разрушают эмбриональные ткани и приводят к патологиям беременности. Перед зачатием необходимо сдать анализ на выявление скрытых половых инфекций, среди которых обязательными являются гонококки, хламидии и другие дополнительные анализы, которые может прописать врач.
Неправильный образ жизни
К прекращению развития эмбриона ведет нерекомендованный образ жизни беременной — употребление алкоголя, запрещенных препаратов, запрещенных при беременности лекарств (анальгетики), курение, кофеин, плохой сон, недоедание и избыток сладкого.
Симптомы ЗБ
Определить, что произошла ЗБ позволит отсутствие сердцебиения при проведении УЗИ и отклонения показателей матки и окружности живота от срока гестации. Самостоятельно почувствовать признаки замершей беременности плода можно, если у женщины прекратились симптомы беременности — отсутствует токсикоз, набухание груди, сонливость и т.д.
Если замирание произошло на 2-3 неделе с момента оплодотворения, то симптомом ЗБ будет восстановление менструального цикла. На более поздних стадиях замирание характеризуется «тишиной» в животе, болями напоминающими менструальные, повышается температура тела и начинаются кровотечения. Более подробно мы говорили об этом в нашей статье «Симптомы замершей беременности»
Итог
ЗБ имеет различные причины и неприятные последствия. При несвоевременном обнаружении остановки развития плода могут начаться воспалительные процессы, нередко заканчивающиеся осложнениями.
Среди основных причин выделяют генетические нарушения, гормональный сбой, инфекции и неправильный образ жизни. Во избежание трагических последствий необходимо выявить негативные факторы до зачатия и устранить их под наблюдением врача.
Содержание:
Потеря беременности на раннем сроке — тяжелое переживание в жизни женщины, которая уже успела сделать тест на беременность или даже первое УЗИ. Но именно таким образом — путем выкидыша на раннем сроке или замершей беременности — природа избавляется от нежизнеспособных эмбрионов. Их всегда было много, просто современные методы диагностики «видят» даже те, на которые раньше никто не обратил бы внимания. Почему же замирает беременность? И что грозит женщине, у которой случился первый выкидыш?

Пары, которые пережили потерю беременности, нуждаются в сочувствии, сострадании и осознании своих эмоций, часто в работе с психотерапевтом, но еще больше они нуждаются в знаниях.
Когда ты знаешь хотя бы что-то о том, что с тобой происходит и почему так случилось, тебя перестает охватывать страх и ужас, и намного легче в такой ситуации взять себя в руки и понять, в каком направлении двигаться дальше.
Потерю ранней беременности иногда переживают так же эмоционально, как мертворождение или раннюю смерть только что родившегося ребенка — настолько травмирующим может быть это событие для некоторых пар.
Однако потеря одной беременности — феноменально нормальная история, и становится трагедией только потому, что женщина никогда с таким не сталкивалась и не знает, что так бывает. Звучит дико, но это так: после одной неудачной беременности с вероятностью более чем в 98–99% эта история не повторится.
Когда ставят диагноз «привычное невынашивание»
Около 15–25% беременных переживают потерю подтвержденной (самопроизвольный выкидыш или замершая беременность), и еще больше теряется «биохимических» беременностей, когда есть факт зачатия, но не происходит прикрепления плодного яйца в полости матки (по некоторым данным, до 50%), и об этом женщина даже не догадывается, так как это происходит до момента очередной менструации.
Только 2% женщин переживают две последовательные потери, и только 0,5–1% — три и более последовательные потери беременности. И, к сожалению, только примерно в 50% случаев можно найти и устранить причину рецидивирующих выкидышей.
Итак, привычное невынашивание — это две (по некоторым данным, три) и более прервавшиеся беременности подряд, которые были подтверждены с помощью УЗИ или гистологического исследования эмбриона (иногда на основании анализов крови, когда был выявлен повышенный общий В-ХГЧ).

Какие анализы не надо сдавать после замершей беременности или выкидыша
У женщины случилась замершая беременность, и ей сделали хирургическое прерывание беременности (вакуум-аспирацию полости матки). Далее удаленные ткани эмбриона, как правило, отправляют на гистологическое исследование и после него приходит какое-нибудь скучное и неинтересное, часто совершенно безосновательное заключение о «хроническом эндометрите» (воспалении полости матки), «признаках инфицирования эмбриона» и скорой его гибели, вероятнее всего, по причине страшной и запущенной инфекции.
У женщины округляются глаза, трясутся руки, она начинает сдавать 150 анализов на все известные и неизвестные инфекции, а потом месяцами лечить уреаплазму, гарднереллу, кишечную палочку или, хуже того, антитела в крови (IgG) к цитомегаловирусу, токсоплазмозу, герпесу, хламидии или еще чему-нибудь. Список глупых обследований и ужасных «лечебных» схем можно было бы продолжать до бесконечности.
Почему этого делать не надо? Что касается инфекций, то, во-первых, с помощью гистологического исследования абортированного материала диагноз «инфекции» не выставляют — для этого есть клинические, лабораторные, инструментальные методы.
Во-вторых, обычно гистологи описывают вторичные изменения в тканях эмбриона, которые являются следствием неразвивающейся беременности или самопроизвольного аборта, а не их причиной.
В-третьих, инфекции не интересны нормальным гинекологам, потому что они понимают, что инфекции не могут быть причиной рецидивирующих выкидышей.
Если даже предположить, что женщина заразилась цитомегаловирусом или токсоплазмозом, и беременность у нее прервалась именно по этой причине (хотя это нужно еще доказать), то эти же инфекции не могут влиять на последующую беременность, это «одноразовая» история.
Поэтому скрининги и обследования на инфекции у женщины после неудачных беременностей не рекомендованы. Абсолютно бессмысленно сдавать анализы на выявление герпеса, цитомегаловируса, токсоплазмоза, краснухи, вируса Эпштейна — Барр, уреаплазмы и пр. Не тратьте на это время и деньги, это совершенно бесполезное занятие.
Как связаны замершая беременность и пузырный занос
Тогда зачем во всем мире проводится гистологическое исследование абортированного материала? Для исключения пузырного заноса. Это отдельная аномалия, когда не происходит нормального развития эмбриона (он либо есть, но дефектный, либо есть отдельные его части, либо вообще отсутствует), а ворсины хориона разрастаются в виде пузырей, наполненных жидкостью.
Опасность пузырного заноса в том, что в некоторых случаях из-за него в организме женщины может возникать злокачественная опухоль — хорионэпителиома, которая может давать метастазы.
Чаще всего женщины успешно излечиваются от нее, но важно вовремя поставить диагноз, провести тщательный мониторинг и наблюдение за такой женщиной после прерывания беременности и вовремя начать лечение (химиотерапия), если это необходимо, так как не всегда пузырный занос трансформируется в злокачественную опухоль (зависит от типа), и, соответственно, не все женщины в нем нуждаются.
Генетика — самая частая причина выкидышей?
Да, именно так: абсолютное большинство спорадических неудачных беременностей (около 60%, а если брать ранние сроки, до 7–9 недель, то еще больший процент) случается именно по причине генетических нарушений, когда эмбрион получает аномальное количество хромосом во время оплодотворения. Обычно это происходит совершенно случайным образом, а не по причине наличия какого-то заболевания/состояния у вас или полового партнера.
Частота беременностей, сопровождающихся генетическими аномалиями, увеличивается среди женщин в возрасте 35 лет и старше, потому что яйцеклетки часто имеют хромосомные проблемы.
Таким образом, чаще всего беременность прерывается по причине наличия аномального хромосомного набора у эмбриона, который мог возникнуть из-за оплодотворения дефектной яйцеклетки или дефектным сперматозоидом. С помощью генетического исследования эмбриона можно изучить его хромосомный набор и исключить наиболее распространенные хромосомные заболевания: синдром Дауна, Патау и некоторые другие.
Нужно ли делать генетическое исследование эмбриона после выкидыша?
Если это первая неудачная беременность — скорее нет, чем да, потому что даже если что-то и будет выявлено, это не повлияет на дальнейшие действия, вмешательства, тактику. Скорее всего, независимо от результата будет рекомендован прием фолиевой кислоты и новые попытки естественного зачатия.
Но если женщина хочет знать, могли ли хромосомные «поломки» самого эмбриона быть причиной выкидыша/замершей беременности, можно его сделать. Однако необходимо понимать, что такое обследование не исключает все генетические заболевания, а только наиболее распространенные и серьезные.
Если это вторая, третья и более неудачная беременность, конечно, можно сделать генетическое исследование эмбриона, а также исследование кариотипа женщины и ее полового партнера. В этой ситуации это вполне оправдано.
Однако необходимо понимать, что гены не лечат, и, если по результатам генетических обследований будут выявлены серьезные отклонения, могут быть рекомендованы методы вспомогательных репродуктивных технологий или новые попытки беременности, если будет хоть какой-то процент вероятности удачной беременности в будущем.
Таким образом, обследования у генетика проводятся не для того, чтобы вылечить женщину, а только для того, чтобы определить дальнейшую тактику: ЭКО со своими/донорскими половыми клетками или шанс на успешную самостоятельную беременность.

Замершая беременность – одна из форм невынашивания плода, характеризующаяся полным прекращением развития эмбриона и его гибелью. Возникает такое патологическое состояние в 1-2 триместре и проявляется прекращением токсикоза, появлением кровомазания, гипертермии. В период 18-28 недель основным симптомом замершей беременности является полное прекращение двигательной активности плода. Диагноз выставляется на основании объективного осмотра и данных УЗИ. Лечение заключается в провоцировании искусственного аборта с помощью медикаментов или чистке маточной полости от плодного яйца и его оболочек.
Общие сведения
Замершая беременность – остановка развития и прекращение жизнедеятельности плода в утробе, которое диагностируется до 28 недель эмбриогенеза. Такая акушерская патология чаще развивается у первородящих женщин старше 30 лет. По статистике, более всего развитию замершей беременности подвержены пациентки старше 40 лет. Риск возникновения замершей беременности в данном случае может быть сопряжен с гормональной нестабильностью, возможными многочисленными абортами и инфекциями половой сферы. Поэтому беременные женщины в таком возрасте должны более тщательно следить за своим самочувствием и обязательно выполнять назначения врача.
Замершая беременность в раннем периоде чаще диагностируется в сроках 3-4 и 8-11 недель. В эти моменты происходит формирование наиболее важных анатомических структур, и как раз на данном этапе эмбрион является наиболее чувствительным к воздействию негативных факторов извне. Также существует достаточно высокая вероятность развития замершей беременности на 16-18 неделе. С чем связана такая закономерность, специалисты точно указать не могут. Однако следует отметить, что после 4 месяцев эмбриогенеза риск появления замершей беременности снижается.
Замершая беременность представляет реальную угрозу для организма матери. Помимо психической травмы, которую испытывает пациентка, теряя ребенка, существует угроза ее здоровью и жизни. В такой ситуации дальнейшее ведение беременности становится невозможным, организм начинает отторгать нежизнеспособный плод, провоцируя самопроизвольный аборт. Если замершая беременность не сопровождается подобным исходом, и женщина не обращается к врачу, при нахождении мертвого плода в утробе более 1,5 месяцев появляется высокий риск развития ДВС-синдрома – диссеминированного внутрисосудистого свертывания крови, при котором факторы фибринолиза теряют свою активность, а возникшее кровотечение сопровождается прямой угрозой летального исхода.

Замершая беременность
Причины замершей беременности
Замершую беременность провоцируют различные факторы, которые так или иначе влияют на женщину и плод. Патогенез этой патологии в акушерстве до конца не изучен и зависит непосредственно от этиологии болезни. В любом случае, организм женщины воспринимает плод, как инородное тело, и пытается его отторгнуть. Рост эмбриона прекращается, беременность замирает, что сопровождается соответствующей симптоматикой. Примерно в 70% подобных патологий основным фактором, провоцирующим наступление замершей беременности, становятся генетические аномалии. При нарушении деления хромосом могут сформироваться серьезные врожденные пороки, несовместимые с жизнью. Как правило, гибель плода, спровоцированная генетическим сбоем, происходит на 8 неделе эмбриогенеза.
Примерно с такой же частотой замирание беременности возникает на фоне гормонального дисбаланса. При сниженной продукции прогестерона – вещества, которое обеспечивает нормальное вынашивание, плод останавливает свою жизнедеятельность. Причиной замершей беременности нередко становится и повышенный уровень андрогенов – мужских половых гормонов. Чтобы исключить вероятность гибели плода, важно еще на этапе планирования зачатия пройти полное медицинское обследование и выявить данные факторы, если они присутствуют. Предварительно проведенное лечение позволяет нормализовать гормональный фон и предупредить замершую беременность.
Спровоцировать замершую беременность могут и инфекционные процессы. Опасность представляют заболевания как половой сферы, так и любых других органов. После зачатия организм женщины становится менее устойчивым к воздействию патогенной микрофлоры, поэтому пациентки часто болеют ОРВИ, вирусными патологиями. Замершая беременность развивается не из-за пагубного воздействия возбудителя на организм плода, а вследствие сопутствующей симптоматики – интоксикации, гипертермии. При этом эмбрион недополучает определенные компоненты, в частности кислород, и постепенно теряет жизнеспособность.
Среди всех инфекций риск развития замершей беременности наиболее высок при заражении беременной женщины краснухой или цитомегаловирусом. Эти возбудители проникают непосредственно к плоду вместе с кровотоком и поражают ЦНС, что способствует формированию тяжелых аномалий у плода. На 2-3 месяце эмбриогенеза спровоцировать замирание беременности может антифосфолипидный синдром. На фоне данной патологии происходит аномальное формирование плаценты, наблюдается нарушение свертываемости крови. В результате расстройства кровообращения плод недополучает питательные вещества и прекращает свое развитие.
Замершая беременность может происходить и под действием неспецифических негативных внешних факторов. При недостаточном пребывании на свежем воздухе, постоянной усталости, употреблении некачественной пищи, не обеспечивающей поступления необходимых веществ в организм, риск развития патологии увеличивается. Ношение слишком обтягивающей и тесной одежды также может привести к замершей беременности из-за сужения питающих сосудов. Как следствие, нарушается кровообращение, развивается гипоксия с последующей гибелью плода. В группу риска по возникновению замершей беременности входят женщины, в анамнезе которых присутствует мертворождение, множественные аборты и выкидыши, гормональные сбои, нарушения менструального цикла. Вероятность этой акушерской аномалии увеличивается при эндокринных заболеваниях, неправильном строении органов репродуктивной системы (например, седловидной или двурогой матке), спаечных процессах.
Симптомы замершей беременности
Замершая беременность у каждой пациентки проявляется с определенными особенностями, стандартная клиническая картина отсутствует. Изменение базальной температуры в сторону ее снижения – характерный признак патологии, возникающий в первом триместре. При замершей беременности женщины изначально отмечают улучшение общего состояния – исчезает тошнота, если она присутствовала ранее, чувствуется облегчение в молочных железах. При объективном осмотре отсутствует увеличение матки. Когда организм пациентки начинает отторгать мертвого малыша, замершая беременность проявляется гипертермией, ознобом, общее самочувствие резко ухудшается. Появление боли внизу живота, кровотечение – явные признаки начавшегося аборта. Нередко замершая беременность на ранних этапах не сопровождается патологическими симптомами вплоть до наступления самопроизвольного аборта.
Во 2 триместре проявления акушерской аномалии будут точно такими же. Дополнительный признак, которые появляется у пациенток после 18-20 недель, – отсутствие двигательной активности плода. При объективном осмотре женщины и проведении аускультации на замершую беременность может указывать невозможность прослушать сердцебиение малыша. Для подтверждения диагноза и определения врачебной тактики при появлении хотя бы одного тревожного симптома пациентка должна сразу же обратиться к акушеру-гинекологу.
Диагностика и лечение замершей беременности
Для подтверждения замершей беременности осуществляется объективный осмотр пациентки. Удается установить отсутствие увеличения матки. Также больной назначается анализ крови на содержание гормона ХГЧ. При замирании беременности его уровень снижается и не соответствует показателям, которые свойственны для данного срока эмбриогенеза. Инструментальная диагностика заключается в проведении ультразвукового сканирования маточной полости. При замершей беременности отсутствуют любые признаки жизнедеятельности плода (двигательная активность, биение сердца).
Замершая беременность требует немедленной медицинской помощи, так как мертвый плод, находясь в утробе, начинает разлагаться, и токсические вещества всасываются в кровь матери, приводя к ухудшению ее состояния вплоть до наступления летального исхода. Прежде всего, производится удаление эмбриона из маточной полости. При замершей беременности в первые 2 месяца эмбриогенеза чаще всего осуществляется искусственный аборт с помощью медикаментозных препаратов. С этой целью используется комбинация аналога простагландина Е1 и антагониста прогестерона. В результате приема этих средств плод изгоняется из полости матки вследствие ее сокращения (то есть, происходит выкидыш).
Также при замершей беременности может проводиться оперативное удаление плодного яйца. С этой целью применяется вакуум-аспирация или выскабливание. Первый метод носит название мини-аборт и представляет собой «высасывание» эмбриона с помощью специального вакуум-аспиратора. При таком вмешательстве показана местная или общая анестезия в зависимости от психологического состояния пациентки. Вакуум-аспирация – быстрый и безболезненный способ лечения замершей беременности, применять который можно только в первом триместре вынашивания.
Замершая беременность в первом триместре также может быть прервана путем выскабливания маточной полости. Это оперативное вмешательство предполагает кюретаж (чистку) матки с целью удаления мертвого эмбриона и плодных оболочек. Данная процедура тоже проводится под наркозом, является безболезненной, однако может стать причиной истончения миометрия, что в дальнейшем приведет к невозможности имплантации плодного яйца с развитием бесплодия. При замершей беременности выскабливание проводится в случаях, когда иные способы противопоказаны. Если патология диагностирована во втором триместре, мертвый плод извлекают путем проведения искусственных родов.
После хирургического лечения замершей беременности женщине назначается медикаментозная терапия. С целью предупреждения развития воспалительного процесса и занесения инфекции в маточную полость больной прописываются антибактериальные и противовоспалительные препараты. Кроме того, после устранения замершей беременности важная роль уделяется восстановлению функциональности эндометрия, чтобы пациентка в последующем смогла вновь выносить ребенка. Для этого используется гормональная и иммунокорригирующая терапия.
В качестве симптоматического лечения при замершей беременности назначаются спазмолитики, препараты, способствующие скорейшему сокращению матки. Параллельно с медикаментозной терапией важно обеспечить женщине психологическую помощь. Многие пациентки, перенесшие замершую беременность, нуждаются в работе с психологом, который помогает быстрее смириться с произошедшим и восстановить нормальное психоэмоциональное состояние.
Прогноз и профилактика замершей беременности
Спасти плод при замершей беременности невозможно, однако для женщины эта патология обычно является прогностически благоприятной. После удаления мертвого эмбриона и проведения медикаментозного лечения пациентка может вернуться к привычному образу жизни. Планировать следующее зачатие после замершей беременности разрешается не ранее, чем через полгода. При этом желательно установить возможные причины гибели плода, чтобы в последующем исключить влияние данных факторов на организм женщины.
Профилактика замершей беременности заключается, прежде всего, в планировании зачатия. Оба партнера должны пройти полное медицинское обследование и пролечить все выявленные заболевания, которые могут спровоцировать внутриутробную гибель плода. Возможно, потребуется консультация генетика для диагностики скрытых хромосомных аномалий у одного или обоих супругов. Пациентке для предупреждения развития замершей беременности после зачатия следует неукоснительно следовать предписаниям врача, отказаться от вредных привычек, избегать стрессов, нормализовать рацион, режим труда и отдыха. Важно меньше находиться в местах массовых скоплений людей, чтобы уменьшить риск возникновения инфекционных болезней.

Описываемая патология встречается у женщин всех возрастов и социальных статусов. Сложно назвать конкретную причину такого несчастья – здесь, скорее всего, дело в стечении сразу нескольких обстоятельств и внешних факторов. Согласно статистике, на 176 случаев зачатия приходится 1 случай замирания беременности. Каждой женщине, желающей завести малыша или уже беременной, стоит узнать об этой проблеме подробнее, не впадая, однако, в крайности и панику.
Почему происходит замершая беременность?
СПРАВКА! Замершая беременность (неразвивающаяся беременность) – один из видов невынашивания беременности. Изначально беременность протекает со стандартной для здорового вынашивания симптоматикой: прекращаются менструальные кровотечения, выделяются гормоны, увеличивается в размерах матка, более чувствительными становятся молочные железы. Но в какой-то момент происходит серьезный сбой и плод гибнет. Очень часто женщина и не подозревает об этом, пока не придет к своему врачу для очередного обследования.
К наиболее частым причинам замирания беременности относят:
- Хромосомные нарушения, грубые генетические сбои у плода (синдром Шерешевского-Тернера, Дауна).
- Гормональные дискорреляции в женском организме, конкретно – дисбаланс между прогестероном и эстрогеном. Эстрогены вырабатываются в избытке, а уровень прогестерона недостаточен, поэтому эмбриону не удается получать нужного количества питательных компонентов и его жизнедеятельность прекращается. Сбой может быть вызван дисфункцией яичников или щитовидной железы, поликистозом, патологиями эндокринной системы). Чаще всего случается в первом триместре.
- Токсоплазмоз, краснуха, грипп, оспа, ветрянка, герпес, хламидиоз, инклюзионная цитомегалия, вирус Коксаки, микоплазмоз, гонорея и иные инфекционные и грибковые заболевания. При этом наибольшие опасения вызывают недуги не хронические, а подхваченные после зачатия, в период с 7 по 12 неделю: они чаще всего вызывают остановку развития эмбриона или проявление у него уродств. Потому-то врачи рекомендуют делать аборт в таких ситуациях.
- Тромбофилия.
- Употребление наркотиков и иных токсических веществ, алкоголя, курение. Особую опасность они представляют в первом триместре: плацентарный барьер в это время еще не построен до конца и вредные вещества, попадающие в материнский организм, с током крови поступаю в матку к эмбриону.
- Прием ряда лекарств: антибиотиков (тетрациклина, флюконазола, стрептомицина), противоопухолевых (метотрексата, аминоптерина), антикоягулянтов (кумарина или варфарина).
- Тератозооспермия – наличие в эякуляте аномальных мужских половых клеток.
- Резус-конфликт ребенка и матери.
- Частые стрессовые ситуации, постоянный недосып, физические перегрузки, неполноценное питание, травмы живота.
- Аутоиммунные нарушения. В этом случае женский организм воспринимает эмбрион как инородное тело, начинает вырабатывать антитела, нарушающие процесс имплантации зародыша в матке, в итоге избавляется от него.
К факторам риска можно отнести неблагоприятную экологическую обстановку в месте проживания будущей матери, ее работу на опасном производстве, радиоактивное излучение. Иногда причины и вовсе банальны: подъем чего-то очень тяжелого, долгий перелет на самолете, перемена климата, долгое пребывания на солнцепеке или в солярии.
Какие симптомы и признаки замершей беременности:
Беременность может «замереть» на любом сроке, но чаще всего это происходит до 13 недель, т.е. в первом триместре. Распознать данную патологию самостоятельно, без надлежащего оборудования и помощи профессионала, достаточно сложно. Однако на определенные изменения в организме следует обратить особое внимание.
— симптомы замершей беременности на ранних сроках
- Прекращение токсикоза. При условии, что он у женщины проявлялся достаточно явно: была регулярная тошнота и рвота, слабость, непереносимость запахов. Если признаки были слабовыраженными, внимания на этот параметр обращать не стоит.
- Изменение базальной температуры тела. Это не является 100%-ным признаком, однако, если температура в прямой кишке опустилась ниже отметки 37,2-37,5 градусов, стоит проконсультироваться у гинеколога.
СПРАВКА! Повышение температуры на 0,3-0,5 градусов вызывает женский гормон прогестерон. Узнать показатели можно после утреннего сна, до подъема: введите термометр в прямую кишку на несколько минут.
- Размягчение грудных желез. Грудь набухает и становится болезненной на ощупь в течении нескольких недель после зачатия, и расслабляется в случае гибели плода.
- Сильная головная боль, резкая слабость.
- В случае постепенного, а не резкого отторжения плодного яйца, женщина начинает замечать кровавые выделения на нижнем белье, со временем приходят и тянущие боли внизу живота.
- В случае возникновения осложнений, связанных с воспалительным процессом внутри и отравлением токсическими продуктами распада тканей плода, возникают сильные внутренние маточные кровотечения, постоянная тошнота и многократная рвота, скачок температуры до 40 градусов, повышенная потливость и озноб.
ВАЖНО! Последние симптомы говорят о развитии сепсиса и могут привести к смерти женщины.
— симптомы замершей беременности на поздних сроках
Они схожи с симптомами на ранних сроках, но сюда можно добавить еще несколько пунктов:
- Женщина перестает ощущать шевеления и толчки ребенка. Интенсивность и ритм шевелений малыша зависят от множества факторов: на это могут влиять и время суток, и физические нагрузки мамы, ее эмоциональное состояние, внешние шумы и т.п. Однако, если женщина заметила, что привычный ритм движений плода изменился, ей стоит обратиться к врачу для проведения проверки.
- Тонус матки уменьшается.
- Не регистрируется сердечная деятельность плода при обследовании, выявляется снижение концентрации прогестерона.
Какие сроки могут быть у замершей беременности?
Остановка развития плода может случиться на разных сроках вынашивания. Согласно статистическим данным Всемирной организации здравоохранения в России и странах Европы, на первый триместр приходится 70% патологий, 25% на второй и всего 5% — на третий. Особо чувствителен плод в следующие временные периоды:
- с 7 по 12 день – в это время плодное яйцо внедряется в матку
- с 3 по 8 неделю – происходит эмбриогенез
- до 12 недели – формируется плацентарная оболочка
- с 20 по 24 неделю – формируются внутренние системы органов ребенка.
ВНИМАНИЕ! В группу риска по данной проблеме включены женщины старше 40 лет, с выкидышами в анамнезе (2 и более), врожденными аномалиями матки, ослабленные частыми родами.
Как избежать замершей беременности?
На некоторые причины замирания беременности повлиять невозможно. К ним относятся хромосомные сбои. Но многое женщина может сделать самостоятельно, начав готовиться к зачатию заранее.
- Отказаться от сигарет и алкоголя, наркотических средств и вредных продуктов питания.
- Проставить все необходимые прививки.
- Пройти обследование на предмет генетических аномалий и женщине, и ее партнеру.
- Подобрать подходящий витаминный комплекс, восполняющий недостаток жизненно важных веществ в организме (йод, фолиевая кислота).
- Выпивать в сутки не менее двух литров чистой воды.
- Вылечить все имеющие заболевания. Если это невозможно — соблюдать ту поддерживающую терапию, которую подобрал лечащий врач.
- Уделять время физическим упражнениям и прогулкам на свежем воздухе.
- Сократить до минимума общение с инфицированными людьми, особенно в весенне-осенний период.
- Сохранять позитивный настрой, научиться воспринимать даже негативные события спокойно и без стрессов.
Что делать при замершей беременности?
При диагнозе «замершая беременность» женщину в срочном порядке госпитализируют в гинекологическое отделение для удаления эмбриона или плода. На ранних сроках рекомендуется проводить более щадящие манипуляции, например, аборт методом вакуум-аспирации или медикаментозный. На поздних сроках не избежать выскабливания полости матки.
Важно не забывать о реабилитационных мероприятиях после выполнения вышеописанных манипуляций. Женщине необходимо будет принимать оральные контрацептивы 3 месяца, восстанавливать гормональный фон, лечить сопутствующие заболевания, укреплять иммунитет. Нельзя планировать следующую беременность ранее, чем через 6-8 месяцев после замирания.
ВАЖНО! За это время важно пройти полной обследование не только женщине, но и отцу будущего ребенка. В него обязательно включают мазки на наличие скрытых инфекций, спермограмму партнера, иммунограмму, расширенные анализы крови, исследование кариотипа отца и матери. Попутно проводится гистологическое изучение содержимого полости матки и цитологическое исследование тканей погибшего плода.
Заключение
Врачи уверяют, что снизить вероятность замершей беременности довольно легко, если подходит к планированию и зачатию малыша разумно и грамотно. Даже в случае прерывания беременности вследствие замирания плода, практически 100% женщин в будущем рожают здоровых детей. Соблюдение всех врачебных рекомендаций, бережное отношение к собственному здоровью и здоровью будущего потомства – залог сохранения беременности и рождения крепкого малыша.
Специально для beremennost.net – Елена Кичак
как распознать симптомы и что делать
У вас замерший плод. Такие слова звучат очень страшно. Несчастье может случиться из-за нескольких причин, особенно в начале беременности. Замершая беременность наиболее часто встречается на первом месяце беременности. Не редкостью является такой диагноз и на 2, 3, 4 месяце. Бывает, что это происходит и в самом конце срока, но позднее замирание на заключительных этапах вынашивания происходит значительно реже.
Замершая беременность расценивается врачами как вид невынашивания плода. Всего существует два направления развития такого отклонения:
- гибель эмбриона, которая произошла после удачного зачатия и имплантации. На УЗИ увидеть его не получится. Обычно есть только некоторые остатки;
- анэмбриония. В этом случае эмбрион прекращает свое развитие еще на раннем этапе и на УЗИ вообще не визуализируется.

Причины отклонения в развитии плода
Теперь рассмотрим подробно, почему бывает замершая беременность, какие причины у этого страшного диагноза. Вот некоторые из них:
- Обычный грипп или инфекции половых органов могут привести к замиранию беременности. И без того ослабленный материнский организм с легкостью может заболеть. Высокая температура просто убийственна для плода. Например, при краснухе плод может начать неправильно развиваться, могут появиться тяжелые отклонения, или беременность вообще может замереть. Если женщина заразилась инфекцией в момент вынашивания, возможно даже потребуется принять решение о прерывании беременности.
- Самая частая причина это генетическое отклонение. По статистике 65-70% случаев в течение первых 2 месяцев происходят именно по этой причине. Если в момент зачатия один из партнеров принимал сильнодействующие медикаменты или наркотические средства риск генетических отклонений у плода значительно повышается. Для выявления предрасположенности к генетическим наследственным заболеваниям гинеколог может порекомендовать обратится к генетику для прохождения анализа (скрининга).
- Резус-конфликт. Организм матери может отвергать плод с помощью антител. Ранее перенесенные аборты повышают риск возникновения резус-конфликта, так как антитела накапливаются и плоду становится сложнее сопротивляться атаке антител матери.
- Прием лекарств может стать причиной нарушений в развитии плода. Во время беременности запрещено принимать любые медикаменты. В редких случаях это возможно, но только по назначению и под контролем врача. Влияние лекарственных препаратов на малыша снижается после того как появится плацента, естественная и дополнительная защита от внешнего мира. Плацента появляется после 2 месяца жизни ребенка. После того, как плацента сформирована, прием лекарств матерью не окажет сильного влияния на плод. Что касается рецептов народной медицины, то прием таких средств должен быть обязательно согласован с доктором. Народные средства могут спровоцировать остановку развития плода.
- Алкоголь и курение очень опасны для будущего малыша и его матери, может произойти остановка развития зародыша. От этих пагубных привычек нужно отказаться еще во время планирования и подготовки к беременности.
- Гормональные нарушения, проявляющиеся в недостатке пролактина или переизбытка тестостерона, могут быть причинами неразвивающейся беременности, особенно на ранних сроках. Такие особенности нужно выявлять еще в процессе подготовки к беременности. Гормональные нарушения у женщины проявляются в основном в нарушении регулярности менструального цикла. Очень важно проверять гормональный фон и после наступления беременности.
- Сахарный диабет, вредное воздействие окружающей среды, длительный перелет на самолете, сильные физические нагрузки (поднятие тяжестей) а также сильный стресс могут привести к отклонению плода от нормального развития.
Группа риска
Существует несколько факторов риска, из-за которых замирает беременность на раннем сроке. Вот почему это может произойти:
- если у женщины ранее были аборты;
- женщина уже «старородящая», причем к такой категории относятся женщины с 35 лет;
- при аномалии в строении матки;
- при ранее перенесенной внематочной беременности.
 Статистика по выкидышам и причин приведшим к нему.
Статистика по выкидышам и причин приведшим к нему.Ели женщина относится к одной из перечисленных групп, то она будет находиться под особым контролем со стороны врача на протяжении всей беременности и подготовке к ней.
Признаки наступления замершей беременности
Симптомы этой патологии обычно проявляются очень слабо, почти незаметно. Обычно женщина чувствует, у нее появляется ощущение, что беременность прекратилась. Если у матери появилось такое ощущение нужно срочно сообщить об этом врачу и провести диагностику. Но зачастую женщина даже ничего не замечает, и эта печальная новость приходит от врача делавшего очередной осмотр.
На ранних сроках самостоятельно определить признаки неразвивающейся беременности в большинстве случаев не получится. Не тратьте время с поиском ответа на форумах. Каждый случай требует индивидуального подхода к диагностике, поэтому если появились такие опасения, срочно обращайтесь к врачу и не тратьте столь драгоценное время.
Обязательно посмотрите это полезное видео:
Симптомы
Когда ребенок уже подрос и начал двигаться, то начавшиеся изменения в развитии плода можно заметить. На раннем сроке что-либо определить весьма проблематично. Рассмотрим, как проявляется замершая беременность в первом триместре:
- Базальная температура может понизиться, поэтому очень важно измерять ее на первых этапах беременности.
- Грудь может перестать набухать и болеть.
- Токсикоз может внезапно пройти.
- Могут происходить схваткообразные боли внизу живота.
- Кровянистые красно-коричневые выделения могут быть как мажущими, так и обильными.
- Может повыситься общая температура тела.
Если женщина обнаружила у себя хоть один из перечисленных симптомов ей нужно незамедлительно обращаться к врачу, промедление в данном случае недопустимо!
Ощущения
Что может чувствовать беременная, если развитие плода прекратилось? Ощущения могут быть разными в зависимости от того, в первый раз женщина сталкивается с подобной ситуацией или у нее уже был печальный опыт. Самые распространенные ощущения – это повышение общей температуры тела, появление слабости и усталости, внезапно начавшаяся апатия и депрессия.
Важно понимать, что эти ощущения не могут с точность 100% указать на начало патологии. Это лишь косвенные симптомы, на которые нужно обращать внимание. Не нужно паниковать, если начали проявляться подобные ощущения. Такие ощущения очень часто испытывают беременные в начале срока из-за того, что организм просто перестраивается.
Еще одно полезное видео по теме:
Диагностика замерзшей беременности
Помните, чтобы определить эту патологию нужно обратиться к врачу, только он знает, как на раннем сроке распознать замершую беременность. Вот как происходит диагностика:
- для начала нужен осмотр пациентки, далее будет произведена оценка размера матки, характер слизистых выделений и определение базальной температуры;
- анализ мочи. Очень часто бывает, что уровень ХГЧ бывает в пределах нормы, даже если произошла замершая беременность. Нормальный показатель может сохраняться в течение двух недель после того, как плод погиб;
- УЗИ обследование позволит определить бьется ли сердце у зародыша.
Бывает, что на ранних сроках даже обычный тест показывает заветные две полоски при замершей беременности. Уровень ХГЧ в моче также может быть повышенным и соответствовать нормальному состоянию беременности.
Если неутешительный диагноз подтвердился нужно предпринять комплекс мер для нормализации состояния матери и подготовки ее к последующей повторной беременности.
Если плод замер
Самый подходящий способ лечения будет выбран врачом исходя из того, как на ранних сроках проявилась замершая беременность и того сколько дней прошло с момента зачатия. Если был поставлен такой страшный диагноз первое, что нужно сделать, это сохранить жизнь матери и ее здоровье.
Всего есть два способа лечения:
- Если с момента зачатия прошло не более 60 дней, с помощью приема специальных препаратов провоцируется выкидыш. Если после последующей УЗИ диагностики будет выявлено, что не все остатки плодного яйца вышли, назначают выскабливание.
- Когда диагноз поставлен после 60 дней проводят процедуру вакуум-аспирации (вакуумного мини аборта). Для этого женщине под наркозом производят очистку полости матки при помощи вакуумного отсоса, который создает отрицательное давление. Такая операция длится около 10-15 минут. При таком аборте обычно не требуется последующее выскабливание, матка меньше травмируется. Однако решение о выскабливании может быть принято, если УЗИ показало, что не все остатки эмбриона удалены.
 Вот так делают вакуумный аборт.
Вот так делают вакуумный аборт.Есть еще один вариант – это самопроизвольный аборт на самом раннем сроке беременности. Обычно при таком виде аборта женщина даже не понимает, что была беременна. Организм матери может отвергнуть эмбрион уже на первых днях его жизни по разным причинам. В этом случае случается незначительная задержка месячных. В некоторых случая доктор может предложить дождаться, когда случится самопроизвольный аборт, если он произойдет самостоятельно, то не придется вмешиваться в организм.
Срочно к врачу
Некоторые почему-то не осознают насколько это опасно и страшно вовремя не обратиться к врачу. Могут развиться очень тяжелые последствия для женщины при замершей беременности, произошедшей на раннем сроке. Нет никакой гарантии, что плод будет выведен организмом самостоятельно.
При долгом нахождении плода внутри матери очень высока вероятность развития интоксикации. При таком развитии событий поднимется температура тела, появится сильная слабость и боль в животе. Если долго тянуть и не идти к врачу может начаться заражение крови, которое приводит к самым печальным последствиям.
Если вовремя не обратиться за помощью к специалистам может развиться дессеминированное внутрисосудистое свертывание, так называемый синдром ДВС. При таком заболевании кровь просто перестает свертываться и возникает вероятность смерти матери от кровотечения.
Что можно сделать, чтобы предотвратить замирание плода в период беременности
Семейная пара, даже если у них уже есть дети и они планируют беременность, должна обследоваться. Снизить риск развития патологии поможет именно всесторонний осмотр обоих партнеров. В ходе обследования врач назначит анализы на гормоны, инфекции, генетику, а также дополнительные анализы в зависимости от состояния здоровья каждого из будущих родителей.
Если кто-либо из родителей недавно переболел гриппом, ОРВИ, ветряной оспой или краснухой следует в обязательном порядке воздержаться от зачатия. В этом случае нужно выждать полгода и только после приступить к зачатию.
Беременная женщина, находящаяся в окружении детей на работе или по другим причинам должна сделать специальные прививки для профилактики. Также следует держать под контролем показатели гормонов с помощью регулярных анализов, которые будет назначать врач в ходе беременности.
Можно обратится к генетику для прохождения пренатального скринига, такой анализ покажет, есть ли предрасположенность к генетическим отклонениям у развивающегося плода (синдром Дауна или Эдвардса, либо анэнцефалия). Такое генетическое обследование обычно проводят с 11 недели.
 Не отказывайтесь от генетического скрининга, он поможет предотвратить нежелательные последствия.
Не отказывайтесь от генетического скрининга, он поможет предотвратить нежелательные последствия.Не нужно игнорировать советы по здоровому питанию и правильному образу жизни – это может усилить иммунитет и увеличить шансы успешных родов. Не стоит летать на самолете в этот важный период, особенно на дальние расстояния. Нельзя допускать резкой смены климата или долгого нахождения на солнце.
Не нужно отказываться от новой беременности, если прошлая закончилась неудачно. Если все правильно спланировать остановки развития эмбриона произойти не должно, вероятность благоприятного исхода при правильном подходе по статистике составляет 90%. Нужно бороться за свое счастье быть родителями! Нужно понимать, что предотвратить замершую беременность, произошедшую на раннем сроке, может только ваш врач гинеколог, не занимайтесь самолечением!
Как забеременеть снова, если ранее была остановка развития плода
Если соблюдать все предписания врачей и пройти прописанный курс лечения и восстановления после неудачной беременности врачи гарантируют очень высокие шансы на благоприятный исход в будущем. После перенесенной неудачи нужно сделать перерыв на полгода, не меньше. За это время организм матери восстанавливается полностью. Помимо восстановления будет проведена работа по диагностике и выявлению причин замирания беременности.
Обязательно посмотрите это видео, в котором девушка рассказывает, как она выносила и родила здорового ребенка после замершей беременности:
Установить точную причину остановки беременности очень трудно и не всегда получается. Родители не должны опускать руки. Нужно верить, что все получится. Стресс губителен для здоровья любого человека, особенно женщины, которая готовиться к беременности. При стрессе организм вырабатывает гормон кортизол, который подавляет выработку других гормонов, таким образом, происходит гормональное расстройство. Родителям нужно пройти полное обследование и ждать появления на свет их малыша. Пусть ваш ребенок будет здоров! Удачи всем!
Напишите в комментариях свои советы, задавайте вопросы. Делитесь этой статьей в ваших социальных сетях с друзьями. Не забывайте ставить оценку звездами снизу. Спасибо за посещение.
Вам может быть интересно
признаки и причины. Неразвивающаяся беременность
Содержание:
Что надо знать о замершей беременности, как снизить вероятность невынашивания плода — рассказывает доктор медицинских наук, профессор Игорь Макаров.
При неразвивающейся беременности, которую еще называют «замершей беременностью», происходит гибель эмбриона/плода, но клинических признаков самопроизвольного выкидыша при этом нет.

Причины неразвивающейся беременности
Причины неразвивающейся беременности весьма разнообразны. Так, остановка развития эмбриона/плода может быть обусловлена воспалительным процессом в результате действия различных микроорганизмов. Чаще всего возбудителями воспаления являются: стрептококки, стафилококки, кишечная палочка, клебсиеллы, вирус краснухи, цитомегаловирус, вирус простого герепеса, вирус Коксаки, микоплазмы, хламидии, трепонемы, микобактерии, токсоплазмы, плазмодии, грибы (молочница).
Хронические инфекционные заболевания у женщины чаще всего напрямую не приводят к внутриутробной гибели плода, но вызывают определенные нарушения, ей способствующие. Например, в результате непосредственного воздействия инфекционного фактора у плода формируется порок сердца, который препятствует его дальнейшему нормальному развитию. Однако не всегда и не всякая инфекция приводит к гибели эмбриона. Влияние инфекции при этом зависит от пути ее проникновения, вовлечения в инфицирование плода и околоплодных оболочек, вида и активности возбудителя, количества проникающих микроорганизмов, продолжительности заболевания матери, активности защитных возможностей организма и прочих факторов.
Микроорганизмы могут проникать в матку из нижележащих отделов репродуктивной системы, инфицируя околоплодные воды, которые потом заглатывает плод. Инфекция может распространяться и по околоплодным оболочкам, и далее к плоду, вызывая поражения его внутренних органов, что, в свою очередь, и является причиной его гибели. Инфекция может попадать к плоду и из хронических очагов воспаления в маточных трубах и в яичниках.
Гибель эмбриона/плода может быть обусловлена нарушением иммунных взаимоотношений, принимая во внимание, что плодное яйцо является наполовину чужеродным для материнского организма. При этом активируются реакции отторжения, направленные на поражение плодного яйца и удаление его из матки. Неразвивающаяся беременность может быть обусловлена различными хромосомными нарушениями: в первые 6-7 недель беременности хромосомные изменения имеются в 60-75% случаев самопроизвольного прерывания беременности, в 12-17 нед. — в 20-25%, в 17-28 нед. — у 2-7%. С возрастом вероятность возникновения хромосомных нарушений увеличивается. Причинами развития хромосомных нарушений являются также и неблагоприятные внешние факторы. Остановку роста и развития эмбриона/плода могут вызвать тромботические осложнения, обусловленные генетическими дефектами системы свертывания крови у беременной. Наиболее распространенными среди них являются: мутация фактора V Лейден, мутация протромбина G202110А, мутация метилтетрагидрофолатредуктазы, полиморфизм гена активатора плазминогена, полиморфизм тромбоцитарных рецепторов.
Нарушения свертывающей системы крови, вызванные антифосфолипидным синдромом, также определяют неблагоприятное развитие эмбриона/плода. В ранние сроки беременности не исключена роль прямого повреждающего воздействия антифосфолипидных антител на структуры плодного яйца с последующим самопроизвольным прерыванием беременности. При данной патологии нарушается процесс имплантации плодного яйца. Кроме того, при антифосфолипидном синдроме наблюдается уменьшение образования сосудов плаценты и снижение ее функции, что может стать причиной неразвивающейся беременности. Другая причина нарушения развития эмбриона и плаценты при антифосфолипидном синдроме — тромбирование и повреждение маточно-плацентарных сосудов.
Среди причин невынашивания беременности выделяют также и гормональные изменения. Нарушение образования и снижение функции желтого тела в яичнике приводит к уменьшению прогестерона и неполноценной подготовке матки к имплантации плодного яйца. В этой связи нарушается формирование маточно-плацентарного кровообращения, что влечет за собой уменьшение кровоснабжения эмбриона/плода, и его гибель. Нередко подобные нарушения имеют место при избыточном накоплении в организме женщины мужских половых гормонов (синдром Штейна-Левенталя, адреногенитальный синдром), при пониженной или повышенной функции щитовидной железы.
Чем меньше срок беременности, тем выше чувствительность эмбриона/плода к действию повреждающих факторов. Однако она уменьшается неравномерно на протяжении внутриутробного развития. Выделяют критические периоды во время беременности, в которые плодное яйцо, эмбрион, плод особенно уязвимы для неблагоприятных воздействий: период имплантации (7-12 день), период эмбриогенезе (3-8 неделя), период формирования плаценты (до 12 недель), период формирования важнейших функциональных систем плода (20-24 недели).
Клинические признаки замершей беременности
Выделяют ряд последовательных нарушений, характерных для неразвивающейся беременности: снижение и прекращение маточно-плацентарного кровообращения на фоне поражения структур плаценты; прекращение маточно-плацентарного кровообращения; нарушение структуры внутреннего слоя матки (эндометрия), вызванное присутствием погибших элементов плодного яйца в полости матки.
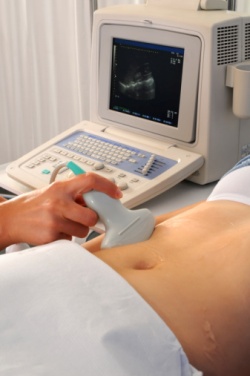
Клинические признаки неразвивающейся беременности могут быть крайне скудными на фоне прекращения увеличения размеров матки и их несоответствия сроку беременности. Однако матка может быть и нормальных размеров, может быть уменьшена, и может быть даже увеличена в случае наполнения ее кровью при отслойке плодного яйца.
Какое-то время после гибели эмбриона/плода пациентка может ощущать себя беременной. Однако с течением времени субъективные признаки беременности постепенно исчезают. Периодически отмечаются мажущие кровянистые выделения из половых путей и спастические боли в животе. Хорионический гонадотропин в крови женщины, как правило, находится на предельно низком уровне или даже полностью отсутствует.
Диагностика неразвивающейся беременности
Наиболее достоверно выявить неразвивающуюся беременность можно по результатам ультразвукового исследования при отсутствии сердцебиения плода. Одним из наиболее распространенных вариантов неразвивающейся беременности является анэмбриония, т.е. отсутствие эмбриона в полости плодного яйца после 5-6 недель беременности. При этом плодное яйцо имеет меньшие размеры, чем положено, а эмбрион не визуализируется.
При других вариантах неразвивающейся беременности по данным ультразвукового исследования плодное яйцо по размерам соответствует или отстает в своем развитии, эмбрион может визуализироваться, но без сердцебиения. Нередко может выявляться ретрохориальная гематома, которая представляет собой скопление крови в месте отслойки плодного яйца от стенки матки.
При более длительном пребывании погибшего эмбриона в матке визуализация эмбриона невозможна, признаки его жизнедеятельности отсутствуют. Размеры матки отстают от срока беременности, отмечается деформация плодного яйца с нечеткими контурами.
Удаление погибшего плодного яйца
Гибель эмбриона/плода не всегда сопровождается самопроизвольным его изгнанием из матки. Часто наблюдаются случаи, когда погибшее плодное яйцо задерживается в матке на неопределенно долгое время. Причиной такой задержки может быть: первичное плотное прикрепление плодного яйца к стенке матки во время имплантации, неполноценность реакций иммунного отторжения погибшего плодного яйца, снижение сократительной активности матки.
При нахождении погибшего эмбриона в матке более 4 недель элементы распада плодного яйца попадают в материнский кровоток, что может стать причиной массивного кровотечения при попытке прерывания беременности. Поэтому перед выскабливанием матки необходимо выполнить исследования состояния свертывающей системы крови и, при необходимости, провести соответствующее лечение.
После тщательного обследования и соответствующей подготовки женщины (проведение лечебно-профилактических мероприятий, направленных на снижение риска развития возможных осложнений) необходимо прервать замершую беременность. С этой целью выполняют инструментальное или медикаментозное расширение шейки матки и инструментальное удаление содержимого матки. Возможно также применение специальных медикаментозных средств для неоперативного удаления плодного яйца из матки. Непосредственно в ходе проведения аборта или сразу после его завершения необходимо проведение ультразвукового сканирования, чтобы убедиться в полном удалении частей плода и плаценты. После удаления плодного яйца при неразвивающейся беременности, независимо от выбранного метода прерывания, целесообразно проведение противовоспалительного лечения.
В каждом случае при неразвивающейся беременности требуется углубленное обследование для выявления возможных причин прерывания беременности с последующим их устранением или ослаблением действия.
Как уменьшить вероятность гибели эмбриона?
Для уменьшения вероятности действия возможных повреждающих факторов на течение беременности необходимо проводить скрининговое обследование пациенток, планирующих беременность, а также женщин в ранние сроки беременности на урогенитальную инфекцию. Важно также проведение медико-генетического консультирования с целью выявления групп высокого риска по врожденной и наследственной патологии. При наличии эндокринных причин невынашивания следует подобрать соответствующую корригирующую гормональную терапию.
Важным является также выявление различных аутоиммунных нарушений и их коррекция. Повторная беременность возможна при устранении выявленных причин гибели эмбриона/плода, и после проведения необходимого лечения. При наступившей вновь беременности проводят ультразвуковое исследование, определение в крови маркеров возможных нарушений развития плода, включая: α — фетопротеин, хорионический гонадотропин, РАРР-А тест в наиболее информативные сроки. По показаниям проводят также инвазивную пренатальную диагноститку, включая биопсию хориона, амниоцентез или кордоцентез для определения хромосомных и ряда моногенных заболеваний плода. Кроме того, проводят лечебно-профилактические мероприятия, направленных на ликвидацию инфекционного процесса, проводят специфическую противовоспалительную терапию в сочетании с иммунокорректорами, коррекцию нарушений свертывающей системы крови и профилактику плацентарной недостаточности c 14-16 недель беременности.
Замершая беременность среди женщин сегодня встречается все чаще и чаще, и всегда вызывает много вопросов. Многие пары, которые долгое время пытаются завести ребенка, уже сталкивались с этой проблемой, происхождение которой до сих пор толком не изучено. Данная патология сегодня «молодеет» с каждым годом, и может происходить даже у женщин в возрасте 20-25 лет.
Что такое замершая беременность
Гибель эмбриона является следствием нежизнеспособности плода, вялостью мышечного слоя матки, а также при гемостазе. Замершая беременность сопровождается самопроизвольным выкидышем, при этом не происходит опорожнение маточной полости. Обнаружение гибели плода происходит только во время обследования у врача, который принимает решение о дальнейших процедурах. Если выкидыши происходят примерно в 10-20 % от общего количества беременностей, то замершая беременность наблюдается в пределах 1-3%. Погибший плод чаще всего обнаруживается на 10 неделе, в то время как выкидыши происходят на более поздних сроках.
Причины возникновения замершей беременности
Согласно последним данным, о причинах, которые приводят к прекращению развития плода, до сих пор точно не выяснены. На данный момент специалисты выделяют несколько факторов, которые могут негативно сказаться на беременности:
- Генетические мутации эмбриона – основная причина остановки развития плода. Чем больше возраст женщины, тем вероятнее появление хромосомных нарушений у эмбриона.
- Аномалии строения половых органов, врожденные или приобретенные пороки матки.
- Антифосфолидиный синдром, который приводит к нарушению свертываемости крови, что существенно понижает шанс нормального протекания беременности.
- Неполноценная ткань эндометрия, что может быть вызвано проблемами иммунного, инфекционного или эндокринного характера.
Нередко причина замершей беременности остается неустановленной: иногда к гибели эмбриона приводит наличие цитотоксических антител в крови женщины, или банальная несовместимость партнеров.
Признаки замершей беременности
Первые симптомы данной патологии приводят к ухудшению общего самочувствия женщины, однако в домашних условиях диагностировать замирание плода не представляется возможным. Советы на интернет сайтах зачастую оказываются бесполезными, поэтому при малейшем недомогании следует незамедлительно обратиться в женскую консультацию или к врачу.
Женщину должны насторожить следующие симптомы:
- Резкое прекращение токсикоза, который до этого имел ярко выраженную форму в виде тошноты или головокружении.
- Прекращение увеличения молочных желез и их размягчение. После того, как грудь становится набухшей, она перестает воспринимать механические воздействия, однако симптомом гарантированного прекращения развития плода это не является.
- Понижение базальной температуры тела. Снижение уровня прогестерона приводит к уменьшению температуры тела: замер необходимо проводить через прямую кишку, сразу после пробуждения. Однако данный метод не может явно свидетельствовать о замершей беременности т.к снижение температуры тела может быть вызвано рядом других факторов: недавний половой акт, прием лекарственных препаратов и т.д.
Дополнительными симптомами, косвенно указывающими на гибель эмбриона, являются:
- Боли в нижней части живота.
- Мажущие выделения.
- Перепады температуры тела.
- Прекращение шевеления плода (на позднем сроке).
Следует отметить, что вышеуказанная симптоматика может наблюдаться и при нормальном вынашивании плода при внематочной беременности. Поставить точный диагноз сможет только врач, который назначит все необходимые исследования.
Поведение при замершей беременности
Неудачная попытка забеременеть способна нанести серьезный вред психологическому здоровью женщины и ее партнера, однако не стоит отчаиваться, ведь данная патология нисколько не влияет на шанс успешного зачатия в дальнейшем. Женщина ни в коем случае не должна замыкаться в себе, и оставаться наедине со своим горем.
- Не следует винить себя за случившееся, а также винить в произошедшем супруга и близких. Не стоит забывать, что подобные испытания нередко выпадают именно для укрепления семьи.
- Попытки замыкания в себе способны провоцировать появление сильной депрессии, поэтому следует хорошенько поплакать, поговорить с родными и близкими, выпустить весь негатив наружу.
- Если через длительный промежуток времени ситуация не стабилизируется, то может потребоваться помощь профессионального семейного психолога, который разберет сложившуюся ситуацию по полочкам и поможет партнерам поставить перед собой новые цели.
- Приемы релаксации способны вернуть былое самочувствие. При плохом настроении необходимо сразу отвлекаться, что поможет быстрее пережить трудный период. Загородные поездки на природу, физические нагрузки, поддержка ближних помогут обрести женщине уверенность в своих силах.
От подобных ситуаций не застрахован никто, и поэтому в трудный жизненный период очень важно взять себя в руки, продолжать идти к заветной цели. Поддержка близких и родных в этот непростой для партнеров момент должна помочь справиться со всеми невзгодами.
Повторная замороженная беременность
Повторная замороженная беременность может проявиться, но только в определенных случаях. Так, по данным зарубежных исследований, это явление имеет место не только в первый раз, но также во второй и третий.
Основная угроза — аборт. Так, если произошел самопроизвольный аборт, риск его возникновения во второй раз составляет 8%. Когда речь идет о третьей замороженной беременности или даже о четвертой, эта цифра значительно увеличивается и колеблется в пределах 40-60%.Дело в том, что такое явление, возникшее на ранних стадиях, не поддается никакому лечению. В этом случае возникает нарушение из-за хромосомной аномалии.
Если причиной этого являются генетические патологии у родителей. Например, это может быть нарушение системы свертывания крови, тогда возможна некоторая профилактика. Тактика лечения подбирается в строго индивидуальном порядке. Потому что без консультации с медицинской генетикой решить проблему невозможно.Замороженная беременность может быть исключена, если планирование зачатия начато задолго до самого процесса.
Замороженная вторая беременность
Замороженная вторая беременность встречается довольно редко. Поэтому будущим мамам по этому поводу не стоит особо волноваться. Но, прежде чем полностью успокоиться, нужно понять причину первой заморозки беременности. Если все это происходило на генетическом уровне, то не стоит планировать вторую зачатие без участия врача.
В общем, вторая замороженная беременность встречается редко, ее процент составляет всего 8%. Особых причин для переживания нет, но нужно следить за собой и регулярно консультироваться с врачом.
Любая последующая замороженная беременность относится к аномалии. В первый раз это может произойти по ряду причин, основными из которых являются инфекционные заболевания и генетическая предрасположенность. В первом случае вам необходимо тщательно следить за своим здоровьем, а во втором — под постоянным наблюдением.
Риск его развития значительно возрастает с каждым последующим временем.
Третья замороженная беременность
Третья замороженная беременность — не очень распространенное явление, но, несмотря на это, риск ее развития встречается несколько раз.
Первая замороженная беременность происходит на фоне инфекционных заболеваний, генетической предрасположенности и других факторов. Второе и последующее уже на фоне перенесенной ранее патологии.Поэтому при планировании беременности необходимо пройти обследование.
Естественно, это не спасет вас от инфекционных заболеваний. Но стоит отметить, что замерзшая беременность возникает на фоне сахарного диабета и проблем со щитовидной железой. Если женщина с такими проблемами начинает правильно планировать беременность вместе с опытным врачом, то ничего страшного не произойдет.
Третья замороженная беременность наступает в 40% случаев. Процентное соотношение довольно большое.Потому что речь идет о достаточно «тяжелых» отклонениях в организме женщины. Если будущая мама уже столкнулась с таким печальным опытом, то самостоятельное планирование последующих беременностей не рекомендуется.
Замороженная беременность после 40 лет
Замороженная беременность после 40 лет встречается довольно часто. Почему это происходит и с чем это связано? Дело в том, что в этом возрасте организм уже не способен выносить ребенка.
Это не значит, что нужно немедленно исключить такую мысль.Беременность в этом возрасте — довольно сложный процесс. Кому-то не удается стать счастливой матерью, кто-то легко добивается этого. Беременность в этом возрасте практически не отличается от периода деторождения. Просто нужно больше находиться под наблюдением лечащего врача.
В этот период часто наступает замороженная беременность. Это связано с тем, что организм женщины борется с этим процессом. Не надо паниковать, на самом деле все не так плохо.
Что должна сделать женщина, чтобы избежать этого явления? Все просто, нужно проконсультироваться с врачом и следовать его рекомендациям.Важно чаще появляться на инспекциях и постоянно находится под наблюдением.
Ошибочно замороженная беременность
К сожалению, это явление часто встречается. Но часто по ошибке врачи. В этом случае это не стоит всей ответственности за них.
Итак, во время осмотра можно увидеть некоторые изменения. Поэтому врач может не услышать сердцебиение или провести предварительные измерения, чтобы диагностировать тот факт, что плод не развивается.
Что делать в этом случае? Не паникуйте сразу, врачи тоже люди.Иногда возникает ошибочная замороженная беременность. В этом случае рекомендуется посетить другую клинику, чтобы они провели такое же обследование. Возможно, что произошла просто ошибка.
Естественно, такое сочетание обстоятельств довольно портит вам нервы. Но пусть это будет лучшей ошибкой, чем правдой. Вы можете сдать пару экзаменов в разных клиниках. Если все подтвердится, то речь идет об этой патологии. Когда в другой клинике диагноз опровергается, опыт может быть безопасно отброшен.
Мертвая беременность
На самом деле такая патология может появиться в любое время. Все зависит исключительно от особенностей организма женщины и от ее «болезней».
Но, несмотря на это, существуют самые распространенные «даты» его появления. Итак, чаще всего выцветание происходит в то время, когда плод наиболее уязвим к негативным факторам. Итак, в первом триместре это 3-4 и 8-11 недель. В этот период плод только начинает свое развитие. Организм матери не способен дать ему необходимую защиту и защитить от многих инфекций.
Кроме того, замороженная беременность может проявиться в 16-18 недель. Но в этом случае риск не так велик. Самым опасным считается 8 недель. Потому что в этот период заложены самые важные органы ребенка.
Поэтому в эти недели вам нужно более тщательно следить за своим здоровьем.
 [26], [27], [28]
[26], [27], [28]
Беременность — это изменение гормонального фона, угнетение иммунной системы, обострение инфекционных заболеваний. Организм отчаянно сопротивляется появлению на своей территории «чужого». Эмбрион защищен эмбриональной мембраной и плацентой от штурма антител, а мама, напротив, становится более уязвимой. Микрофлора влагалища активируется — риск заражения плода увеличивается.
Неразвивающаяся замороженная беременность в раннем возрасте встречается у 15% женщин детородного возраста. Оплодотворенная яйцеклетка отправляется в матку, там она вживляется, но через некоторое время ее развитие прекращается и плод умирает. Наиболее кризисные периоды беременности по мнению акушеров: первые 4 недели, 8 недель, когда заложены жизненно важные органы у ребенка, и 18 недель.
Самопроизвольное прерывание беременности часто не происходит, пока не произойдет отслойка плаценты, пока она функционирует, а матка продолжает увеличиваться.В течение некоторого времени признаки, характерные для беременности, сохраняются, хорионический гонадотропин (гормон беременности) остается в крови. Через несколько недель после анембриона все признаки и функции беременности исчезают.
Бывают случаи, когда оплодотворенная и имплантированная яйцеклетка не образуется, внутриутробного развития плода не происходит, это состояние называется пустым плодным яйцом. Первыми симптомами застывшей беременности являются резкое снижение уровня гормона ХГЧ. Многих интересует вопрос: покажет ли тест замерзшую беременность — да, будет, но только через несколько недель после регресса, тогда тест даст отрицательный результат.
Основные причины
Врачи по всему миру до сих пор занимаются изучением всех аномалий во время беременности. Точного ответа, почему наступает замороженная беременность в раннем сроке, никто не может дать, но есть версии, которых придерживаются эксперты. Во-первых, генетические патологии вызывают серьезные отклонения в развитии эмбрионов и являются основной причиной развития эмбрионов.
Вторая версия — аутоиммунные расстройства. Третьей причиной смерти плода можно назвать инфекционные заболевания, гормональный всплеск, употребление наркотиков и алкоголя, условия окружающей среды (облучение, радиация).
Установление диагноза
Обычно неосвоенная беременность обнаруживается при следующем ультразвуковом обследовании или при осмотре у гинеколога, который обнаруживает несоответствие между размером эмбриона и ожидаемой продолжительностью. Кроме того, отсутствие плода или его смерть могут быть определены путем прослушивания сердцебиения плода. Трудно самостоятельно определить признаки гибели плода, например, замороженная беременность в раннем сроке отличается по симптоматике от анембриона в позднем сроке.
В первом случае у женщины может быть резкий абисстоксикоз, могут заболеть молочные железы — все это считается будущей матерью нормой, тогда как интоксикация организма женщины происходит из-за разложения плода и плаценты. Отслойка, если это яйцо не удалить в течение месяца, могут возникнуть нарушения свертываемости крови, эндометриоз, аденомиоз. Если плод умирает в 15-18 недель, то появляются скудные пятна, судороги, жар. Чтобы предотвратить осложнения, полость матки очищается от умирающей оболочки и мертвого зародыша.
Вторая беременность — как пережить это, а не убить ребенка?
Любая замороженная беременность в раннем сроке требует тщательного изучения и выявления причин, приведших к гибели плода. При тщательном изучении этой ситуации выясняется, что замерзшая беременность вызвана пороками развития. Женщины, пережившие эти мучения, думают, что они останутся бесплодными или не смогут вынашивать ребенка, но это заблуждение.
Главное — соблюдать все правила и следовать понятным руководствам врача.Как предотвратить замерзшую беременность? Обращайте внимание на собственное здоровье, укрепляйте иммунитет, тонизируйте, правильно питайтесь, откажитесь от алкоголя, табака, если хотите родить полноценного ребенка. Перед подготовкой к беременности вам необходимо пройти медицинское обследование на все инфекционные заболевания и генетические нарушения.
,ЭКО является популярной процедурой фертильности, которую большинство женщин предпочитают забеременеть. Без сомнения, ЭКО является надежным средством для осуществления вашей мечты о беременности и материнстве. Но есть и другие варианты, которые помогают женщине забеременеть. Имплантация замороженных эмбрионов является одним из них. Это естественный преемник любого процесса ЭКО, и его преимущества помогут вам принять более правильные финансовые решения, а также правильно инвестировать в планирование семьи.
Что такое пересадка замороженного эмбриона?
Когда эмбрион, созданный во время цикла ЭКО и замороженный для хранения, извлекается и используется для цикла беременности, он называется FET или переносом замороженного эмбриона. Это экономит на повторном цикле ЭКО в целом.
Зачем бы вы заморозили эмбрион?
Во время процесса ЭКО существует возможность создания нескольких здоровых эмбрионов. Они могут быть сохранены для последующих циклов, если текущий не удастся, или если вы решите снова забеременеть на более позднем этапе жизни.
Когда можно заморозить эмбрион Процедура
Не стоит торопиться с использованием замороженных эмбрионов, поскольку они могут сохранить свой потенциал до бесконечности. FET может быть проведен после того, как процедура ЭКО не принесла плодов, или даже в более позднем возрасте, когда цикл ЭКО не помогает получить здоровые яйца.
Преимущества замороженного переноса эмбрионов
Хотя перенос замороженных эмбрионов может показаться не самым естественным способом родов, существует множество преимуществ, которые могут убедить вас пойти на эту процедуру.Это не только полезно для благополучия матери, но и помогает принимать разумные решения, когда речь идет о будущем ребенка и семьи вместе. Давайте выясним, каковы преимущества переноса замороженных эмбрионов.
1. Способность планировать семью на более позднем этапе
В наши дни пары обычно сосредотачиваются на своей карьере и хотят добиться успеха в жизни, а затем начать с планирования семьи. Но поскольку биологические часы женщины продолжают тикать, для нее может возникнуть проблема установить баланс между своими личными целями и возможностью создать семью.Использование замороженных эмбрионов может помочь женщине пройти процедуру и завести ребенка даже до тех пор, пока ей не исполнится 50 лет.
2. Обнаружены генетические проблемы
Новости о беременности прекрасны. Но если у вашего ребенка диагностированы определенные проблемы, и ваш врач предлагает вам сделать аборт, это крайне обескураживает. Но с возможностью создания внешних эмбрионов, их генетический состав может быть изучен. Также любые генетические дефекты могут быть определены заранее. Основываясь на результатах, вы можете выбрать эмбрион, который имеет лучшие шансы вырасти в здорового ребенка.
3. Снижение риска развития гиперстимуляции яичников
Синдром гиперстимуляции яичников (OHSS) обычно наблюдается у женщин, которые, как правило, имеют уровень эстрогена намного выше безопасной отметки; женщины, которые подвержены увеличению числа фолликулов; женщины, которые быстро набирают вес во время беременности и так далее. Если женщина с такими признаками забеременеет, эмбрионы можно выбрать для замороженного хранения, чтобы избежать каких-либо рисков. Беременность может быть выполнена позже, когда условия для нее подходят.
4. Избегать рисков при беременности, если уровень прогестерона высок,
Медицинские науки и исследования сделали наблюдения, которые установили связь между высоким уровнем прогестерона и имплантацией эмбрионов. Слизистая оболочка матки, называемая эндометрием, не дает положительного ответа эмбриону на имплантацию, когда уровень прогестерона у женщины высокий. В таком случае выбор замораживания эмбрионов может помочь вам избежать потери беременности в дальнейшем.
5. Простота, с которой может осуществляться цикл переноса замороженных эмбрионов
По сравнению со многими другими процедурами, многие женщины предпочитают и выбирают перенос замороженного эмбриона или FET, когда они знают детали. Прежде всего, вся процедура без операции, включая получение яиц. Анестезия не требуется, и она безболезненна. Следовательно, это удобный и безболезненный вариант для беременности.
6. Стоимость переноса замороженных эмбрионов меньше, чем создание свежих эмбрионов
Стоимость лечения бесплодия, особенно экстракорпорального оплодотворения, обычно высока.По сравнению с тем, выбрать перенос переноса замороженных эмбрионов для продолжения беременности намного дешевле, чем повторное создание эмбрионов.
7. Наличие возможности иметь дополнительные циклы без перехода с нуля
После того, как вы пройдете стимуляцию от лекарств и других процедур экстракорпорального оплодотворения, эмбрионы, созданные из яиц, полученных в этом цикле, могут быть заморожены и сохранены для последующего использования. Это позволяет вам иметь повторную беременность в более позднем возрасте или даже возобновить прерванную.
Как и где заморожены эмбрионы?
Эмбрионы замораживают с использованием техники, называемой витрификацией. Они хранятся в пластиковых лотках, помещенных в стеклянные бокалы. После замораживания они хранятся в криоконсервных камерах, в которых используется жидкий азот для обеспечения безопасности эмбрионов.
Процедура переноса замороженного эмбриона
Чтобы начать замороженный цикл переноса эмбрионов, эмбрионы оттаивают и подготавливают для имплантации. Исходя из стимулирующих препаратов и оптимальной даты для женщины, эмбрионы переносятся через влагалище и могут имплантироваться в матку.
Каков показатель успешности процедуры переноса замороженного эмбриона?
Показатели успешности беременности с FET такие же, как и при новом цикле через ЭКО. Женщины старше 35 лет могут рассчитывать на 60% успеха. Тем не менее, она падает с возрастом женщины.
Факторы, которые влияют на показатель успешности переноса замороженного эмбриона
В течение многих лет показатели успеха, связанные с переносом замороженного эмбриона, были довольно неустойчивыми. Но в последние годы были определены факторы, которые определяют успех процедуры FET.Есть два основных, которые играют жизненно важную роль в этом отношении.
1. Техника заморозки яиц
В последние годы процесс криоконсервации был заменен более интеллектуальным и современным. Это называется витрификацией. В отличие от криоконсервации, при витрификации используется мгновенное замораживание путем внезапного охлаждения эмбрионов до точки замерзания в течение нескольких секунд. Он также использует определенные вещества, которые защищают эмбрионы, избегая образования кристаллов льда.Это привело к увеличению выживаемости эмбрионов почти до 95%.
2. Качество закупленных эмбрионов
Эмбрионы создавались в лабораториях в течение многих лет, но их шансы на выживание в этих условиях были крайне низкими. Даже если они были успешно перенесены, имплантация в матку потерпит неудачу. В последние годы методы и оборудование значительно улучшились. Теперь известно, что эмбрионы выживают в течение почти недели на стадии бластоцисты, где перенос эмбрионов имеет наибольшие шансы на успех в вопросах имплантации и продолжения беременности.
Как скоро после переноса замороженного эмбриона вы можете сдать тест на беременность?
Аналогично циклу ЭКО, рекомендуется подождать не менее пары недель, прежде чем проводить тест на беременность. Любое ранее, чем это может привести к ложному срабатыванию. Испытания следует повторить через несколько дней для подтверждения.
Что-то может пойти не так с переносом замороженного эмбриона?
Несмотря на то, что перенос переноса замороженных эмбрионов является продвинутым, существует несколько возможностей, которые могут привести к ошибкам переноса.
1. Присутствие жидкости в полости матки
В то время как матка постоянно производит и подтекает жидкость, часть ее может храниться в полости, что снижает вероятность имплантации эмбриона. Это также может указывать на наличие закупоренных фаллопиевых труб, которые можно исправить хирургическим путем. Но если это не так, осушение полости является проблемой и может потребовать отмены FET.
2. Неправильное время для осуществления перевода
У некоторых женщин овуляция наступает раньше, чем ожидалось, смещая окно имплантации в другую зону.Медицинское обследование может помочь определить правильное время окна и соответствующим образом скорректировать передачу.
3. Овуляция в неожиданное время
Добавки прогестерона, которые используются для подготовки эндометрия к имплантации, используются в качестве маркера для определения правильного времени переноса. Сдвинутая овуляция может вызвать раннее повышение уровня прогестерона и затруднить правильную передачу. Определенные лекарства могут также использоваться, чтобы предотвратить овуляцию.
4. Наличие тонкой эндометриальной накладки
Даже после медикаментозного лечения и лечения эндометрий может быть не таким толстым, как необходимо для успешной имплантации. Это может существенно снизить вероятность успеха FET. Врачи обычно усиливают прием лекарств, чтобы противостоять этой проблеме и в любом случае выполнять FET или полностью отменить процедуру.
5. Проблемы FET из-за неопределенных факторов
Весь процесс имплантации зависит от многочисленных факторов, которые находятся за пределами уровня гормонов и силы эндометрия.В то время как проводится исследование для определения большего количества зависимостей, FET может продолжать отказывать, даже если условия кажутся оптимальными.
Каковы риски переноса замороженного эмбриона?
Пересадка замороженного эмбриона, безусловно, имеет много преимуществ, но также имеет свои риски. Преимущества абсолютно возможны, но также и вероятность того, что дела пойдут не так, как ожидалось. Знайте, каковы риски переноса замороженного эмбриона:
1. Многоплодная беременность
Существует несколько эмбрионов, которые переносятся во время FET, чтобы помочь с имплантацией.Время от времени многие из эмбрионов могут быть успешно имплантированы, в результате чего вы будете беременны тройней или даже большим количеством детей. Это может потребовать от вас сокращения плода, чтобы обеспечить больше шансов на успешное завершение беременности.
2. Отказ медицинского оборудования
Все медицинское оборудование, используемое в клиниках по лечению бесплодия и для процедуры FET, поддерживается на высоком уровне функционирования. Несмотря на это, есть вероятность сбоя, который может привести к полной потере полученных яиц и замороженных эмбрионов.Это может потребовать повторного прохождения процедуры ЭКО.
3. Внематочная беременность
При проведении FET некоторые эмбрионы могут быть не готовы к имплантации и могут продолжать оставаться вне матки. Иногда они могут плавать к фаллопиевым трубам и проникать в них, вызывая их имплантацию в них. Такая внематочная беременность может быть вредной для матери и должна быть немедленно прекращена.
Как долго эмбрионы могут быть заморожены и все еще жизнеспособны?
Замороженные эмбрионы могут сохранять свой потенциал в течение почти бесконечного времени.Они могут быть использованы в любой момент вашей жизни, когда вы хотите забеременеть.
Что делать с оставшимися эмбрионами?
Оставшимся эмбрионам можно дать оттаять и завершиться естественным путем. Кроме того, вы можете пожертвовать их другим людям или позволить их использовать для научных исследований.
Какова стоимость хранения замороженного эмбриона?
Стоимость хранения замороженного эмбриона зависит от клиники к клинике. Тем не менее, он начинается с одного лака по крайней мере.
Сколько стоит пересадка замороженного эмбриона?
Трансфер эмбрионов может быть покрыт определенными полисами медицинского страхования. Если нет, весь процесс может стоить в диапазоне 3-4 лака, исключая любые лекарства, которые могут потребоваться.
Знание правильных сроков имплантации переноса замороженных эмбрионов является ключом к успешной беременности после процедуры. Понимание долгосрочных преимуществ FET может помочь вам спланировать свою семью так, как вам удобно.
Также прочитано: Спазмы при имплантации — Что это
,Что за процесс и кому это выгодно?
Замораживание эмбрионов — это процедура, которая позволяет людям хранить эмбрионы для последующего использования. Человек также может заморозить яйца, которые не оплодотворяются. Эмбрион образуется после оплодотворения и после того, как клетки начинают делиться.
Первая успешная беременность в результате замораживания здорового эмбриона произошла в 1980-х годах. С тех пор многие люди заморозили эмбрионы и использовали их позже.
Человек может принять решение о хранении эмбриона, если он надеется забеременеть в будущем, сделать пожертвование для других, для медицинских исследований или в учебных целях.
Процесс начинается с использования гормонов и других лекарств для стимулирования производства потенциально оплодотворенных яиц. Затем врач извлекает яйца из яичников для оплодотворения в лаборатории или для замораживания.
Успешное оплодотворение может привести по крайней мере к одному здоровому эмбриону. Затем врач может перенести эмбрион в матку или матку. Если лечение будет успешным, эмбрион будет развиваться.
Оплодотворение часто приводит к более чем одному эмбриону, и врач может заморозить и сохранить оставшиеся эмбрионы.
Согласно статье, опубликованной в журнале Human Reproduction , медицинское сообщество использует термин эмбрион с момента, когда клетки делятся после оплодотворения, до восьмой недели беременности.
Прежде чем замораживание может произойти, люди должны создать подходящие эмбрионы. Для этого в лаборатории врачи должны собрать и оплодотворить несколько яиц.
Во-первых, человек будет принимать гормоны, чтобы убедиться, что овуляция происходит по расписанию. Затем они будут принимать лекарства от бесплодия, чтобы увеличить количество яиц, которые они производят.
В больнице врач извлечет яйца, используя ультразвуковой аппарат для обеспечения точности.
Человек может захотеть заморозить свои яйца. Или они могут захотеть использовать их сразу, чтобы забеременеть. В этом случае врач может порекомендовать экстракорпоральное оплодотворение (ЭКО) или внутрицитоплазматическую инъекцию сперматозоидов (ИКСИ).
Во время ЭКО врач выставляет яйца сперме и оставляет их в лаборатории для оплодотворения. После этого правильный термин для оплодотворенной яйцеклетки — эмбрион.
Эмбриолог будет следить за развитием эмбрионов в течение следующих 6 дней, после чего они могут выбрать подходящий эмбрион для имплантации.
Во время ИКСИ врач извлекает яйцеклетки и вводит одну сперму непосредственно в яйцеклетку.
Они могут сделать это, если есть проблема со спермой или если прошлые попытки ЭКО не привели к оплодотворению. Врач может использовать один эмбрион и заморозить другие.
Основная цель замораживания эмбрионов — сохранить их для дальнейшего использования.
Самая большая проблема — это вода в клетках. Когда эта вода замерзает, кристаллы могут образовываться и взрываться клетки.
Криоконсервация
Чтобы этого не произошло, врач использует процесс криоконсервации. Это включает замену воды в клетке веществом, называемым криопротектором.
Затем врач оставляет эмбрионы для инкубации с повышением уровня криопротектора перед замораживанием.
После удаления большей части воды врач охлаждает зародыш до его состояния сохранности.Затем они используют один из двух методов замораживания:
Медленное замораживание : это включает помещение эмбрионов в герметичные пробирки с последующим медленным снижением их температуры. Это предотвращает старение клеток эмбриона и снижает риск повреждения. Однако медленное замораживание требует много времени и требует дорогостоящего оборудования.
Витрификация : В этом процессе врач замораживает криозащитные эмбрионы так быстро, что молекулы воды не успевают образовать ледяные кристаллы.Это помогает защитить эмбрионов и увеличивает их выживаемость во время оттаивания.
После завершения процесса замораживания врач хранит эмбрионы в жидком азоте.
Процесс оттаивания эмбриона после криоконсервации имеет относительно высокий уровень успеха, и исследования показывают, что женщины, которые используют оттаявшие эмбрионы, имеют хорошие шансы родить здоровых детей.
Согласно сравнительному исследованию и обзору, опубликованному в 2016 году, у детей, рожденных после криоконсервации, не выявлено увеличения аномалий развития.Тем не менее, медицинское сообщество все еще требует более долгосрочных последующих исследований.
Некоторые исследования показывают, что по сравнению с медленным замораживанием витрификация увеличивает шанс выживания эмбриона, как на стадии замораживания, так и во время оттаивания.
Любые осложнения или побочные эффекты от замерзания эмбрионов обычно возникают, когда врач извлекает яйца.
Общие побочные эффекты экстракции, как правило, носят легкий и временный характер.
Они включают в себя:
- спазмы или вздутие живота
- ощущение полного
- кровотечение
- изменения влагалища
- инфекции
- чрезмерная стимуляция яичников
В теории правильно замороженный эмбрион может оставаться жизнеспособным для любой длины время.
Эмбрионы остаются в герметичных контейнерах при температуре -321ºF. При этой температуре почти не происходит никаких биологических процессов, таких как старение.
Есть примеры успешных беременностей, связанных с яйцами, которые люди хранят до 10 лет. Долгосрочных исследований по замораживанию эмбрионов не существует, поскольку врачи проводят процедуру только с 1983 года.
В некоторых странах регламентируется продолжительность хранения человеком своих эмбрионов. Замораживание и хранение стоят дорого, и в каждой клинике есть свои правила относительно того, что происходит, если человек больше не может использовать свои эмбрионы или хранить их замороженными.
В исследовании, опубликованном в Международном журнале репродуктивной биомедицины , были рассмотрены результаты более 1000 случаев переноса эмбрионов с участием как свежих, так и замороженных эмбрионов.
Исследователи не обнаружили статистической разницы между типами эмбрионов с точки зрения частоты беременности или состояния здоровья плода. Авторы указали, что в будущем люди могут использовать замороженные, но не свежие эмбрионы для дополнительных переносов.
Другие исследования показывают, что перенос замороженных эмбрионов может быть более эффективным.
Результаты исследований, опубликованных в 2014 году, показывают, что перенос замороженных эмбрионов может привести к более высокой частоте беременности и лучшим результатам как для женщины, так и для ребенка.
Замораживание эмбрионов может быть лучшим вариантом для определенных групп, таких как:
- человек с генетическими нарушениями, которые влияют на репродуктивную функцию,
- человека, которые вскоре будут проходить химиотерапию,
- человека, которые принимают лекарства, влияющие на фертильность,
- однополые пары и другие люди LGBTQ +, которые хотят иметь детей
Некоторые больницы предлагают услуги специально для сообщества LGBTQ +.
Люди, которые приближаются к пожилому репродуктивному возрасту и еще не готовы иметь детей, также могут извлечь выгоду из замораживания эмбрионов для дальнейшего использования.
Все циклы замораживания
В цикле замораживания все врачи извлекают эмбрион, замораживают его и сохраняют.
Люди могут извлечь выгоду из этого процесса, если они имеют более высокий риск синдрома стимуляции яичников. Это редкое и потенциально опасное состояние, которое может возникнуть, когда человек получает стимулирующие гормоны для увеличения яйценоскости.
Чтобы уменьшить риск этого заболевания, врач может порекомендовать заморозить эмбрион и перенести его, когда яичники больше не стимулируются.
Врач также может использовать цикл заморозки для проверки эмбриона на генетическое заболевание. Это включает в себя удаление нескольких нитей ДНК и тестирование хромосом.
Эмбрионы со стандартным набором хромосом с большей вероятностью успешно переносятся. Предварительная проверка может гарантировать, что у будущего потомства будет меньше шансов на развитие генетических заболеваний.
Share on PinterestМногие люди смогли иметь здоровую беременность и роды путем замораживания эмбрионов.Замораживание эмбрионов относительно безопасно и часто приводит к успешной беременности и родам.
Возможные риски включают немного более высокую вероятность генетических отклонений у ребенка. Важно отметить, что, поскольку это новая процедура, долгосрочные последствия для здоровья еще не ясны.
Кроме того, женщины, которые забеременели в более позднем возрасте, имеют более высокий риск осложнений.
Кроме того, лечение бесплодия может привести к синдрому гиперстимуляции яичников. Менее чем в 2 процентах случаев симптомы являются серьезными, но они вряд ли могут быть опасными для жизни.
Наконец, лечение может быть дорогостоящим. Тем не менее, он предлагает более широкий выбор вариантов для людей, которые желают или нуждаются в отсрочке беременности или которые в противном случае не могут забеременеть.
