Последствия аденотомии у детей, выполненной без визуального контроля: тактика повторной хирургической коррекции
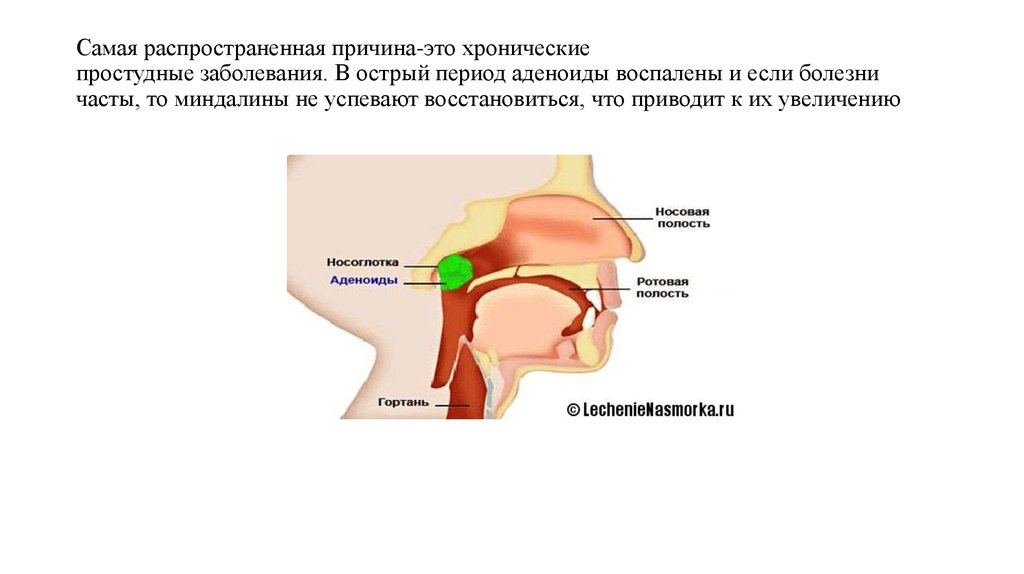
Как известно, термином «аденоиды» («глоточная миндалина») обозначают скопление лимфоидной ткани на своде носоглотки. Гипертрофия аденоидов (глоточной миндалины) рассматривается в качестве одной из причин развития тубарной дисфункции и различных форм среднего отита — экссудативного (ЭСО), острого, адгезивного (АСО) и даже хронического (ХСО) и, как следствие, кондуктивной тугоухости. Число тугоухих (глухих) людей увеличивается ежегодно, в России этот показатель составляет 13 млн человек, из них около 1 млн — дети [1]. Поэтому вопросы лечения гипертрофии аденоидов и связанных с ней осложнений представляют одну из важнейших медико-социальных проблем, обусловленную распространенностью этой патологии среди детского населения [2, 3]. Показанием к хирургическому вмешательству является также нарушение носового дыхания с последующим развитием обструктивного апноэ сна, изменением речи и формирования зубочелюстной системы, отставанием в физическом и психомоторном развитии.
К сожалению, до сих пор аденотомия в большинстве случаев выполняется без визуального контроля в условиях комбинированной или общей анестезии, когда после аппликации местного анестетика (иногда в сочетании с седацией) фактически вслепую при помощи аденотома Бекмана хирург удаляет лимфоидную ткань из носоглотки. Применение такого доступа не позволяет учитывать индивидуальные особенности анатомии носоглотки, расположение лимфоидной ткани в куполе и своде носоглотки, степень ее пролабирования в полость носа, соотношение различных структур назофарингеальной области и задних отделов носа (тубарные миндалины, задние концы нижних носовых раковин и непосредственно аденоидные вегетации).
С появлением и внедрением эндоскопии в современных клиниках предпочтение отдается применению эндоскопического контроля при операциях в полости носа, околоносовых пазухах и в области носоглотки [9—11]. Для удаления аденоидов на современном этапе применяются разные методы: аденотомия с использованием радиоволновой хирургии, холодоплазменная аденотомия с применением коблатора, использование моторных систем (микродебридер/шейвер) и различных модификаций аденоидной кюретки (по Бекману, Козлову, Негус и др.). Применение того или иного метода чаще всего зависит от оснащения клиники, опыта и индивидуальных предпочтений хирурга, а также от сложившихся в медицинском учреждении традиций. Безусловно, каждый из хирургических методов имеет свои положительные и отрицательные стороны. Однако, несмотря на технологический прогресс и широкое внедрение эндоскопии в детскую оториноларингологию, многие хирургические вмешательства по-прежнему выполняются устаревшими, архаичными методами, зачастую вслепую (без визуального контроля), что может иметь такие же негативные последствия, как и при аденотомии в условиях местной анестезии. Работ, посвященных оценке отдаленных осложнений аденотомий, выполненных без визуального (эндоскопического) контроля у детей в условиях местной, комбинированной или общей анестезии, крайне мало [12].
Для удаления аденоидов на современном этапе применяются разные методы: аденотомия с использованием радиоволновой хирургии, холодоплазменная аденотомия с применением коблатора, использование моторных систем (микродебридер/шейвер) и различных модификаций аденоидной кюретки (по Бекману, Козлову, Негус и др.). Применение того или иного метода чаще всего зависит от оснащения клиники, опыта и индивидуальных предпочтений хирурга, а также от сложившихся в медицинском учреждении традиций. Безусловно, каждый из хирургических методов имеет свои положительные и отрицательные стороны. Однако, несмотря на технологический прогресс и широкое внедрение эндоскопии в детскую оториноларингологию, многие хирургические вмешательства по-прежнему выполняются устаревшими, архаичными методами, зачастую вслепую (без визуального контроля), что может иметь такие же негативные последствия, как и при аденотомии в условиях местной анестезии. Работ, посвященных оценке отдаленных осложнений аденотомий, выполненных без визуального (эндоскопического) контроля у детей в условиях местной, комбинированной или общей анестезии, крайне мало [12].
Цель исследования — провести анализ отдаленных последствий аденотомий, выполненных без визуального контроля, и усовершенствовать тактику повторного хирургического вмешательства у таких пациентов.
Материал и методы
Под нашим наблюдением находились 167 пациентов, перенесших аденотомию без применения методов визуального контроля, в возрасте от 2 до 14 лет (средний возраст составил 5,5±2,0 года). Из них 43 (25,7%) пациента предъявляли жалобы на снижение слуха, боль в ушах, затруднение носового дыхания, беспокойный сон, приступообразный кашель), сохраняющиеся после проведенного курса консервативной терапии. Эти пациенты и были включены в исследование. Среди них преобладали дети в возрасте от 3 до 7 лет (60,5%), минимальное число пациентов были в возрасте от 2 до 3 лет (7,0%).
Всем детям, включенным в исследование, проводились клинико-анамнестическое (сбор анамнеза и жалоб) и инструментальное (рутинный осмотр ЛОР-органов, диагностическая эндоскопия полости носа и носоглотки, акустическая импедансометрия, тональная пороговая аудиометрия) обследования.
Критериями исключения были аденотомия с визуальным контролем (в том числе эндоскопическая) в анамнезе, наличие гастроэзофагеальной рефлюксной болезни и врожденных пороков челюстно-лицевой области.
Результаты
Наиболее частой жалобой пациентов было затруднение носового дыхания (n=21, или 48,9%). Через 1—1,5 года после аденотомии, проведенной без визуального контроля, снижение слуха (без жалоб на нарушение носового дыхания) отмечали 17 (39,5%) детей, длительный кашель/подкашливание 5 (11,7%) пациентов. Результаты комплексного обследования представлены в таблице.
Структура выявленных патологий у детей, перенесших аденотомию без визуального контроля, в зависимости от возраста
Гипертрофия аденоидных вегетаций (рецидив) была выявлена у 21 (48,9%) больного (рис. 1, 2), наиболее часто в возрасте от 3 до 7 лет, в том числе у 10 (23,0%) пациентов в сочетании с ЭСО у 5 (11,6%) — с АСО.
Рис. 1. Эндоскопическая картина рецидива гипертрофии глоточной миндалины с признаками воспаления (аденоидит) у пациента, перенесшего аденотомию без визуального контроля (трансназальная эндоскопия носоглотки).
Рис. 2. Эндоскопическая картина рецидива гипертрофии глоточной миндалины у пациента, перенесшего аденотомию без визуального контроля (снимок выполнен во время реоперации).
При диагностической эндоскопии полости носа и носоглотки (преимущественно у пациентов с ЭСО) было выявлено, что лимфоидная ткань в просвете хоан перекрывала сошник не более чем на 1/3, но располагалась в области глоточного устья слуховых труб, также определялась гипертрофия трубных миндалин. У пациентов с АСО и ХСО были выявлены рубцовые изменения в области тубарной зоны (рис. 3).
Рис. 3. Эндоскопическая картина носоглотки у пациента с АСО, перенесшего аденотомию без визуального контроля.
У 5 (11,6%) пациентов с жалобами на длительный кашель/подкашливание эндоскопическое исследование выявило фрагменты лимфоидной ткани на своде носоглотки в состоянии хронического воспаления, не препятствующие носовому дыханию, что сопровождалось стеканием отделяемого по задней стенке глотки.
Всем пациентам сначала была назначена консервативная терапия (не имевшая клинического эффекта), а затем выполнены повторные хирургические вмешательства в носоглотке и/или на среднем ухе (эндоскопическая аденотомия или ревизия носоглотки, в ряде случаев в сочетании с тимпанопункцией или шунтированием барабанной полости, иногда с мирингопластикой).
Хирургическая коррекция патологии носоглотки выполнялась с помощью трансорального доступа с эндоскопическим контролем в условиях эндотрахеального наркоза. Коррекция патологии структур носоглотки проводилась преимущественно с применением микродебридера, поскольку атравматичное удаление рубцово-измененной лимфоидной ткани с помощью других инструментов было невозможно. В отдельных случаях использовалась рутинная техника хирургических вмешательств в носоглотке, гемостаз в основном осуществляли при помощи биполярного коагулятора (мощность 25 Вт).
У 21 (48,9%) пациента с диагнозом «гипертрофия аденоидов III степени, рецидив» была выполнена повторная эндоскопическая аденотомия с применением микродебридера. Были удалены остатки лимфоидной ткани вместе с рубцово-измененными тканями, при необходимости проводили лазерную или шейверную деструкцию трубных миндалин.
Были удалены остатки лимфоидной ткани вместе с рубцово-измененными тканями, при необходимости проводили лазерную или шейверную деструкцию трубных миндалин.
У 10 (23,0%) пациентов с ЭСО была выполнена ревизия носоглотки, удалены фрагменты лимфоидной ткани, рубцовая ткань в области глоточных устьев слуховых труб, при необходимости проводили деструкцию трубных миндалин. Всем пациентам выполняли тимпанотомию под эндоскопическим контролем (эндоскоп прямого видения, диаметр 2,7 мм) с аспирацией содержимого среднего уха.
У 5 (11,6%) пациентов с двусторонним АСО (рис. 4, 5) была выполнена эндоскопическая ревизия носоглотки с рассечением рубцово-измененной ткани и шунтированием барабанных полостей (тимпаностомия).
Рис. 4. Отоскопическая картина АСО, развившегося у ребенка после аденотомии без визуального контроля.
Рис. 5. Интраоперационный эндоснимок носоглотки у ребенка с АСО после аденотомии без визуального контроля.
У 2 (4,6%) пациентов с диагнозом ХСО была выполнена ревизия носоглотки под эндоскопическим контролем, удалены фрагменты лимфоидной ткани в области трубных миндалин и глоточных устьев с применением микродебридера, затем проведена эндоскопическая эндоауральная мирингопластика с использованием полимерного синтетического материала.
Катамнестическое наблюдение за всеми пациентами в течение 2 лет не выявило рецидивов заболеваний.
Выводы
Таким образом, в повторном хирургическом вмешательстве на структурах носоглотки нуждались 25,7% пациентов, ранее перенесших аденотомию без визуального контроля с сохраняющимися жалобами на выраженное затруднение носового дыхания, снижение слуха, ночные апноэ, кашель, рецидивирующие средние отиты. Наиболее часто повторная аденотомия выполнялась у детей в возрасте от 3 до 7 лет, имевших гипертрофию глоточной или трубной миндалины или остаточные фрагменты лимфоидной ткани в области глоточных устьев трубных миндалин, в розенмюллеровых ямках.
В целях повышения эффективности терапии детей с гипертрофией глоточной миндалины и/или среднего уха, для улучшения качества их жизни и уменьшения экономических затрат на лечение, необходимо использовать современные хирургические методы с применением оптических и моторных систем, что позволяет снизить частоту неблагоприятных исходов рутинной аденотомии.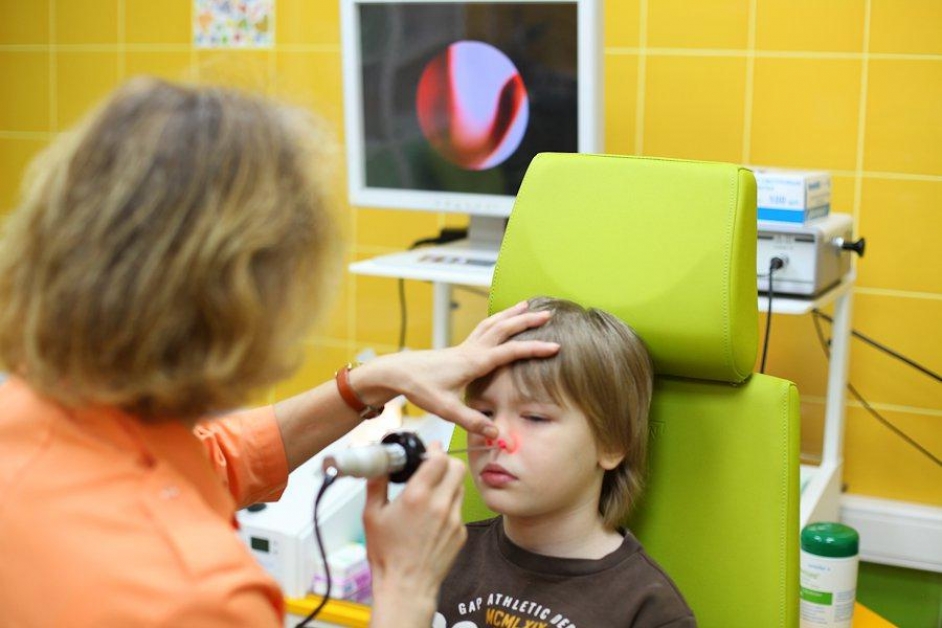
Авторы заявляют об отсутствии конфликта интересов.
Участие авторов:
Концепция и дизайн: А.А.
Сбор и обработка материала, статистическая обработка данных: Н.З.
Написание текста: Н.З., А.А.
Редактирование: Е.Р.
Тимпанопункция барабанной перепонки в Днепре. Цена в Amel Dental Clinic
В современной медицине, тимпанопункция – это процедура прокола барабанной перепонки в ухе с целью сбора материала для анализа либо введения медикаментов непосредственно к очагу заболевания. Данная процедура назначается врачом-оториноларингологом при определенных диагнозах и проводится в клинических условиях.
В каких случаях назначают и как происходит процедура тимпанопункции
Назначается тимпанопункция барабанной перепонки в случаях, когда необходимо:
- Взять материал для анализа при таком заболевании, как хронический отит.
- При проведении рентгенографии. В этом случае через барабанную перепонку вводится специальный раствор.
- Для проверки дренажной способности. При введении раствора, он должен выйти через носовой проход.
- Для введения лекарственных препаратов. Обеспечивается эффективное лечение отитов, в том числе и гнойных.
Наиболее частой причиной, при которой производится прокол барабанной перепонки – отит среднего уха, который не удалось излечить другими методами.
При первичном осмотре, врач собирает следующие сведения, необходимые для устранения рисков осложнений:
- В каком состоянии находится барабанная перепонка.
- Чувствительность мембраны пациента к громким звукам.
- Выясняется расположенность к непереносимости различных медицинских препаратов пациентом.
- В сложных случаях назначаются дополнительные исследования, например, томография.
Парацентез барабанной перепонки
Прежде чем провести укол в барабанную перепонку, врач обрабатывает место прокола спиртом. Сама процедура проводится под местной анестезией для снятия болевого эффекта. Детям может быть сделан общий наркоз, если ребенок не может сохранять неподвижное положение во время операции.
Детям может быть сделан общий наркоз, если ребенок не может сохранять неподвижное положение во время операции.
Из ушного канала устраняется сера, гной и другие вещества, которые могут вызвать воспалительный процесс. Далее, ЛОР устанавливает специальную воронку и через нее осуществляет прокол. Препарат, который гарантирует эффективное лечение отита, вводится обязательно подогретый до температуры тела пациента. В противном случае может возникнуть тошнота либо рвота.
Игла вводится на небольшое расстояние, порядка 1,5-2 мм. При правильной процедуре, часть жидкости должна выйти из носового прохода.
Тимпанопункция в Amel Dental Clinic
Такая операция, как прокол барабанной перепонки в клинике Amel Dental Clinic проводится в стерильных условиях и осуществляется опытными врачами- оториноларингологами.
Врач производит прокол максимально быстро и безболезненно для пациента, при этом эффективно осуществляя сбор для анализа либо вводя медикаменты. Процедура производится с использованием самого современного оборудования, для лечения применяются только проверенные и эффективные препараты.
Если у пациента диагностирован экссудативный средний отит, то в начале снимается воспаление и удаляется гной, и только после этого врач производит тимпанопункцию, если это необходимо.
Для маленьких пациентов в клинике созданы комфортные условия как ожидания, так и процедуры. Опытные анестезиологи подберут эффективный и безопасный вид обезболивающего, который не вызовет осложнений.
Врачи клиники Amel Dental Clinic берут на себя полную ответственность за состояние здоровья пациента как во время операции, так и в период восстановления после нее.
Последствия тимпанопункции
Изначально, процедура не проводится пациентам, которые недавно перенесли операцию на ухе, либо имеют рубцы, или шрамы на барабанной перепонке. Также, если перфоративный отит диагностирован у детей до полугода, тимпанопункция не проводится, лечение назначается без проведения операции.
После процедуры запрещено посещение бани или сауны в течении нескольких дней. Кроме того, нельзя допускать переохлаждения прооперированного уха и нахождения на сквозняке.
Обязательно необходим повторный визит в клинику для осмотра и понимания эффективности лечения. В случаях, когда болевые ощущения не проходят, необходимо незамедлительно обратиться к лечащему врачу. Осложнения могут возникнуть при неправильном проколе, в остальных случаях процедура проходит без отрицательных последствий.
Результаты тимпанометрии у детей с гипертрофией аденоидов в Порт-Харкорте, Нигерия
Int J Otolaryngol. 2016; 2016: 1276543.
Опубликовано в Интернете 2 августа 2016 г. doi: 10.1155/2016/1276543
, , и *
Информация об авторе Примечания к статье Информация об авторских правах и лицензиях Отказ от ответственности
Введение . Гипертрофия аденоидов (АГ) является распространенным заболеванием детского возраста. Аденоиды играют значительную роль в патогенезе среднего отита с выпотом (СМО). Целью данного исследования является критическая оценка результатов тимпанометрии у детей с гипертрофией аденоидов в Порт-Харкорте, Нигерия. Методология . Проспективное контролируемое исследование, проведенное среди впервые диагностированных случаев гипертрофии аденоидов в ЛОР-клинике UPTH в период с ноября 2014 г. по июнь 2015 г. Каждому ребенку была проведена тимпанометрия, и каждое ухо было тщательно изучено как единое целое. В качестве индикаторов ОМЭ использовали тимпанограммы типов В и С. Данные были собраны и проанализированы с использованием SPSS версии 20. Результаты . За исследуемый период выявлено 68 случаев гипертрофии аденоидов и обследовано 136 ушей. Сорок (290,4%) ушей имели тимпанограмму типа В, в то время как 36 (26,5%) ушей имели тип С. Частота ОМЭ составила 55,9%; было 12 (17,6%) односторонних ОМЭ, тогда как двусторонних ОМЭ было 32 (47,1%). Преобладала АГ 3 степени, которая была статистически значимой с ОМЭ. Заключение . Это исследование показало, что гипертрофия аденоидов является значительным фактором риска ОМЭ у детей. Было больше двусторонних OME, чем односторонних. Более тяжелая степень АГ была более распространенной, и было показано, что она статистически значима при ОМЭ, таким образом, являясь значимым фактором риска ОМЭ у детей.
Методология . Проспективное контролируемое исследование, проведенное среди впервые диагностированных случаев гипертрофии аденоидов в ЛОР-клинике UPTH в период с ноября 2014 г. по июнь 2015 г. Каждому ребенку была проведена тимпанометрия, и каждое ухо было тщательно изучено как единое целое. В качестве индикаторов ОМЭ использовали тимпанограммы типов В и С. Данные были собраны и проанализированы с использованием SPSS версии 20. Результаты . За исследуемый период выявлено 68 случаев гипертрофии аденоидов и обследовано 136 ушей. Сорок (290,4%) ушей имели тимпанограмму типа В, в то время как 36 (26,5%) ушей имели тип С. Частота ОМЭ составила 55,9%; было 12 (17,6%) односторонних ОМЭ, тогда как двусторонних ОМЭ было 32 (47,1%). Преобладала АГ 3 степени, которая была статистически значимой с ОМЭ. Заключение . Это исследование показало, что гипертрофия аденоидов является значительным фактором риска ОМЭ у детей. Было больше двусторонних OME, чем односторонних. Более тяжелая степень АГ была более распространенной, и было показано, что она статистически значима при ОМЭ, таким образом, являясь значимым фактором риска ОМЭ у детей.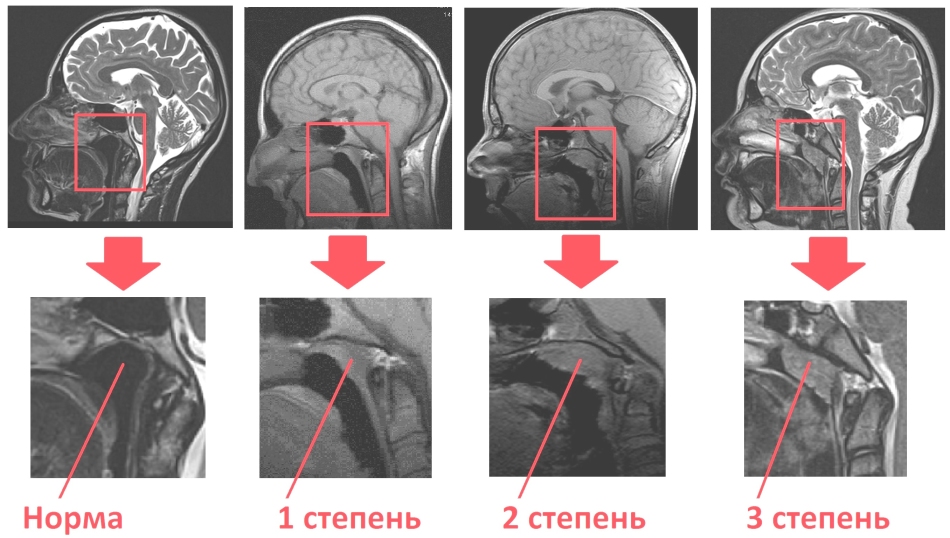 Это устанавливает необходимость быстрой оценки слуха и лечения.
Это устанавливает необходимость быстрой оценки слуха и лечения.
Гипертрофия аденоидов является распространенным заболеванием детского возраста [1]. Он играет существенную роль в патогенезе ОМЭ, который является наиболее частой причиной нарушения слуха у детей раннего возраста [1, 2]. Таким образом, это предрасполагает к задержке речи, плохому академическому и языковому развитию [3, 4]. Аденоиды образуют самую верхнюю часть кольца лимфоидных тканей в глотке (кольцо Вальдейера). Он расположен в верхней задней стенке носоглотки, рядом с хоаной и отверстием евстахиевой трубы (ЭТ).
Размер аденоидов варьируется от ребенка к ребенку, а также у одного и того же человека по мере роста ребенка. В целом он достигает максимальных размеров в возрасте от 3 до 7 лет, а затем регрессирует [5]. Однако в возрасте от 3 до 5 лет наблюдается значительный рост мягких тканей носоглотки, что приводит к сужению носоглоточного воздуховода [6]. В последующем увеличивается рост носоглотки, в то время как мягкие ткани остаются относительно неизменными и, таким образом, увеличивается проходимость дыхательных путей [7].
Аденоиды могут становиться хронически инфицированными и выступать в качестве резервуара при инфекциях верхних дыхательных путей с последующим отеком и обструкцией носоглоточного конца евстахиевой трубы (ЭТ) [8–10]. Увеличенные аденоиды также могут приводить к механической обструкции ЭТ, что приводит к абсорбции воздуха и отрицательному внутрибарабанному давлению [11, 12]. Хроническая инфекция аденоидной ткани может вызвать эпителиальную метаплазию и фиброз соединительной ткани, которые препятствуют функции ресничек и аденоидной ткани при элиминации инфекции [13].
Исследования показали увеличение количества тучных клеток и медиаторов аллергии в аденоидных тканях, которые способны связывать иммуноглобулин Е (IgE) и высвобождать гистамины и другие медиаторы воспаления после воздействия аллергенов [14]. Высвобожденные медиаторы влияют на время мукоцилиарного транспорта, модифицируют функцию и структуру ресничек и повышают секреторную активность клеток слизистой оболочки среднего уха [15].
Полученные эффекты показывают, что дисфункция ЭТ является наиболее важным фактором в патогенезе среднего отита с выпотом [16]. Обструкция ЭТ приводит к повышению давления в среднем ухе, при этом наблюдается приток бактерий и вирусов из носоглотки после аденоидной инфекции [17]. Это вызывает отек слизистой оболочки, воспаление и повышение секреторной активности слизистой оболочки среднего уха, что приводит к образованию выпота [17].
В наших условиях мало информации о тимпанометрических данных у детей с гипертрофией аденоидов. Поэтому мы решили провести это исследование, чтобы критически оценить данные тимпанометрии у детей с гипертрофией аденоидов в Порт-Харкорте, Нигерия.
Это проспективное исследование случай-контроль, проведенное среди впервые диагностированных случаев гипертрофии аденоидов (АГ) в Клинике уха, носа и горла (ЛОР) Учебной больницы Университета Порт-Харкорта (UPTH), Порт-Харкорт, Нигерия.
Исследование проводилось с ноября 2014 г. по июнь 2015 г. и включало все новые случаи с клиническими и рентгенологическими признаками АГ. Исключаются пациенты с предшествующей аденоидэктомией, церебральным параличом, родовым синдромом, выделениями из уха, перфорацией барабанной перепонки, расщелиной неба и врожденными деформациями уха.
и включало все новые случаи с клиническими и рентгенологическими признаками АГ. Исключаются пациенты с предшествующей аденоидэктомией, церебральным параличом, родовым синдромом, выделениями из уха, перфорацией барабанной перепонки, расщелиной неба и врожденными деформациями уха.
Наше учреждение дало добро на этику, и у родителей/опекунов всех набранных пациентов/контрольных случаев было получено информированное согласие. Всем пациентам было проведено полное ЛОР- и физикальное обследование.
Только новые пациенты с признаками АГ имели обзорные рентгенограммы задненазального пространства и измеряли аденоидное назофарингеальное соотношение (ANR) по предложению Fajioka et al. [18] и оценивался по методу Сада (степени 0, I, II и III) [19].
Контрольная группа была набрана с использованием последовательных выборок учащихся начальной школы и детского сада Celia International в Порт-Харкорте и была сопоставима по возрасту и полу. У всех были одинаковые критерии исключения с группой случаев, а также были исключены пациенты с симптомами, указывающими на АГ. Обзорная рентгенограмма постназального пространства этой группе не проводилась.
Обзорная рентгенограмма постназального пространства этой группе не проводилась.
Тимпанометрия выполнялась с использованием Auto Tymp 262 Welch Allyn, США, как в случае, так и в контроле, и каждое ухо изучалось как единое целое. Типы B и C использовались в качестве индикатора OME. Данные были собраны в проформу и проанализированы с использованием SPSS версии 20. p < 0,005 считалось значимым, а доверительный интервал был установлен на уровне 95%.
За исследуемый период зарегистрировано 68 случаев АГ. Все они были в возрасте от 1 до 10 лет. Это показано в . Средний возраст составил 4,1 года, а модальный возраст – 2 года. Преобладали мужчины (M : F = 1,4 : 1).
Таблица 1
Возрастной диапазон пациентов.
| Age range (years) | Frequency | Percentage |
|---|---|---|
| <2 | 8 | 11.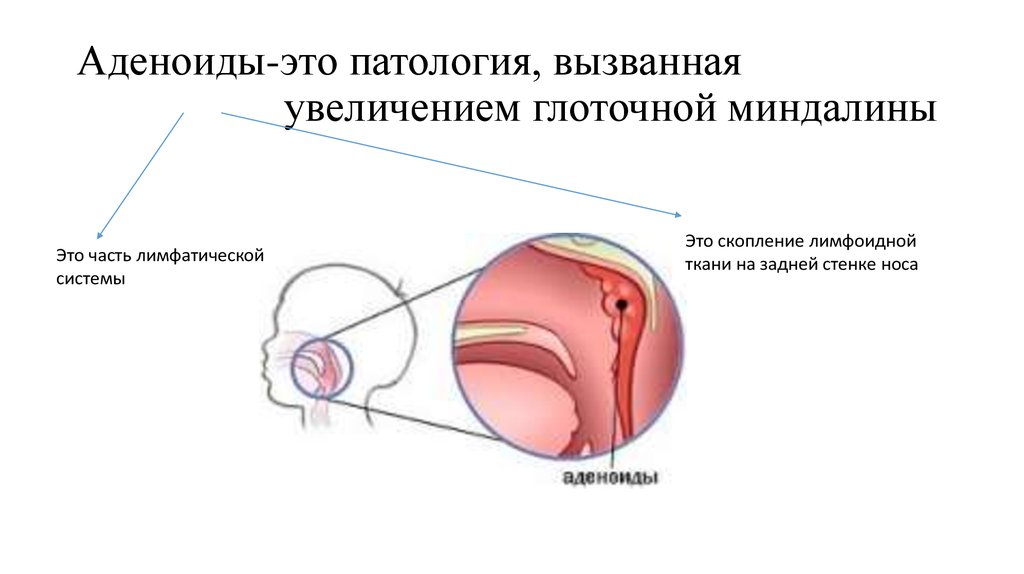 8 8 |
| 2–4 | 36 | 52.9 |
| 5– 7 | 16 | 23,5 |
| 8–10 | 8 | 11,8 |
| Всего | 68 | 100 |
Открыть в отдельном окне
Частота тимпанограмм типа В составила 29,4%, а типа С — 26,5% (). В контрольной группе тип В составил 3,7%, а тип С — 11,8 (+). Частота ОМЭ в основной группе составила 55,9%, в то время как в контрольной группе она составила 15,5% (2), демонстрируя 4-кратное увеличение. Показано, что у пациентов с АГ 3 степени частота возникновения ОМЭ статистически значима ( p < 0,05). Это показано в . Было больше двусторонних случаев OME (73%), как показано на рис. Среди всех больных АГ преобладали лица с гипертрофией 3 степени ().
Показано, что у пациентов с АГ 3 степени частота возникновения ОМЭ статистически значима ( p < 0,05). Это показано в . Было больше двусторонних случаев OME (73%), как показано на рис. Среди всех больных АГ преобладали лица с гипертрофией 3 степени ().
Открыть в отдельном окне
Степени гипертрофии аденоидов. 4, 24 и 40 представляют числа в терминах частот, а 6, 35 и 59 представляют проценты.
Таблица 2
Данные тимпанометрии у больных АГ.
| Тимпанометрия | Left ear | Right ear | Both ears | |||
|---|---|---|---|---|---|---|
| Frequency | % | Frequency | % | Frequency | % | |
| A | 32 | 47. 1 1 | 28 | 41.2 | 60 | 44.1 |
| B | 12 | 17.6 | 28 | 41.2 | 40 | 29.4 |
| C | 24 | 35,3 | 12 | 17,6 | 36 | 26,5 |
| Всего | 68 | 100 | 68 | 100 | 136 | 100 |
Открыть в отдельном окне
Таблица 3
Comparing Tympshan.
| Тимпанометрия | Case group | Control group | ||
|---|---|---|---|---|
| Frequency | Percentage | Frequency | Percentage | |
| A | 60 | 44.1 | 115 | 84.5 |
| B | 40 | 29,4 | 5 | 3,7 |
| С | 36 | 26,5 | 16 | 307|
| Всего | 136 | 100 | 136 | 100 |
Открыть в отдельном окне
Табл.

| Case group | Control group | ||||
|---|---|---|---|---|---|
| Frequency | Percentage | Frequency | Percentage | ||
| OME | 76 | 55.9 | 21 | 15,5 | |
| Нет ОМЕ | 60 | 44,1 | 115 | 6 07307 | 04,25 |
| Всего | 136 | 100 | 136 | 100 | |
Открыть в отдельном окне
| Аденоиды 3 степени | дф | х 2 | p value | ||
|---|---|---|---|---|---|
| Yes | No | ||||
| OME | 64 | 12 | 1 | 5. 8165 8165 | 0.02 |
| No OME | 16 | 44 | |||
| Всего | 80 | 56 | |||
Открыть в отдельном окне
Частота ОМЭ среди пациентов с АГ составила 55,9%, чем в данном исследовании с типом В, 4% (29%). По сравнению с контролем частота ОМЭ увеличилась примерно в 4 раза. Это устанавливает значимость АГ как фактора риска в патогенезе ОМЭ. Это похоже на результаты, полученные в Enugu [20] Orji et al. с заболеваемостью 35% при использовании только типа В, а также с 7-кратным увеличением заболеваемости по сравнению с контролем, что было статистически значимым. Также аналогичный отчет был в Национальном госпитале Кениата [21], среди детей в возрасте от 1 года до 4 лет с АГ в поликлинике с распространенностью 67,3% с использованием как типа В, так и типа С в качестве показателей. Исследование также показывает 11-кратное увеличение распространенности OME по сравнению с контрольной группой.
Это устанавливает значимость АГ как фактора риска в патогенезе ОМЭ. Это похоже на результаты, полученные в Enugu [20] Orji et al. с заболеваемостью 35% при использовании только типа В, а также с 7-кратным увеличением заболеваемости по сравнению с контролем, что было статистически значимым. Также аналогичный отчет был в Национальном госпитале Кениата [21], среди детей в возрасте от 1 года до 4 лет с АГ в поликлинике с распространенностью 67,3% с использованием как типа В, так и типа С в качестве показателей. Исследование также показывает 11-кратное увеличение распространенности OME по сравнению с контрольной группой.
В этом исследовании доля тимпанограмм типа В выше, чем типа С. Это означает, что выпот в среднем ухе встречается чаще, чем дисфункция ЭТ у больных АГ, что в большей степени связано с тяжелыми нарушениями слуха [22]. Этот результат был аналогичен обнаружению в Кении, где распространенность типа B (67,3%) была примерно в 12 раз выше, чем типа C (5,8%). Это свидетельствует о необходимости быстрой оценки слуха и лечения пациентов с АГ [21].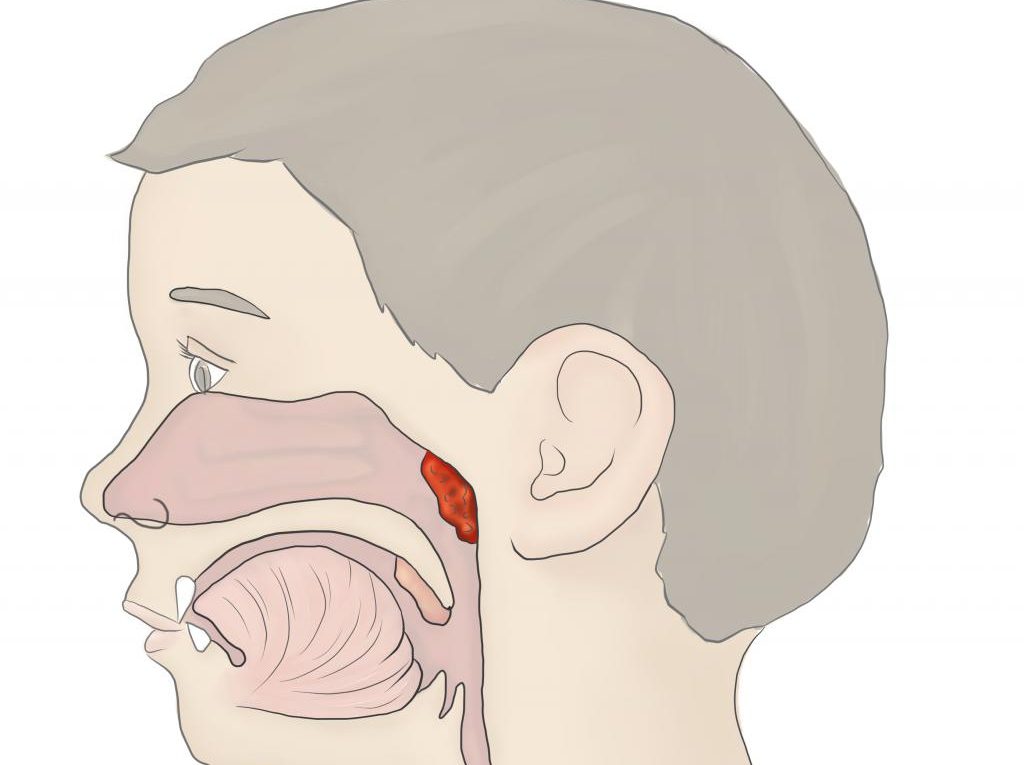
Было больше двусторонних случаев OME, чем односторонних. Как правило, двустороннее нарушение слуха вызывает больше последствий, чем одностороннее нарушение слуха по очевидным причинам [23, 24], что позволяет установить, что пациенты с АГ более подвержены риску осложнений от ОМЕ, связанного с нарушением слуха.
Всем детям в этом исследовании измеряли ANR. Большинство (59%) больных имели АГ 3 степени, что является синонимом тяжелого течения заболевания. Это исследование показало значительную связь между АГ 3 степени и ОМЭ по сравнению с другими степенями АГ. Этот отчет был аналогичен исследованию Хибберта и Стелла [25] и исследованию в Энугу [20], в котором также сообщалось о положительной корреляции между степенями АГ и ОМО. Это показывает, что увеличение степени АГ является важным предиктором в установлении ОМЭ у пациентов с АГ. Хотя для диагностики гипертрофии аденоидов были предложены различные объективные методы (включая осмотр в зеркале, пальпацию, боковую рентгенографию шеи или назальную эндоскопию), роль каждого из этих диагностических методов все еще остается спорной, и в настоящее время нет всеобъемлющего руководства по оценке.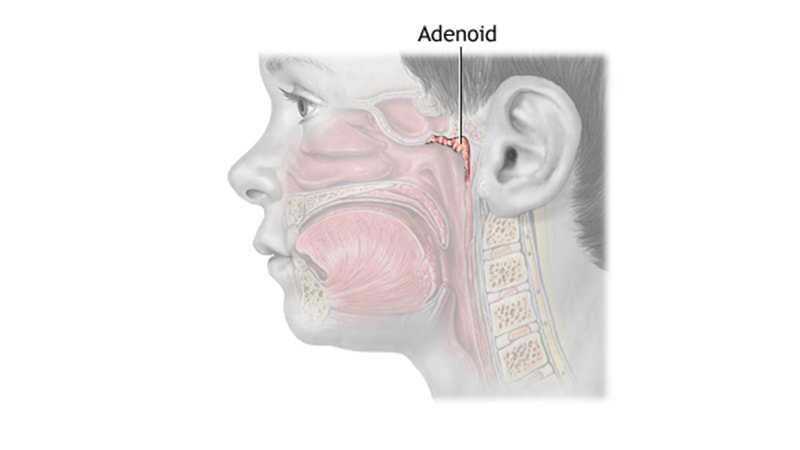 увеличение аденоидов [26]. Обзорная рентгенологическая оценка постназального пространства у детей с признаками АГ является рутинной в нашем центре, а использование фиброоптического эндоскопа еще не разработано.
увеличение аденоидов [26]. Обзорная рентгенологическая оценка постназального пространства у детей с признаками АГ является рутинной в нашем центре, а использование фиброоптического эндоскопа еще не разработано.
Это исследование показало высокую частоту ОМЭ среди пациентов с АГ, при этом чаще встречалась тимпанограмма типа В. Было больше двусторонних OME, чем односторонних. Более тяжелая степень АГ была более распространенной, и было показано, что она статистически значима при ОМЭ, таким образом, являясь значимым фактором риска ОМЭ у детей. Это устанавливает необходимость быстрой оценки слуха и лечения.
(1) Дети с АГ должны пройти надлежащий скрининг на ОМО и должны быть назначены надлежащие меры для предотвращения возникновения осложнений. (2) Должно быть надлежащее просвещение среди практикующих врачей, особенно практикующих в сельской местности, в отношении оценки пациентов с АГ и раннего задержания ОМО.
Авторы заявляют, что у них нет конкурирующих интересов.
1. Bluestone C.D. Обструктивные аденоиды в связи со средним отитом. Анналы отологии, ринологии и ларингологии . 1975;84(19):44–48. [PubMed] [Google Scholar]
2. Ясан Х., Догру Х., Туз М. Средний отит с выпотом и гистопатологические свойства аденоидной ткани. Международный журнал детской оториноларингологии . 2003;67(11):1179–1183. doi: 10.1016/s0165-5876(03)00222-2. [PubMed] [CrossRef] [Академия Google]
3. Пелтон С.И. Новые концепции патофизиологии и лечения заболеваний среднего уха в детском возрасте. Наркотики . 1996; 52 (приложение 2): 62–67. doi: 10.2165/00003495-199600522-00013. [PubMed] [CrossRef] [Google Scholar]
4. Roberts J.E., Burchinal M.R., Jackson S.C., et al. Средний отит в раннем детстве в связи с дошкольным языком и навыками готовности к школе у афроамериканских детей. Педиатрия . 2000;106(4):725–735. doi: 10.1542/peds.106.4.725. [PubMed] [CrossRef] [Академия Google]
5. Джалиси М., Джазби Б.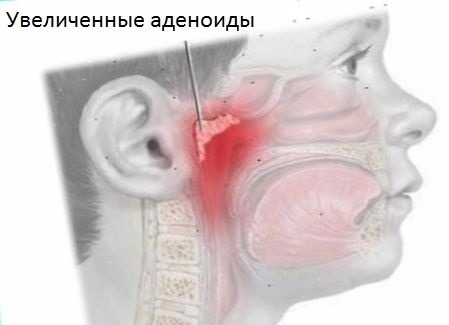 Хронический экссудат среднего уха. Актуальные проблемы оториноларингологии. Публикация пакистанских врачей, 85–97, 1991.
Хронический экссудат среднего уха. Актуальные проблемы оториноларингологии. Публикация пакистанских врачей, 85–97, 1991.
6. Ачарья К., Бхусал С.Л., Гурагайн Р.П. Эндоскопическая оценка аденоидов при среднем отите с выпотом. Журнал Непальской медицинской ассоциации . 2010;49(1):47–51. [PubMed] [Google Scholar]
7. Джинс В.Д., Фернандо Д.С.Дж., Моу А.Р., Лейтон Б.С. Продольное исследование роста носоглотки и ее содержимого у здоровых детей. Британский журнал радиологии . 1981; 54 (638): 117–121. doi: 10.1259/0007-1285-54-638-117. [PubMed] [CrossRef] [Google Scholar]
8. Томонага К., Куроно Ю., Чен Т., Моги Г. Аденоиды и средний отит с выпотом: флора носоглотки. Американский журнал отоларингологии — медицина и хирургия головы и шеи . 1989;10(3):204–207. doi: 10.1016/0196-0709(89)-1. [PubMed] [CrossRef] [Google Scholar]
9. Гейтс Г. А. Аденоидэктомия при среднем отите с выпотом. Анналы отологии, ринологии и ларингологии . 1994; 163:54–58. [PubMed] [Google Scholar]
1994; 163:54–58. [PubMed] [Google Scholar]
10. Dhingra P. L. Болезнь уха, носа и горла . 4-й. Нью-Дели, Индия: гопсоны; 2009. Евстахиева труба и ее нарушения; стр. 59–60. [Google Scholar]
11. Bluestone C.D., Cantekin E.I., Beery Q.C., Paradise J.L. Вентиляционная функция евстахиевой трубы при расщелине неба. Анналы отологии, ринологии и ларингологии . 1975; 84 (3, часть 1): 333–338. дои: 10.1177/000348947508400308. [PubMed] [CrossRef] [Google Scholar]
12. Di Francesco R., Paulucci B., Nery C., Bento R. F. Черепно-лицевая морфология и средний отит с выпотом у детей. Международный журнал детской оториноларингологии . 2008;72(8):1151–1158. doi: 10.1016/j.ijporl.2008.03.027. [PubMed] [CrossRef] [Google Scholar]
13. Кироглу М.М., Озбилгин К., Айдоган Б. и соавт. Аденоиды и средний отит с выпотом: морфологическое исследование. Американский журнал отоларингологии — медицина и хирургия головы и шеи . 1998;19(4):244–250. doi: 10.1016/s0196-0709(98)
doi: 10.1016/s0196-0709(98)
-0. [PubMed] [CrossRef] [Google Scholar]
14. Бергер Г., Офир Д. Возможная роль аденоидных тучных клеток в патогенезе секреторного среднего отита. Анналы отологии, ринологии и ларингологии . 1994;103(8):632–635. doi: 10.1177/000348949410300810. [PubMed] [CrossRef] [Google Scholar]
15. Пассали Д., Пассали Г. К., Лауриелло М., Романо А., Беллусси Л., Пассали Ф. М. Назальная аллергия и средний отит: реальная корреляция? Медицинский журнал Университета Султана Кабуса . 2014;14(1):e59–e64. doi: 10.12816/0003337. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
16. Xia Z., Wang Z., Cui L., Wei C., Liu Y., Huang F. Наблюдение и анализ функции и Морфология ЭТ при ОМО и хроническом риносинусите у детей. Линь Чунг Эр Би Ян Хоу То Цзин Вай Ке За Чжи . 2014;28(13):929–931. [PubMed] [Google Scholar]
17. Маргарет А.К., Адриан Д.Л. Эпидемиология среднего отита с выпотом. В: Байрон Дж. Б., Джонас Т. Дж., Шон Д. Н. и др., Редакторы. Хирургия головы и шеи-отоларингология . 4-й. Том. 1. Нью-Йорк, штат Нью-Йорк, США: Уильямс и Уилкинс; 2006. стр. 1297–1306. [Google Scholar]
Дж., Шон Д. Н. и др., Редакторы. Хирургия головы и шеи-отоларингология . 4-й. Том. 1. Нью-Йорк, штат Нью-Йорк, США: Уильямс и Уилкинс; 2006. стр. 1297–1306. [Google Scholar]
18. Fujioka M., Young L.W., Girdany B.R. Рентгенологическая оценка размера аденоидов у детей: аденоидно-назофарингеальное соотношение. Американский журнал рентгенологии . 1979;133(3):401–404. doi: 10.2214/ajr.133.3.401. [PubMed] [CrossRef] [Google Scholar]
19. Sade J. Секреторный средний отит и его продолжение . Нью-Йорк, штат Нью-Йорк, США: Черчилль Ливингстон; 1979. [Google Scholar]
20. Orji F. T., Okolugbo N. E., Ezeanolue B. C. Роль аденоидной обструкции в патогенезе среднего отита с выпотом у нигерийских детей. Нигерийский медицинский журнал . 2010;19(1):62–68. [PubMed] [Google Scholar]
21. Mwaniki K. A. Распространенность среднего отита с выпотом у детей с обструктивной аденоидной тканью по сравнению с нормальным контролем в Национальном госпитале Кениата. Диссертация о частичном выполнении требований для получения степени магистра медицины в университете Найроби, Кения [М.С. диссертация] Найроби, Кения: Университет Найроби; 2015. [Google Scholar]
Диссертация о частичном выполнении требований для получения степени магистра медицины в университете Найроби, Кения [М.С. диссертация] Найроби, Кения: Университет Найроби; 2015. [Google Scholar]
22. Li Y., Hunter L.L., Margolis R.H., et al. Проспективное исследование ретракции барабанной перепонки, потери слуха и мультичастотной тимпанометрии. Отоларингология — Хирургия головы и шеи . 1999;121(5):514–522. doi: 10.1016/s0194-5998(99)70049-5. [PubMed] [CrossRef] [Google Scholar]
23. Сильва П. А., Киркланд С., Симпсон А., Стюарт И. А., Уильямс С. М. Некоторые проблемы развития и поведения, связанные с двусторонним средним отитом с выпотом. Журнал неспособности к обучению . 1982;15(7):417–421. doi: 10.1177/002221948201500709. [PubMed] [CrossRef] [Google Scholar]
24. Гравел Дж. С., Уоллес И. Ф. Влияние среднего отита с выпотом на слух в первые 3 года жизни. Журнал исследований речи, языка и слуха . 2000;43(3):631–644. doi: 10. 1044/jslhr.4303.631. [PubMed] [CrossRef] [Google Scholar]
1044/jslhr.4303.631. [PubMed] [CrossRef] [Google Scholar]
25. Hibbert J., Stell P.M. Роль увеличенных аденоидов в этиологии серозного среднего отита. Клиническая отоларингология и смежные науки . 1982;7(4):253–256. doi: 10.1111/j.1365-2273.1982.tb01392.x. [PubMed] [CrossRef] [Google Scholar]
26. Lertsburapa K., Schroeder JW, Sullivan C. Оценка размера аденоидов: сравнение боковых рентгенографических измерений, рентгенологической оценки и назальной эндоскопии. Международный журнал детской оториноларингологии . 2010;74(11):1281–1285. doi: 10.1016/j.ijporl.2010.08.005. [PubMed] [CrossRef] [Академия Google]
Аденоидэктомия и ушные трубки
Начать новый поиск
Переводы статей: (испанский) (хмонг) (сомалийский)
Детям часто удаляют аденоиды и вставляют ушные трубки за одну операцию.
Что такое аденоиды?
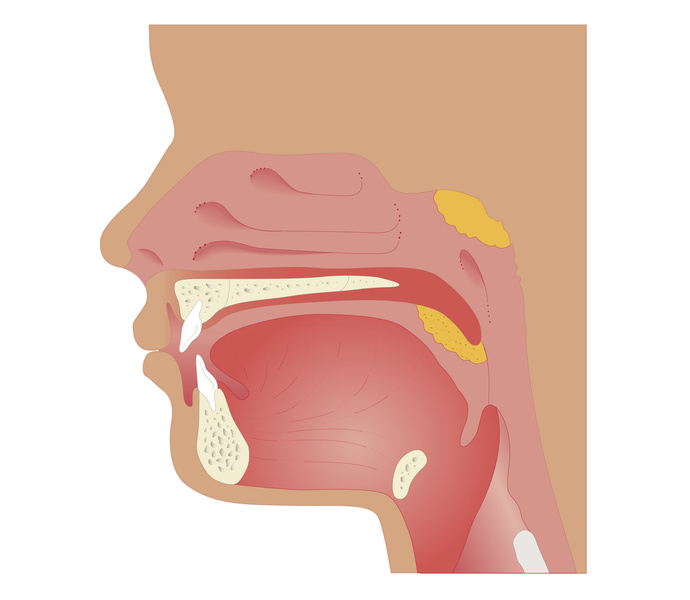
- Аденоиды представляют собой единую массу ткани, расположенную в задней части носа, где нос соединяется с горлом.
- Хотя большинство людей говорят «аденоиды», как будто их больше одного, на самом деле у нас всего один аденоид.
- Аденоиды являются частью нашей иммунной системы. Наша иммунная система помогает нам бороться с микробами, вызывающими болезни. Однако аденоиды — это лишь очень небольшая часть нашей иммунной системы. Дети, которым удалили аденоиды (и даже миндалины), в среднем не болеют больше, чем дети, у которых «сохранились» аденоиды. На самом деле, у некоторых детей после удаления аденоидов будет меньше болезней, таких как рецидивирующие инфекции носа.
Почему моему ребенку необходимо удалить аденоиды?
Существует ряд причин, по которым ваш лечащий врач может рекомендовать удаление аденоидов у вашего ребенка, в том числе:
- Чтобы помочь вашему ребенку лучше дышать и спать, если аденоиды обнаружены большими. Если аденоиды ребенка становятся слишком большими, они могут частично блокировать дыхание ребенка во время сна, что может вызвать храп, беспокойный сон и общее нарушение сна.
- При частых ушных инфекциях или хронической жидкости среднего уха. Аденоид расположен рядом с отверстием евстахиевой трубы в задней части носа. Большой аденоид или постоянно инфицированный аденоид может привести к плохой дисфункции евстахиевой трубы. Когда аденоид удален, инфекции уха и выделение жидкости менее вероятны.
- Менее распространенной причиной являются рецидивирующие инфекции носа. У некоторых детей наблюдаются рецидивирующие инфекции носа с густым, зеленым или желтым отделяемым. Иногда этот дренаж улучшается при приеме антибиотиков, но часто возвращается после прекращения приема антибиотиков; это признак хронической аденоидной инфекции. Удаление аденоидов может решить эту проблему, но не предотвратит простуду или заболевания, вызывающие выделения из носа.
Как удаляют аденоиды?
- Удаление аденоидов является хирургической операцией. Эта процедура обычно называется «аденоидэктомия». Это делается хирургом ушей, носа и горла в операционной под общим наркозом.
 Сама процедура обычно занимает 20-30 минут.
Сама процедура обычно занимает 20-30 минут. - Несмотря на то, что аденоид находится в задней части глотки, он удаляется через рот, и после операции не остается видимых шрамов.
- В отличие от миндалин, хирург не может полностью удалить всю аденоидную ткань в задней части глотки/носа. Возможно, что аденоиды «отрастут» и снова вызовут симптомы. Однако ребенку редко требуется удаление аденоида во второй раз.
Что такое ушные трубки?
- Ушные трубки представляют собой небольшие пластиковые или металлические трубки, которые хирургическим путем вставляются в барабанную перепонку (также называемую барабанной перепонкой).
Зачем моему ребенку ушные трубки?
- Ушные трубки рекомендуются для детей, которые часто болеют ушными инфекциями или имеют жидкость за барабанной перепонкой, которая не уходит. Обе эти проблемы чаще всего встречаются в возрасте от 6 месяцев до 3 лет, хотя иногда эти проблемы возникают и у детей старшего возраста.
- Во время ушной инфекции за барабанной перепонкой в месте, называемом пространством среднего уха, скапливается жидкость. Обычно, когда ушная инфекция проходит, жидкость стекает из среднего уха в заднюю часть носа через естественную дренажную трубку тела, называемую евстахиевой трубой.
- Иногда жидкость не уходит, потому что евстахиева труба остается опухшей и не может открыться. Жидкость, попавшая за барабанную перепонку, вызывает потерю слуха, поскольку препятствует нормальной вибрации барабанной перепонки. Ушные трубки
- также позволяют воздуху попадать в среднее ухо. Точно так же, как большие пузыри в резервуаре для воды наверху кулера для воды, воздух должен попасть в среднее ухо, чтобы жидкость вытекала. Со временем эта «вентиляция» помогает уменьшить опухоль в евстахиевой трубе и позволяет ей снова нормально функционировать. Вот почему ушные трубки иногда называют вентиляционными трубками или трубками для выравнивания давления (сокращенно полиэтиленовыми трубками) 9.
 0618
0618
Как вставляются ушные трубки?
- Ушные трубки вводятся хирургом ушей, горла и носа. С помощью микроскопа в барабанной перепонке делается небольшой надрез. Затем через это отверстие вставляется трубка.
- Поскольку трубки очень маленькие, это деликатная операция. Поскольку дети не могут оставаться неподвижными при этой процедуре, ее проводят в операционной под общим наркозом. Сама процедура обычно занимает 5-10 минут.
Ушной дренаж после ушных трубок
Ушные инфекции все еще возможны при использовании ушных трубок, и вы заметите выделения из ушей. Если в одном или обоих ушах вашего ребенка отмечен дренаж, ваш ЛОР-врач выпишет вам рецепт на ушные капли с антибиотиком.
- Если вы заметили выделения из уха, вы можете начать закапывать ушные капли с антибиотиком дома и сообщить ЛОР-бригаде, что вы начали закапывать ушные капли, через портал MyChildrens или по телефону ЛОР-клиники по номеру 612-874-1292 на следующий рабочий день.
 (с понедельника по пятницу с 8:00 до 16:30)
(с понедельника по пятницу с 8:00 до 16:30) - Пожалуйста, также обратитесь в ЛОР-клинику в рабочее время, если выделения из уха все еще присутствуют после полных 7 дней применения ушных капель ИЛИ при повторных эпизодах выделения из уха
Чего ожидать после операции?
- Дети обычно отправляются домой в тот же день после операции, но в некоторых случаях хирург может потребовать оставить ребенка в больнице на ночь.
- Когда ваш ребенок будет готов к выписке домой, ему будет дано указание:
- При необходимости используйте ацетаминофен и ибупрофен для обезболивания.
- Ваш ребенок может есть свою обычную пищу при переносимости
- Поощряйте ребенка пить много жидкости. Это держит горло влажным и помогает при дискомфорте, а также помогает предотвратить обезвоживание.
- Ваш ребенок может вернуться к обычной деятельности после операции.
- Ваш ребенок может вернуться в школу/детский сад, когда он чувствует себя хорошо и не нуждается в регулярных обезболивающих препаратах.

