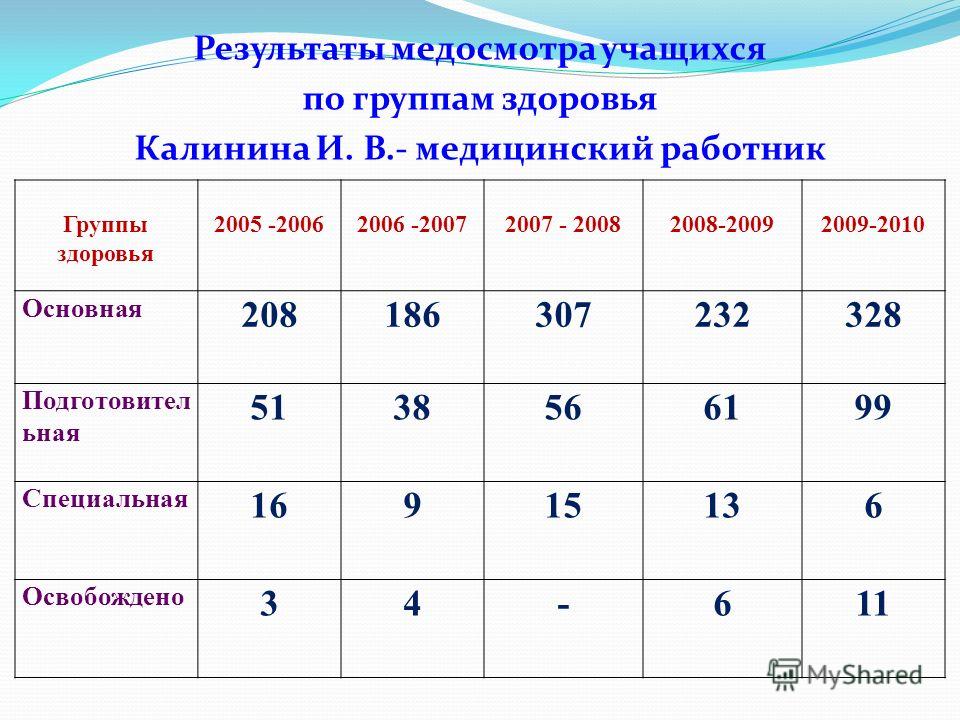
Правила определения медицинских групп для занятий несовершеннолетними физической культурой | Врачебно-физкультурный диспансер
1. Определение медицинских групп для занятий несовершеннолетними физической культурой с учетом состояния его здоровья осуществляется в целях оценки уровня физического развития и функциональных возможностей несовершеннолетнего, выбора оптимальной программы физического воспитания, выработки медицинских рекомендаций по планированию занятий физической культурой.
2. В зависимости от состояния здоровья несовершеннолетние относятся к следующим медицинским группам для занятий физической культурой: основная, подготовительная и специальная.
3. К основной медицинской группе для занятий физической культурой (I группа) относятся несовершеннолетние:
— без нарушений состояния здоровья и физического развития;
— с функциональными нарушениями, не повлекшими отставание от сверстников в физическом развитии и физической подготовленности.
Отнесенным к основной медицинской группе несовершеннолетним разрешаются занятия в полном объеме по учебной программе физического воспитания с использованием профилактических технологий, подготовка и сдача тестов индивидуальной физической подготовленности.
4. К подготовительной медицинской группе для занятий физической культурой (II группа) относятся несовершеннолетние:
— имеющие морфофункциональные нарушения или физически слабо подготовленные;
— входящие в группы риска по возникновению заболеваний (патологических состояний;
— с хроническими заболеваниями (состояниями) в стадии стойкой клинико-лабораторной ремиссии, длящейся не менее 3-5 лет.
Отнесенным к этой группе несовершеннолетним разрешаются занятия по учебным программам физического воспитания при условии более постепенного освоения комплекса двигательных навыков и умений, особенно связанных с предъявлением к организму повышенных требований, более осторожного дозирования физической нагрузки и исключения противопоказанных движений.
Тестовые испытания, сдача индивидуальных нормативов и участие в массовых физкультурных мероприятиях не разрешается без дополнительного медицинского осмотра.
5. Специальная медицинская группа для занятий физической культурой делится на две подгруппы: специальную «А» и специальную «Б».
5.1. К специальной подгруппе «А» (III группе) относятся несовершеннолетние:
— с нарушением состояния здоровья постоянного (хронические заболевания (состояния), врожденные пороки развития, деформации без прогрессирования, в стадии компенсации) или временного характера;
— с нарушениями физического развития, требующими ограничения физических нагрузок.
Отнесенным к этой группе несовершеннолетним разрешаются занятия оздоровительной физической культурой по специальным программам (профилактические и оздоровительные технологии).
При занятиях оздоровительной физической культурой должны учитываться характер и степень выраженности нарушений состояния здоровья, физического развития и уровень функциональных возможностей несовершеннолетнего, при этом резко ограничивают скоростно-силовые, акробатические упражнения и подвижные игры умеренной интенсивности, рекомендуются прогулки на открытом воздухе. Возможны занятия адаптивной физической культурой.
5.2. К специальной подгруппе «Б» (IV группа) относятся несовершеннолетние, имеющие нарушения состояния здоровья постоянного (хронические заболевания (состояния) в стадии субкомпенсации) и временного характера, без выраженных нарушений самочувствия.
Отнесенным к этой группе несовершеннолетним рекомендуются в обязательном порядке занятия лечебной физкультурой в медицинской организации
Приказ № 514н от 10 агуста 2017г. «О Порядке проведения профилактических медицинских осмотров несовершеннолетних»

группы здоровья детей | ЮУГМУ, Челябинск
Группу здоровья определяет педиатр, учитывая осмотры специалистов. При исследовании состояния здоровья ребенка учитываются в качестве основополагающих следующие критерии:
I критерий – наличие или отсутствие отклонений в раннем онтогенезе,
II критерий – уровень физического развития и степень его гармоничности,
III критерий – уровень нервно–психического развития,
IV критерий – резистентность организма,
V критерий – функциональное состояние органов и систем,
VI критерий – наличие или отсутствие хронических болезней или врожденных пороков развития.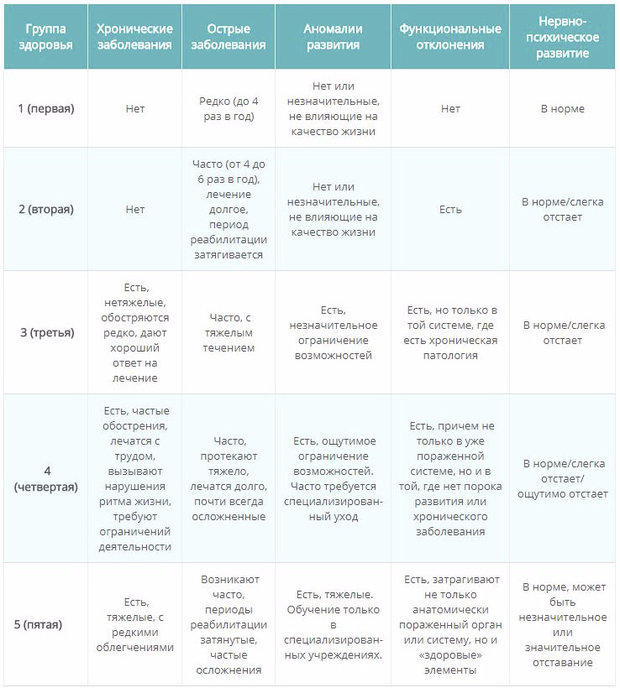
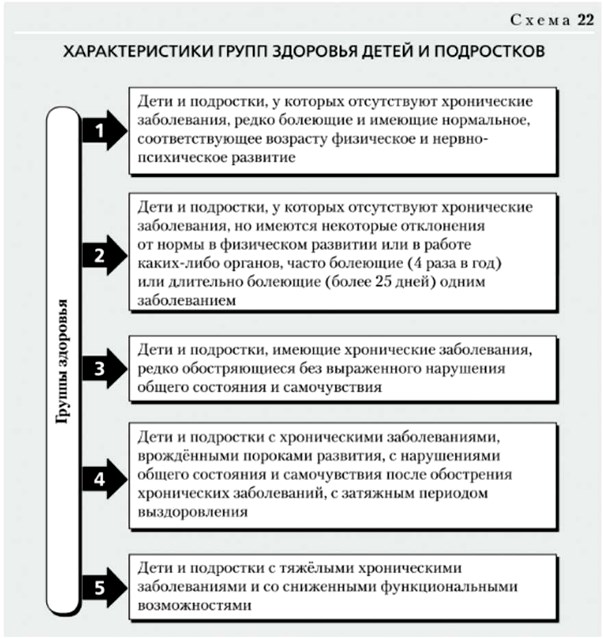
Первая (I) группа здоровья объединяет детей, не имеющих отклонений по всем избранным для оценки критериям здоровья, не болевших или редко болевших за период наблюдения, имеющих отставание в нервно–психическом развитии не более чем на 1 эпикризный срок, а также детей, имеющих единичные морфологические отклонения (аномалии ногтей, деформация ушной раковины и др.), не влияющие на состояние здоровья ребенка и не требующие коррекции.
Вторую (II) группу здоровья составляют также здоровые дети, но имеющие «риск» формирования хронических заболеваний. В раннем возрасте принято выделять 2 подгруппы среди детей со II группой здоровья.
II–A “угрожаемые дети”, имеющие отягощенный биологический, генеалогический или социальный анамнез, но не имеющие отклонений по всем остальным критериям здоровья.
II–Б группа “риска” – дети, имеющие некоторые функциональные и морфологические изменения, часто болеющие дети (4 и более раз в год), дети с аномалиями конституции и другими отклонениями в состоянии здоровья.
Для отнесения детей раннего и дошкольного возраста ко II группе здоровья можно использовать перечень следующих основных отклонении в развитии и состоянии здоровья:
— ребенок от многоплодной беременности,
— недоношенность, переношенность, незрелость,
— перинатальное поражение ЦНС,
— внутриутробное инфицирование,
— низкая масса тела при рождении,
— избыточная масса тела при рождении (более 4 кг),
— рахит (начальный период, 1-я степень, остаточные явления),
— гипотрофия 1-й ст.,
— дефицит или избыток массы тела 1-й и II-й степени,
— аномалии конституции (экссудативно–катаральный, лимфатико-гипопластический, нервно–артритический диатезы),
— функциональные изменения сердечно–сосудистой системы, шумы функционального характера, тенденция к понижению или повышению АД, изменение ритма и частоты пульса, неблагоприятная реакция на функциональную пробу с мышечной нагрузкой,
— частые острые заболевания, в т. ч. респираторные,
ч. респираторные,
— понижение содержания гемоглобина в крови до нижней границы нормы, угроза анемии,
— тимомегалия,
— дисфункция ЖКТ – периодические боли в животе, нарушение аппетита и др.,
— вираж туберкулиновых проб,
— состояние реконвалесценции «после перенесенных острых инфекционных и неинфекционных заболеваний с длительным нарушением общего самочувствия и состояния (в т.ч. острой пневмонии, болезни Боткина, острых нейроинфекций и др.),
— состояние после неотложных хирургических вмешательств.
Третья (III) группа здоровья объединяет больных детей с наличием хронических болезней или врожденной патологии в состоянии компенсации, т.е. с редкими, нетяжелыми по характеру течения обострениями хронического заболевания без выраженного нарушения общего самочувствия и поведения, редкими интеркуррентными заболеваниями, наличием функциональных отклонений только одной, патологически измененной системы или органа (без клинических проявлений функциональных отклонений других органов и систем).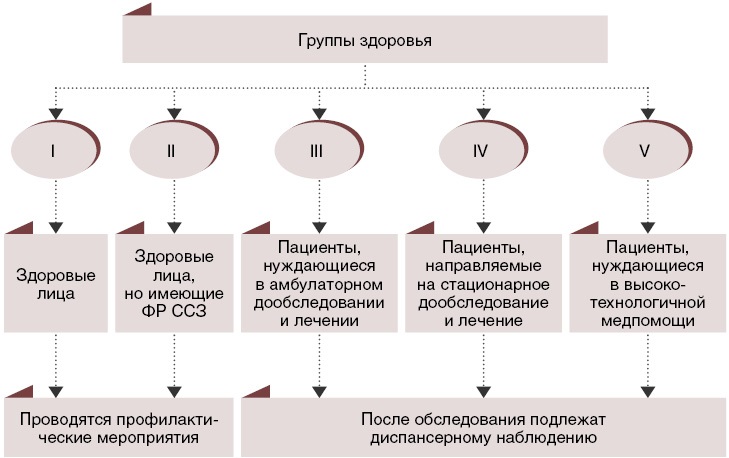
Четвертая (IV) группа включает в себя детей с хроническими болезнями, врожденными пороками развития в состоянии субкомпенсации, которое определяется наличием функциональных отклонений не только патологически измененного органа, системы, но и других органов и систем, с частыми обострениями основного заболевания с нарушением общего состояния и самочувствия после обострения, с затяжными реконвалесцентными периодами после интеркуррентного заболевания.
Пятая (V) группа – дети с тяжелыми хроническими заболеваниями, тяжелыми врожденными пороками развития в состоянии декомпенсации, т.е. угрожаемые по инвалидности или инвалиды.
При отнесении детей ко 2 – 5 группам здоровья не обязательно наличие отклонений по всем критериям здоровья, достаточно по одному из них, но может быть и по нескольким. Группа здоровья определяется по самому тяжелому отклонению или диагнозу.
Статья «Характеристика медицинских групп»
Характеристика медицинских групп
для занятий физической культурой
В соответствии с «Приказом о совершенствовании врачебного контроля за детьми, подростками, учащимися и студентами» от 30 августа
1998 г., за №1136/219/4 дети с отклонениями в состоянии здоровья или анатомическими дефектами для проведения занятий по физическому воспитанию объединяются в специальные медицинские группы.
К основной медицинской группе относятся учащиеся без отклонений в состоянии здоровья и физическом развитии, имеющие хорошее функциональное состояние и соответствующее возрасту физическое развитие, а также учащиеся с незначительными (чаще функциональными) отклонениями, но не отстающие от сверстников в физическом развитии и физической подготовленности.
Отнесенным к этой группе учащимся разрешаются занятия в полном объеме по учебной программе физического воспитания, подготовка и сдача тестов индивидуальной физической подготовленности.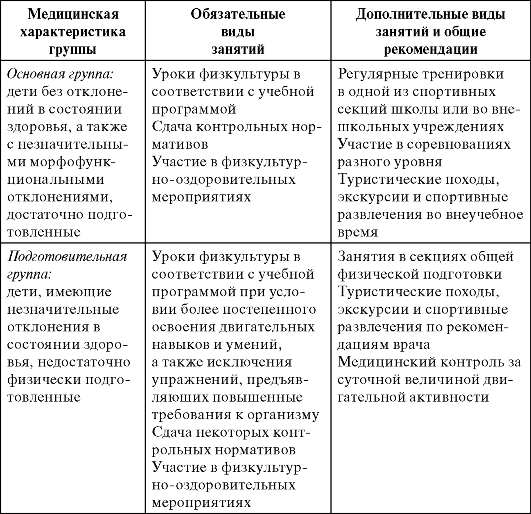 В зависимости от особенностей телосложения, типа высшей нервной деятельности, функционального резерва и индивидуальных наклонностей им рекомендуются занятия определенными видами спорта в спортивных кружках и секциях, желательно участие в спортивных соревнованиях, турнирах, спартакиадах, спортивных праздниках и фестивалях. При этом следует помнить об относительных противопоказаниях к занятиям спортом. Так, например, при прогрессирующей близорукости (при условии, что на момент проведения медицинского осмотра данного диагноза недостаточно для отнесения учащегося к специальной медицинской группе), астигматизме нельзя заниматься боксом, прыжками в воду, прыжками на лыжах с трамплина, горнолыжным спортом, тяжелой атлетикой и мотоспортом. Перфорация барабанной перепонки является противопоказанием к занятием всеми видами водного спорта. При нарушении осанки, в частности, при круглой и кругло-вогнутой спине не рекомендуются занятия велоспортом, греблей, боксом. Другие же виды спорта не запрещаются.
В зависимости от особенностей телосложения, типа высшей нервной деятельности, функционального резерва и индивидуальных наклонностей им рекомендуются занятия определенными видами спорта в спортивных кружках и секциях, желательно участие в спортивных соревнованиях, турнирах, спартакиадах, спортивных праздниках и фестивалях. При этом следует помнить об относительных противопоказаниях к занятиям спортом. Так, например, при прогрессирующей близорукости (при условии, что на момент проведения медицинского осмотра данного диагноза недостаточно для отнесения учащегося к специальной медицинской группе), астигматизме нельзя заниматься боксом, прыжками в воду, прыжками на лыжах с трамплина, горнолыжным спортом, тяжелой атлетикой и мотоспортом. Перфорация барабанной перепонки является противопоказанием к занятием всеми видами водного спорта. При нарушении осанки, в частности, при круглой и кругло-вогнутой спине не рекомендуются занятия велоспортом, греблей, боксом. Другие же виды спорта не запрещаются.
К подготовительной группе относятся практически здоровые учащиеся:
1) имеющие те или иные морфофункциональные отклонения;
2) физически слабо подготовленные;
3) входящие в группу риска по возникновению патологий;
4) имеющие хронические заболевания в стадии стойкой клинико-лабораторной ремиссии не менее 3-5 лет.
Отнесенным к этой группе учащимся разрешаются занятия по учебным программам физического воспитания при условии более постепенного освоения комплекса двигательных навыков и умений, особенно связанных с предъявлением к организму повышенных требований, более осторожной дозировкой физической нагрузки и исключений противопоказанных движений.
Важно иметь в виду, что учащиеся, отнесенные по состоянию здоровья к специальным группам, нуждаются в двигательной активности не меньше, а чаще всего больше, чем здоровые, причем таким детям требуется качественно иная двигательная активность.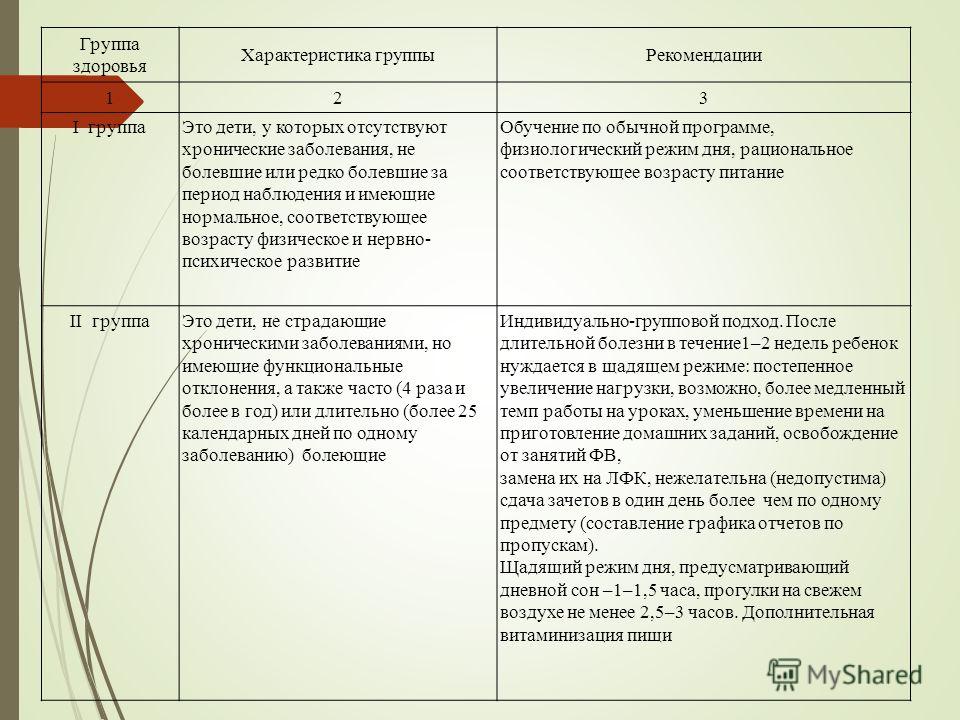
Специальная медицинская группа делится на две:
специальная А и специальная Б.
Окончательное решение о направлении учащегося в специальную медицинскую группу производит врач после дополнительного осмотра.
К специальной А группе относятся учащиеся со значительными нарушениями в состоянии здоровья постоянного или временного характера
(хронические заболевания, врожденные пороки развития в стадии компенсации), не мешающие выполнению обычной нагрузки, однако требующими ограничения физических нагрузок. На занятиях физкультурой обязательно учитывается характер и степень выраженности отклонений в состоянии здоровья, физическом развитии и уровне функциональных возможностей занимающихся.
Специальные тренирующие нагрузки при заболеваниях группы А должны быть направлены на развитие общей выносливости. Рекомендуется широко использовать ходьбу, оздоровительный бег, плавание, упражнения на тренажерах, дыхательные упражнения, упражнения в равновесии и на координацию. Вместе с тем, с большой осторожностью используются все виды прыжков, быстрая смена положения тела в пространстве, лазание по канату, подскоки из глубокого приседа, упражнения с партнером, все виды метания, особенно при гипертонии, хронических заболеваниях почек и близорукости.
Вместе с тем, с большой осторожностью используются все виды прыжков, быстрая смена положения тела в пространстве, лазание по канату, подскоки из глубокого приседа, упражнения с партнером, все виды метания, особенно при гипертонии, хронических заболеваниях почек и близорукости.
К специальной группе Б относятся учащиеся, имеющие стойкие нарушения в состоянии здоровья (хронические заболевания в стадии субкомпенсации), но без выраженных нарушений самочувствия и допущенные к посещению теоретических и практических занятий. Рекомендуются регулярные самостоятельные занятия в домашних условиях по индивидуальным комплексам.
Обязательным является неукоснительное выполнение режима дня, соблюдения гигиенических условий, необходимо следить за питанием ребенка.
При заболеваниях группы Б специальными упражнениями являются упражнения на развитие амплитуды
движения в суставах и позвоночнике, формирования правильной осанки, а
также упражнения для мышц брюшного пресса, мышц тазового дна, широко используются дыхательные упражнения. Запрещаются все виды прыжков, подскоки из глубокого приседа, ходьба в глубоком приседе, сгибание ног в висе. Используются с осторожностью поднимания ног и т. п. лежа на спине, упражнения с отягощениями, опускание и поднимание туловища, силовые упражнения с партнером, гимнастический «мост». Противопоказаны занятия контактными спортивными играми, такими как: хоккей, регби, футбол, баскетбол.
Запрещаются все виды прыжков, подскоки из глубокого приседа, ходьба в глубоком приседе, сгибание ног в висе. Используются с осторожностью поднимания ног и т. п. лежа на спине, упражнения с отягощениями, опускание и поднимание туловища, силовые упражнения с партнером, гимнастический «мост». Противопоказаны занятия контактными спортивными играми, такими как: хоккей, регби, футбол, баскетбол.
На основании приказа Минобразования РФ №13-51-261/13 от 31.10.2003 г. в качестве оценочных нормативов допустимо использовать только те упражнения, которые с учетом формы и тяжести заболевания не противопоказаны обучающимся. Участие в спортивно-массовых мероприятиях разрешаются лишь после дополнительного врачебного осмотра. К занятиям большинством видов спорта и участию в спортивных соревнованиях эти обучающиеся не допускаются. Однако настоятельно рекомендуются дополнительные занятия для повышения общей физической подготовки в образовательном учреждении в форме факультативных занятий по индивидуальным комплексам реабилитационно оздоровительных мероприятий.
Группы здоровья взрослого населения и детей
Группы здоровья взрослого населения
I группа – граждане, у которых не установлены хронические неинфекционные заболевания (патологические состояния), являющиеся основной причиной инвалидности и преждевременной смертности; отсутствуют факторы риска указанных хронических неинфекционных заболеваний или имеются указанные факторы риска при низком или среднем суммарном сердечно-сосудистом риске, и которые не нуждаются в диспансерном наблюдении по поводу других заболеваний (состояний).
Таким гражданам проводится краткое профилактическое консультирование, коррекция факторов риска врачом-терапевтом, врачом (фельдшером) отделения (кабинета) медицинской профилактики или центра здоровья.
II группа — граждане, у которых не установлены хронические неинфекционные заболевания (патологические состояния), являющиеся основной причиной инвалидности и преждевременной смертности, имеются факторы риска указанных хронических неинфекционных заболеваний и высокий или очень высокий суммарный сердечно-сосудистый риск, которые не нуждаются в диспансерном наблюдении по поводу других заболеваний (состояний).
Таким гражданам проводится коррекция факторов риска хронических неинфекционных заболеваний в отделении (кабинете) медицинской профилактики или центре здоровья, при необходимости — назначение лекарственных препаратов для медицинского применения в целях фармакологической коррекции факторов риска проводится врачом-терапевтом. Подлежат диспансерному наблюдению у врача (фельдшера) отделения (кабинета) медицинской профилактики.
III группа – граждане с заболеваниями, требующими диспансерного наблюдения или оказания специализированной, в том числе высокотехнологичной медицинской помощи, а также граждане с подозрением на заболевание, требующее дополнительного обследования (При завершении обследования группа здоровья гражданина может измениться).
Такие граждане подлежат диспансерному наблюдению врачом-терапевтом, другими врачами-специалистами с проведением лечебных, реабилитационных и профилактических мероприятий. Гражданам, имеющим факторы риска хронических неинфекционных заболеваний, проводится их коррекция в отделении (кабинете) медицинской профилактики или центре здоровья.
Группы здоровья детей
I группа — здоровые дети, физически и психически нормально развивающиеся, без функциональных отклонений. Дети этой группы за период наблюдения могут редко болеть, но в момент обследования должны быть здоровы, сопротивляемость организма должна быть высокой. По сути — первая группа здоровья объединяет в себе абсолютно здоровых малышей, но дети с этой группой здоровья встречаются очень редко, буквально единицы. За свои годы практики я пару раз только выставляла эту группу здоровья.
II группа — здоровые дети, но имеющие функциональные и некоторые морфологические отклонения, со сниженной сопротивляемостью к заболеваниям. Такие дети не должны иметь хронических заболеваний, но могут более 4 раз в год перенести острые заболевания.
Вторая группа имеет несколько подгрупп, а вся группа включает здоровых детей, но с некоторыми нюансами. Группа «А» включает в себя здоровых малышей, но либо имеется отягощенная наследственность, либо мамина беременность и роды проходили с осложнениями. Группа «Б» включает деток часто болеющих, с некоторыми функциональными отклонениями с возможным риском развития хронических болезней.
Группа «Б» включает деток часто болеющих, с некоторыми функциональными отклонениями с возможным риском развития хронических болезней.
Остальные группы включают в себя больных детей с различными заболеваниями по своей тяжести. Такие детки обязательно стоят на диспансеризации у конкретных специалистов. Для них разрабатываются специальные программы по оздоровлению и лечению. Так к третьей группе относят малышей с пороками развития в стадии компенсации, если пороки в стадии субкомпенсации то такие детки уже относятся к четвертой группе здоровья, а стадия декомпенсации – пятая группа здоровья.
III группа — дети с хроническими заболеваниями в состоянии компенсации (то есть в состоянии без обострения, никак себя не проявляющие). Эта группа объединяет детей с врожденной патологией или хроническими заболеваниями, при которых могут быть редкие и не тяжело протекающие обострения основного заболевания. Сопротивляемость организма у таких детей несколько снижена. К таким болезням, при которых поставят 3 группу, относят – хронические гастрит или дуоденит, ЖДВП, хронический бронхит, пиелонефрит, анемия, ожирение, заикание, плоскостопие и аденоиды.
К таким болезням, при которых поставят 3 группу, относят – хронические гастрит или дуоденит, ЖДВП, хронический бронхит, пиелонефрит, анемия, ожирение, заикание, плоскостопие и аденоиды.
IV группа — дети с хроническими заболеваниями в состоянии субкомпенсации. В эту группу входят дети с врожденной патологией или хроническими заболеваниями, при которых после обострения основного заболевания длительно нарушаются общее состояние и самочувствие. Сопротивляемость организма у детей резко снижена. Это эпилепсия, гипертоническая болезнь, тиреотоксикоз, прогрессирующий сколиоз.
V группа — дети с хроническими заболеваниями в состоянии декомпенсации. Это дети с тяжелой инвалидностью, которые не ходят, онкологические больные и другие тяжелые состояния. Дети этой группы имеют тяжелые пороки развития или хронические заболевания со значительно сниженными функциональными возможностями. Такие дети обычно не посещают детские и подростковые учреждения общего профиля и часто имеют инвалидность.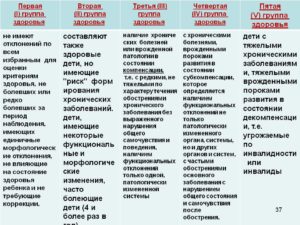
что это такое, какой бывает, что означает?
Отказ от ответсвенности
Обращаем ваше внимание, что вся информация, размещённая на сайте Prowellness предоставлена исключительно в ознакомительных целях и не является персональной программой, прямой рекомендацией к действию или врачебными советами. Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Группа здоровья у ребенка: что это такое, какой бывает, что означает?
При прохождении осмотра у врача можно услышать, что ребенка отнесли к определенной группе здоровья.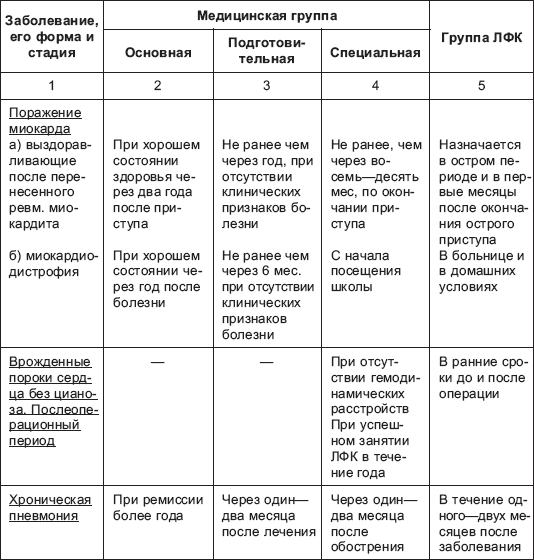 Как это понимать?
Как это понимать?
Когда ребенок появляется на свет, на него заводится медицинская карта с указанием особенностей его роста и развития. Группа его состояния обозначается цифрой от 1 до 5. Что это значит?
Что такое группа здоровья?
Группой здоровья называется условное медицинское обозначение, которое используется с целью дать характеристику общему детскому состоянию. Для того чтобы сделать вывод о причислении к тому или иному показателю, малыша подвергают осмотру, обследованиям, берут анализы. Окончательное решение о присвоении показателя детям принимает педиатр. Делает он это на основании выводов узких специалистов, таких как лор, хирург, кардиолог и другие.
Внимание! С возрастом группа здоровья ребенка может меняться.
Такая отметка требуется для оказания дальнейшей медицинской помощи или наблюдения специалистов.
Какие бывают группы здоровья?
Каждый ребенок в ходе диспансеризации должен быть причислен к одной из следующих групп:
- Первая. К ней относятся крепкие физически и психически дети, не имеющие каких-либо пороков или отставаний в развитии.
- Вторая. В нее входят относительно не больные дети. Хронических заболеваний у них нет, но имеются некоторые нарушения. Например, ко второй группе отнесут человека, который перенес тяжелое инфекционное заболевание, операцию, травму. Также сюда входят дети с избыточным или недостаточным весом.
- Третья. У осматриваемого есть хронические заболевания, но сейчас он находится в стадии ремиссии? Его отнесут к третьей группе. Также в третью группу входят дети, которые перенесли сложные заболевания, травмы или операции с последствиями для самочувствия. При этом эти последствия не ограничивают их в трудовой деятельности или учебе.
- Четвертая.
 Если у ребенка в наличии острое или хроническое заболевание с постоянными обострениями (нестойкая клиническая ремиссия), и ему требуется дополнительная регулярная терапия, то его определяют к четвертой группе. При этом состояние здоровья человека требует ограничений по труду, спортивной и учебной деятельности.
Если у ребенка в наличии острое или хроническое заболевание с постоянными обострениями (нестойкая клиническая ремиссия), и ему требуется дополнительная регулярная терапия, то его определяют к четвертой группе. При этом состояние здоровья человека требует ограничений по труду, спортивной и учебной деятельности. - Пятая. В нее входят дети, которые страдают тяжелыми заболеваниями в хронической форме, у них часто случаются рецидивы или обострения. Также к пятому показателю относят инвалидов, детей с физическими недостатками. Их в значительной степени ограничивают в плане учебы и трудовой деятельности.
Какие факторы задействуют при предписании ребенку того или иного показателя?
Чаще всего для определения группы здоровья учитывают 6 факторов:
- Наследственность. При осмотре новорожденного врач обязан задать взрослым вопросы о наследственных заболеваниях, как они передаются и насколько тяжелы их последствия.
- Физическое развитие. Учитывается рост осматриваемого, вес, окружность головы, груди, размеры рук, ног. Также отслеживается, когда он начал держать головку, сидеть, ходить, ползать, говорить.
- Развитие систем органов. Для этого привлекаются дополнительные исследования и анализы.
- Иммунитет. Если защитные силы организма снижены, то проводятся дополнительные исследования для выявления причины.
- Физиологические показатели. Обычно эти показатели оценивает педиатр по специальным таблицам.
- Психологическое заключение. Отслеживаем этих факторов занимаются психолог и невролог.
Внимание! Группу здоровья нельзя считать окончательным диагнозом. Это шкала, которая позволяет следить за состоянием детей, корректировать их нагрузки в учебе и специальных секциях.
Отказ от ответсвенности
Обращаем ваше внимание, что вся информация, размещённая на сайте
Prowellness предоставлена исключительно в ознакомительных целях и не является персональной программой, прямой рекомендацией к действию или врачебными советами. Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Кто, когда и как определяет группу здоровья у ребенка
Характеристика групп здоровья
Группа здоровья определяется преимущественно на основании информации материнского анамнеза, особенностей течения беременности и родов, уровня физического и психомоторного развития, сопутствующих функциональных состояний органов и систем малыша.
I группа: полностью здоровые дети, не имеющие патологий. Психическое и физическое здоровье соответствует общепринятым.
Частота осмотров: на 1-м месяце – три врачебных патронажа, с 1-го месяца до одного года – ежемесячные осмотры педиатра.
Рекомендации: эти дети нуждаются в рекомендациях оздоровительно-воспитательного и профилактического характера (вопросы вскармливания, прививок, режима дня, закаливания).
II А группа: практически здоровые дети, имеющие отягощенный анамнез.
II Б группа: присутствуют некоторые отклонения в состоянии здоровья.
Частота осмотров: осмотр педиатра и узких специалистов в зависимости от характера и степени выраженности отклонений в состоянии здоровья.
Рекомендации: у детей групп риска (II A и II Б), помимо рекомендаций воспитательного характера, есть потребность в программе специальных оздоровительных, диагностических, а иногда и лечебных мероприятий (щадящий режим, индивидуальные схемы вскармливания, индивидуализированные алгоритмы физического воспитания, закаливания, вакцинации).
III группа: дети с хроническими заболеваниями или врожденной патологией, находящиеся в компенсированном состоянии.
IV группа: дети с хроническими заболеваниями или врожденными пороками развития в субкомпенсированном (стадия заболевания, при котором симптомы постепенно нарастают, – прим. ред.) состоянии, частыми обострениями и рецидивами основного заболевания с нарушением общего состояния здоровья.
V группа: дети с тяжелыми хроническими заболеваниями, тяжелыми врожденными пороками развития, находящиеся в декомпенсированном состоянии.
Частота осмотров для III, IV и V групп: дети со стойкими и выраженными нарушениями здоровья и развития, и особенно дети инвалиды (III, IV, V группы здоровья – дети, находящиеся на диспансерном учете по форме № 030/У), требуют особой заботы и индивидуального подхода, как в определении кратности осмотров, так и в организации процесса диспансеризации.
Рекомендации: дети III-V групп здоровья нуждаются в специальных оздоровительных и профилактических мероприятиях, в систематическом лечении, а в некоторых случаях может быть показано пребывание ребенка в специализированном учреждении системы социального обеспечения. Также могут возникнуть проблемы при поступлении в специализированные образовательные учреждения в связи с повышенным уровнем нагрузок в них.
Также могут возникнуть проблемы при поступлении в специализированные образовательные учреждения в связи с повышенным уровнем нагрузок в них.
Занятие №1 — Основы здорового образа жизни
Здоровье – состояние полного физического, психического духовного и социального благополучия.
Виды здоровья:
Соматическое (я могу)- это текущее состоян6ие органов и систем органов в организме человека. Основу его составляет генетическая программа индивидуального развития. Оно зависит от того, как функционирует организм от его морфологических и функциональных показателей.
Физическое здоровье – уровень роста и развития органов и систем организма. Основой его являются резервы организма. Физическое здоровье характеризуют по совокупности антропометрических, физиологических и биохимических показателей, которые изменяются в соответствии с природно-климатическими условиями, возрастом, полом, средой обитания и обучения. Человеку необходимо знать, как должны функционировать органы, чтобы понять, здоров он или в его организме что-то не так.
Человеку необходимо знать, как должны функционировать органы, чтобы понять, здоров он или в его организме что-то не так.
Психическое здоровье (я хочу) – это состояние психической сферы. Его основу составляет общий душевный комфорт, обеспечивающий адекватные поведенческие реакции, характер, тип высшей нервной деятельности. Психическое здоровье зависит от того, насколько хорошо мы разбираемся в своих чувствах, умеем делиться ими с другими людьми. Важно, чтобы человек понимал, какие чувства являются нормальными :добро, любовь, красота, сопережевание.
Нравственное здоровье (я должен) – это система мотивационных ценностей, установок, норм поведения индивидуума в обществе. Нравственное здоровье зависит от того, что мы относим к жизненным ценностям, что для нас имеет наибольшее значение. Оно является стержнем нашего образа жизни.
Индивидуальное здоровье зависит от того, как мы воспринимаем себя как личность, в каком направлении ее в себе развиваем, чего надеемся достичь в личной и общественной жизни( в семье, профессиональной деятельности).
Популяционное здоровье – это здоровье населения какого-либо региона, республики. Оно определяется по ряду демографических показателей (рождаемость, смертность, средняя продолжительность жизни) и социально-медицинских(общая, инфекционная онкологическая заболеваемость, частота заболеваемости).
Репродуктивное здоровье – это функциональное состояние репродуктивных органов.
Здоровье – состояние, имеющее границы.
Количество здоровья определяется уровнем функционального состояния систем организма и суммой их резерва.
Резервы здоровья – максимальное количество физиологических возможностей органов и систем органов.
Признаки здоровья:
- Устойчивая иммунная система
- Рост и развитие организма
- Резервы здоровья – максимальные возможности организма
- Отсутствие заболеваний
- Уровень морально-волевых и ценностно-мотивационных установок
Промежуточное (или третье) состояние человека — это состояние между здоровьем и болезнью. Поэтому оно сочетает признаки здоровья и болезни. Третье состояние характеризуется следующими симптомами: неврастенией, потерей аппетита, головными болями, общей слабостью, сухостою кожи. По мнению некоторых исследователей, в третьем состоянии находится 75-80% населения.
Поэтому оно сочетает признаки здоровья и болезни. Третье состояние характеризуется следующими симптомами: неврастенией, потерей аппетита, головными болями, общей слабостью, сухостою кожи. По мнению некоторых исследователей, в третьем состоянии находится 75-80% населения.
Группы людей, находящихся в третьем состоянии:
Люди, регулярно потребляющие наркогенные вещества (алкоголь, наркотики, никотин), отнимающие у них здоровье и творческий потенциал.
Люди с ограниченной двигательной активностью (работники умственного труда).
Лица, работающие на химических производствах (нефтехимических, шинных, лакокрасочных, свинцово-цинковых, алюминиевых, кислотных).
Группа людей третьего состояния, формирующаяся в результате неправильного питания (углеводно-жирового, голодания, авитаминоза).
Факторы обеспечения здоровья
Эксперты Всемирной организации здравоохранения (ВОЗ) в 80-х годах 20-го века определили ориентировочное соотношение различных факторов, которые оказывают определенное влияние на здоровье современного человека, выделив в качестве основных четыре производные. Какие же это факторы?
Какие же это факторы?
Образ жизни-50-55% Рациональная организация жизнедеятельности, оседлый образ жизни, адекватная двигательная активность, социальный и психологический комфорт, полноценное и рациональное питание, отсутствие вредных привычек.
Окружающая среда 20-25% Хорошие бытовые и производственные условия, благоприятные климатические и природные условия, экологически благоприятная среда обитания.
Наследственность (генетика) -15-20% Здоровая наследственность, отсутствие факторов возникновения заболеваний
Медицинское обеспечение -10-15% Медицинский скрининг, высокий уровень профилактических мероприятий, своевременная и полноценная медицинская помощь.
Образ жизни и его компоненты
Образ жизни— это сознательно совершаемые человеком действия, составляющие привычный уклад его повседневного поведения.
Формирование образа жизни
Экономическая категория или уровень жизни — понятие, характеризующее размер и структуру материальных и духовных потребностей людей, т. е. количественную, поддающуюся измерению, сторону условий жизни.
е. количественную, поддающуюся измерению, сторону условий жизни.
Показатели уровня жизни:
- размер внутреннего валового продукта
- размеры реальных доходов населения и их потребление
- обеспеченность жильем
- доступность медицинской помощи
- продолжительность свободного и рабочего времени,
- структура доходов и расходов
- показатели здоровья населения и демографических процессов и др.
Социологическая категория или качество жизни — понятие, характеризующее качественную сторону жизни.
Показатели качества жизни:
- уровень комфорта,
- удовлетворенность работой,
- качество образования,
- качество медицинского обслуживания,
- качество жилищных условий,
- качество питания и др.
Социально — психологическая категория или стиль жизни -это относительно устойчивый стереотип поведения, привычек, межличностных отношений индивида, формирующийся в процессе его социализации и свойственный социальной группе, к которой он принадлежит.
Показатели стиля жизни:
- ценностные ориентации,
- отношения с окружающими,
- привычки
- мотивации
Социально -экономическая категория или уклад жизни — понятие, характеризующее порядок общественной жизни, быта, культуры, в рамках которой происходит жизнедеятельность людей.
Показатели уклада жизни:
- семейные традиции
- культурные традиции
- национальные традиции
В своей повседневной жизни человеку приходится выполнять значительную часть обязанностей и действий, направленных на решение целого ряда задач:
- Обеспечение жизнедеятельности, для чего необходимо дышать, питаться, спать, поддерживать температуру своего тела.
- Выполнение профессиональных обязанностей требует соблюдения целого ряда условий в организации учебы, работы, отдыха.
- Поддержание социально-культурного статуса, множественных межличностных контактов, духовное развитие.
- Выполнение своих семейно-бытовых функций по обеспечению жизни семьи и воспитанию детей.
- Забота о своем здоровье, в том числе необходимая двигательная активность, выполнение гигиенических требований, отказ от вредных привычек.
Исходя из необходимости решать в повседневной жизни указанные задачи, можно выделить следующие основные компоненты образа жизни:
1.Двигательная активность. Движение является основным условием обеспечения жизни. Организм устроен таким образом, что деятельность всех его систем подчиняется двигательной деятельности. Это касается не только мышечной системы (которая при регулярных занятиях физкультурой оказывается хорошо развитой и придает внешнюю привлекательность, но и сердечно-сосудистой, дыхательной, пищеварительной, нервной и всех других систем. Кроме того, достаточная двигательная активность обеспечивает поддержание на высоком уровне иммунитета, что позволяет человеку успешно противостоять инфекционным заболеваниям. При высоком уровне физической подготовленности у человека выше не только физическая, но и умственная работоспособность, поэтому при выполнении интеллектуальной работы утомление у него наступает позднее.
При высоком уровне физической подготовленности у человека выше не только физическая, но и умственная работоспособность, поэтому при выполнении интеллектуальной работы утомление у него наступает позднее.
2.Обеспечение психического здоровья. Современному человеку приходится выдерживать большие психологические нагрузки. Они связаны со многими обстоятельствами: с учебой, с взаимоотношениями с другими людьми, с необходимостью выполнять определенные обязанности в семье и обществе, со стрессовыми обстоятельствами, с необходимостью реагировать на неприятные или неожиданные ситуации. Неумение адекватно вести себя в этих ситуациях нарушает психическое состояние человека. Поэтому так важно владеть теми приемами, которые помогают каждому человеку разумно вести себя в ситуации, провоцирующей психическое напряжение.
3.Рациональное питание. Питание позволяет человеку получать вещества, необходимые для построения клеток его тела, для поддержания жизненных функций и выполнения повседневных дел.
4.Закаливание и тренировка иммунитета.
5.Четкий режим жизни. Любая нагрузка (включая мышечные, психические, умственные и даже прием пищи) должна чередоваться с последующим периодом отдыха, обеспечивающим необходимое восстановление резервов организма. В режиме человека должны быть все стороны его жизнедеятельности : учеба, сон, занятие своим здоровьем и досуг, выполнение своих обязанностей в семье и свободное время, время на самоподготовку(выполнение домашних заданий) и встречи с друзьями. Только при выполнении этих условий жизнь человека будет насыщенной интересными и важными делами, в ней найдется место для регулярных занятий своим здоровьем, и он не будет испытывать постоянное чувство недостатка времени.
6.Психосексуальная жизнь. Является неотъемлемой частью жизнедеятельности человека. Значение этого фактора образа жизни, восприятие его и отношение к нему в различные возрастные периоды меняется, тем не менее сказывается на всем протяжении жизни. В связи с этим умение весим рациональную психосексуальную жизнь( и речь идет не только о непосредственно о половом акте, а о всем многообразии взаимоотношений женщины и мужчины) играет важную роль в обеспечении здоровья человека.
В связи с этим умение весим рациональную психосексуальную жизнь( и речь идет не только о непосредственно о половом акте, а о всем многообразии взаимоотношений женщины и мужчины) играет важную роль в обеспечении здоровья человека.
7.Отказ от вредных привычек.
8.Выполнение гигиенических требований. Для обеспечения хорошего здоровья человеку необходимо поддерживать чистоту своего тела. Это касается кожи, волос, полости рта, дыхательного аппарата, половых органов, то есть всех тех частей тела, которые контактируют с внешней средой. Следует обеспечивать и определенные требования к условиям своей жизни: быта, одежды, питания.
9.Умение предупреждать опасные ситуации и правильно вести себя при их возникновении. Находясь в постоянном контакте с окружающей средой и с другими людьми, человек порой оказывается в таких ситуациях, которые грозят не только его здоровью, но и жизни. В быту, на улице, в транспорте, на природе, в отношениях с опасными людьми, животными мы испытываем на себе множество неблагоприятных воздействий. Поэтому очень важно каждому человеку знать, как предупредить их возникновение и каким образом вести себя в самой опасной ситуации.
Поэтому очень важно каждому человеку знать, как предупредить их возникновение и каким образом вести себя в самой опасной ситуации.
Шесть характеристик эффективных практических групп — FPM
В исследовании 2005 года, опубликованном в Annals of Family Medicine, исследователи подсчитали, сколько часов врачу первичной медико-санитарной помощи придется работать каждый день, чтобы оказывать рекомендованную помощь при хронических заболеваниях средней группе. из 2500 пациентов1. Изучив только 10 наиболее распространенных заболеваний, они обнаружили, что для этого потребуется 10,6 часа в день. В отдельных исследованиях исследователи обнаружили, что для оказания рекомендованной профилактической помощи потребуется 7 человек.4 часа в день2, в то время как для оказания неотложной помощи потребуется 4,6 часа в день3. Это составляет 22,6 часа работы в день.
Мораль такова, что врачи не могут выполнять эту работу в одиночку. Им нужна команда. По словам Брюса Бэгли, доктора медицины, медицинского директора по повышению качества Американской академии семейных врачей, «Первичная медицинская помощь — это командный вид спорта».
Им нужна команда. По словам Брюса Бэгли, доктора медицины, медицинского директора по повышению качества Американской академии семейных врачей, «Первичная медицинская помощь — это командный вид спорта».
Около 15 лет назад Эд Вагнер, доктор медицины, и его коллеги из Group Health Cooperative в Пьюджет-Саунд впервые подчеркнули важность практической команды.Они изучили сайты по всей стране, которые дали наилучшие результаты для пациентов с хроническими заболеваниями, а затем разработали модель оказания помощи на основе того, что они обнаружили.4 Хотя их модель включает в себя несколько элементов, все они проходят через два основных компонента: активный пациент и подготовленная проактивная команда практикующих.
Так в чем же дело? Разве не каждая тренировка уже является командой? Ответ — и да, и нет. Большинство практик представляют собой команду в том смысле, что их врачи и персонал работают вместе каждый день и, как правило, ладят друг с другом, но для настоящего командного ухода требуется нечто большее, о чем будет сказано в этой статье.
Шесть ключевых характеристик
Из нашего практического опыта и в рамках программ повышения качества, спонсируемых такими группами, как Институт улучшения здравоохранения и Фонд Роберта Вуда Джонсона, мы узнали, что эффективные практические группы воплощают следующие характеристики.
1. Общие цели. Если бы их попросили определить свою цель на работе, большинство сотрудников, вероятно, ответили бы, что она заключается в предоставлении высококачественной, ориентированной на пациента помощи. Однако их невысказанная, даже неосознанная цель, вероятно, — доставить удовольствие врачу.Почему? Потому что врач обычно является начальником или, по крайней мере, руководит персоналом. Когда угождение врачу заменяет работу на пациента в качестве общей цели, это может препятствовать способности практики улучшаться и развиваться. Например, сотрудники могут не сообщать врачу, когда его действия излишне усложняют их жизнь, или они могут быть слишком напуганы, чтобы обсуждать ошибки или задавать вопросы. В то же время, поскольку врачи обычно хотят, чтобы их сотрудники тоже любили их, они также не всегда честны в отношении проблем.Такая культура может показаться вежливой, но на самом деле она мешает достижению общей цели: работе на пациента.
В то же время, поскольку врачи обычно хотят, чтобы их сотрудники тоже любили их, они также не всегда честны в отношении проблем.Такая культура может показаться вежливой, но на самом деле она мешает достижению общей цели: работе на пациента.
Как только практика доходит до того момента, когда все соглашаются с тем, что они работают на пациента и им комфортно вести сложные разговоры друг с другом об улучшении процессов и систем, им нужно сделать еще один шаг: каждый в команде должен знать, что индивидуальная цель пациента. Это настоящая общая цель. Например, в практике может быть пациент с избыточным весом, не занимается спортом, курит, страдает диабетом, имеет жену с болезнью Альцгеймера и т. Д.У этого пациента может быть множество целей, но люди, взаимодействующие с ним, должны знать одну вещь, которая в настоящее время для него наиболее важна. Без этих знаний они не будут знать, на чем сосредоточиться, и не смогут быть хорошими членами команды.
2. Четко определенные роли. По мере того как практика переходит от культуры, в которой врач находится в центре всего, к культуре, в которой сотрудники заняты достижением общей цели, жизненно важно четко понимать, кто и что будет делать.Если вы здесь не справитесь, все будет проваливаться между трещинами, и тогда типичный ответ врача будет заключаться в том, чтобы бросить все обратно себе на колени.
По мере того как практика переходит от культуры, в которой врач находится в центре всего, к культуре, в которой сотрудники заняты достижением общей цели, жизненно важно четко понимать, кто и что будет делать.Если вы здесь не справитесь, все будет проваливаться между трещинами, и тогда типичный ответ врача будет заключаться в том, чтобы бросить все обратно себе на колени.
Недавно сеть Family Care Network [Dr. Группа Саффорда] работала над улучшением ухода за пациентами с гипертонией. Одно из введенных вмешательств заключалось в том, что если у пациента было повышенное артериальное давление при измерении основных показателей жизнедеятельности, кто-то должен был провести измерение через пять минут, чтобы увидеть, снизилось ли оно.Вопрос, конечно, был в том, кто будет делать эту работу? Хотя клинические ассистенты разместили пациента в комнате и сначала измерили жизненно важные органы, через пять минут они не всегда были доступны для повторного измерения, поэтому эту задачу часто оставлял врач. Однако, когда задача была предоставлена врачу, она выполнялась только в 40% случаев. В суете типичного визита в офис врач просто не мог вспомнить, что нужно сделать. Таким образом, команде явно нужно было взять на себя ответственность одного человека, и лучшим выбором был клинический ассистент.Изначально один из врачей был непреклонен в том, что он не собирается передавать эту задачу ассистенту, потому что, как оказалось, он не доверял ей хорошо измерять артериальное давление. Однако вскоре он понял, что ему нужно либо обучить своего ассистента, либо нанять кого-то нового. Пытаться делать все самостоятельно, потому что вы не доверяете другим выполнять задачу так же хорошо, как вы, — это неэффективное решение.
Однако, когда задача была предоставлена врачу, она выполнялась только в 40% случаев. В суете типичного визита в офис врач просто не мог вспомнить, что нужно сделать. Таким образом, команде явно нужно было взять на себя ответственность одного человека, и лучшим выбором был клинический ассистент.Изначально один из врачей был непреклонен в том, что он не собирается передавать эту задачу ассистенту, потому что, как оказалось, он не доверял ей хорошо измерять артериальное давление. Однако вскоре он понял, что ему нужно либо обучить своего ассистента, либо нанять кого-то нового. Пытаться делать все самостоятельно, потому что вы не доверяете другим выполнять задачу так же хорошо, как вы, — это неэффективное решение.
Постоянные поручения могут быть полезным инструментом для уточнения ролей. Медицинским ассистентам в Family Care Network делегируется ответственность за профилактическое лечение, и они следуют постоянным распоряжениям, в которых сообщается, какой профилактический уход является подходящим и какие задачи они могут решить самостоятельно. Например, если пациенту необходима вакцинация против столбняка или пневмококка, он или она уже получит ее от ассистента к тому моменту, когда врач войдет в комнату для осмотра.
Например, если пациенту необходима вакцинация против столбняка или пневмококка, он или она уже получит ее от ассистента к тому моменту, когда врач войдет в комнату для осмотра.
Медицинские работники также следуют протоколам при пополнении рецептурных запасов. Например, если пациенту требуется дополнительный прием атенолола или гидрохлоротиазида при высоком артериальном давлении, ассистент может проконсультироваться с протоколом. Если в течение последних шести месяцев пациент осматривался по поводу гипертонии, если его или ее артериальное давление было на целевом уровне, и если ему или ей была сделана соответствующая лабораторная работа (метаболическая панель каждые шесть месяцев), то ассистент может одобрить пополнение еще на шесть месяцев.При наличии этих протоколов практические методы на самом деле лучше справляются с выявлением пациентов, нуждающихся в проверках или лабораторных работах, чем когда врачи пытались справиться со всем этим самостоятельно.
Одно предостережение: несмотря на то, что для практик необходимо, чтобы роли были четко разграничены, будьте осторожны, чтобы не создавать разрозненность в процессе, когда член команды A выполняет одно действие, член группы B выполняет следующее, и так далее с долгим ожиданием. и нет связи между шагами. Сотрудники не могут просто сидеть сложа руки и сказать: «Это работа такого-то и такого-то, поэтому я не собираюсь помогать.«Да, у всех есть ключевые роли, но командам нужна гибкость. Они должны разговаривать друг с другом, их работа может иногда совпадать, и они должны заставить ее работать в лучших интересах пациента.
и нет связи между шагами. Сотрудники не могут просто сидеть сложа руки и сказать: «Это работа такого-то и такого-то, поэтому я не собираюсь помогать.«Да, у всех есть ключевые роли, но командам нужна гибкость. Они должны разговаривать друг с другом, их работа может иногда совпадать, и они должны заставить ее работать в лучших интересах пациента.
3. Общие знания и навыки. Как только вы осознаете идею, что ваши сотрудники могут взять на себя больше ответственности, не пренебрегайте их обучением деталям этих новых задач, иначе вы настроите их на провал. Например, когда сеть Family Care Network решила поручить своим сотрудникам нести ответственность за профилактическую помощь, клинических помощников нужно было обучить тому, как вести беседу о профилактической помощи с пациентами.Показатели иммунизации могут значительно варьироваться в зависимости от того, как ассистент поднимает эту тему: «Итак, вы хотите сделать прививку от столбняка сегодня?» по сравнению с «Я вижу, вам нужно сделать прививку от столбняка. Для всех нас в вашей команде, и особенно для доктора Саффорда, действительно важно, чтобы вы были в курсе ваших прививок, поэтому мы сделаем одну сегодня, хорошо? Если вы потратите немного времени на предварительное обучение ваших сотрудников тому, как делать дела правильно, это с лихвой окупится в будущем.
Для всех нас в вашей команде, и особенно для доктора Саффорда, действительно важно, чтобы вы были в курсе ваших прививок, поэтому мы сделаем одну сегодня, хорошо? Если вы потратите немного времени на предварительное обучение ваших сотрудников тому, как делать дела правильно, это с лихвой окупится в будущем.
Еще один момент, о котором следует помнить, заключается в том, что если ожидается, что члены команды возьмут на себя новые задачи и сделают их хорошо, вы должны предоставить им как информацию, так и время, необходимое для выполнения работы. Это, пожалуй, самое большое изменение культуры врачей. Например, если вы поручаете обследование диабетической стопы своему медицинскому ассистенту, вам нужно дать этому человеку достаточно времени, чтобы выполнить задание, прежде чем вы начнете стучать в дверь комнаты для осмотра.
ЧТО ВЫ МОЖЕТЕ ДЕЛЕГИРОВАТЬ?
Многие сотрудники способны брать на себя больше ответственности, чем они есть в настоящее время, и были бы признательны, если бы им доверили задачи более высокого уровня в разумных пределах. Вот лишь несколько идей о задачах, которые врачи могут делегировать. Хотя список может быть другим для вашей практики, цель состоит в том, чтобы пересмотреть роли и подумать, как каждый член команды может внести наибольшую пользу в процесс лечения пациентов.
Вот лишь несколько идей о задачах, которые врачи могут делегировать. Хотя список может быть другим для вашей практики, цель состоит в том, чтобы пересмотреть роли и подумать, как каждый член команды может внести наибольшую пользу в процесс лечения пациентов.
К стойке регистрации:
Уведомление пациентов о нормальных результатах анализов
Ввод заказов на лаборатории, рентгеновские снимки и направления
Вашему ассистенту:
Проведение обследований диабетической стопы
Утверждение запросов на пополнение рецептов (с помощью протоколов)
Проведение иммунизации
Сбор фрагментов истории болезни
4.Эффективное, своевременное общение. Эффективное общение состоит из двух частей. Во-первых, вам необходимо эффективное общение между членами команды, когда пациент находится в офисе. Ларри Маукш, доктор медицинских наук, из Департамента семейной медицины Вашингтонского университета, заметил, что большинство пациентов, когда они приходят в кабинет врача, рассказывают о своих самых насущных проблемах только одному члену группы. Некоторые пациенты сообщают это планировщику, другие — медсестре, третьи — врачу, но редко повторяют это.Итак, члены команды должны обдумать поиск системы для обмена этой информацией друг с другом. Раньше на практике использовались стикеры. Сегодня многие практики используют компьютеризированные записи для общения друг с другом, когда пациент находится в офисе. Например, пожилой человек, приходящий к вам в офис на плановое обследование, мог бы сказать планировщику, что она чувствует себя хорошо, но администратор может заметить, что пациентка едва может встать, чтобы добраться до ванной. Эти наблюдения важны, и ими необходимо поделиться, чтобы вся медицинская группа могла работать вместе, чтобы удовлетворить потребности пациента и укрепить его или ее цели.
Другая часть эффективного и своевременного общения — это то, как вы и члены вашей команды говорите друг с другом о производительности. В идеале, когда член команды изучает что-то новое, он или она должны иметь возможность попрактиковаться в этом, получить обратную связь, попрактиковаться еще немного, получить больше отзывов и так далее. Но это не всегда происходит в загруженном офисе. Вместо этого врачи обычно дают инструкции один раз и никогда больше не обсуждают проблему. В частности, для новых врачей, которые обычно не имеют опыта управления персоналом, разговоры о производительности могут быть неудобными, но они должны иметь возможность давать конструктивную обратную связь персоналу, и наоборот.Например, когда Family Care Network впервые внедрила электронную медицинскую карту, персонал понял, что врачи могут отправлять результаты тестов прямо на стойку регистрации, у которого действительно было время уведомить пациентов о своих результатах стандартными письмами, вместо того, чтобы отправлять результаты тестов в больницу. медсестры. Они просили врачей следовать этому новому процессу, но большую часть времени врачи все еще отправляли запросы медсестрам. Вместо того, чтобы вернуться к врачам и напомнить им о новом процессе, медсестры просто пересылали эти сообщения на стойку регистрации.Когда на это наконец указали и медсестрам было дано четкое разрешение отправлять эти запросы врачам, общение значительно улучшилось.
Но это не всегда происходит в загруженном офисе. Вместо этого врачи обычно дают инструкции один раз и никогда больше не обсуждают проблему. В частности, для новых врачей, которые обычно не имеют опыта управления персоналом, разговоры о производительности могут быть неудобными, но они должны иметь возможность давать конструктивную обратную связь персоналу, и наоборот.Например, когда Family Care Network впервые внедрила электронную медицинскую карту, персонал понял, что врачи могут отправлять результаты тестов прямо на стойку регистрации, у которого действительно было время уведомить пациентов о своих результатах стандартными письмами, вместо того, чтобы отправлять результаты тестов в больницу. медсестры. Они просили врачей следовать этому новому процессу, но большую часть времени врачи все еще отправляли запросы медсестрам. Вместо того, чтобы вернуться к врачам и напомнить им о новом процессе, медсестры просто пересылали эти сообщения на стойку регистрации.Когда на это наконец указали и медсестрам было дано четкое разрешение отправлять эти запросы врачам, общение значительно улучшилось.
5. Взаимное уважение. Создание культуры взаимного уважения может показаться деликатным вопросом, но это основа эффективной команды. Если мы не даем людям возможность выполнять свою работу, если мы жалуемся на других за их спиной, если мы быстро указываем на неудачи других и т. Д., Мы на самом деле не уважаем их и не являемся хорошими членами команды.Хотя ваша практика может никогда не улучшить эту черту, важно, чтобы вы ценили ее, стремились к ней и поощряли своих врачей быть лидерами, моделируя уважительную речь и поведение.
6. Оптимистичный, решительный настрой. Есть старая поговорка: «Нет ничего лучше плохого настроения». Часто настроение задают лидеры организации. В медицинской практике эта ответственность обычно ложится на врачей. Так, например, если врач врывается в офис поздно после напряженной встречи в больнице или долгой ночи, проведенной по вызову, не здоровается с персоналом и начинает отдавать приказы, этот врач только что установил определенный тон для день.
Структурные характеристики медицинских групповых практик по JSTOR
Это исследование 247 медицинских групповых практик исследует структурные характеристики этих возникающих организационных форм. По мере увеличения размера и сложности услуг групповые практики, как правило, увеличивают количество иерархических уровней власти и становятся более формальными и бюрократическими.Было обнаружено, что сложность услуг больше влияет на формирование подразделений, в то время как размер больше влияет на уровни управления. Практики больших групп, и особенно большие многопрофильные группы, по-видимому, придерживаются высокоорганизованного корпоративного стиля медицинской практики. В этих организациях важные профессиональные решения перекладываются от врача к администратору.
Основанный в 1956 году Джеймсом Томпсоном, Ежеквартальный журнал «Административная наука» представляет собой рецензируемый междисциплинарный журнал, публикующий теоретические и эмпирические работы, продвигающие изучение организационного поведения и теории.ASQ публикует статьи, которые вносят вклад в теорию организации по ряду дисциплин, включая организационное поведение и теорию, социологию, психологию и социальную психологию, стратегическое управление, экономику, государственное управление и производственные отношения. ASQ публикует как качественные, так и количественные работы, а также чисто теоретические статьи. Теоретические перспективы и темы в ASQ варьируются от микро до макро, от лабораторных экспериментов по психологии до работы с национальными государствами. Время от времени появляется «Форум ASQ», эссе по специальной теме с приглашенными комментариями.Вдумчивые рецензии на книги, относящиеся к исследованиям организаций и теории менеджмента, являются регулярной функцией. Специальные выпуски посвящены качественным методам, организационной культуре, использованию организационных исследований, распределению вознаграждений в организациях и критическим взглядам на организационный контроль.
Специальные выпуски посвящены качественным методам, организационной культуре, использованию организационных исследований, распределению вознаграждений в организациях и критическим взглядам на организационный контроль.
Сара Миллер МакКьюн основала издательство SAGE Publishing в 1965 году для поддержки распространения полезных знаний и просвещения мирового сообщества. SAGE — ведущий международный поставщик инновационного высококачественного контента, публикующий более 900 журналов и более 800 новых книг каждый год, охватывающий широкий спектр предметных областей.Растущий выбор библиотечных продуктов включает архивы, данные, тематические исследования и видео. Контрольный пакет акций SAGE по-прежнему принадлежит нашему основателю, и после ее жизни она перейдет в собственность благотворительного фонда, который обеспечит непрерывную независимость компании. Основные офисы расположены в Лос-Анджелесе, Лондоне, Нью-Дели, Сингапуре, Вашингтоне и Мельбурне. www.sagepublishing.2009/1_klin_pediatr/kp_11_1.jpg) com
com
Повышение вовлеченности, ценности и успеха
Сегодняшние группы врачей оказывают большее влияние на оказание медицинской помощи, чем когда-либо.Группы и лидеры имеют решающее значение для преобразования системы оказания медицинской помощи в целях улучшения результатов и доступности, однако многие из них борются за это. Почему?
РЕЗЮМЕ : Медицинские группы являются ключом к работе системы здравоохранения, ядром оказания медицинской помощи и незаменимым фактором успеха. С увеличением размера, масштаба и масштабов сегодняшние медицинские группы оказывают большее влияние на оказание медицинской помощи, чем когда-либо. Группы и лидеры имеют решающее значение для преобразования системы оказания медицинской помощи с целью улучшения результатов и доступности, однако многие из них с трудом справляются с растущими требованиями рынка.Это предлагает комплексный подход к оценке производительности — чтобы выявить возможности улучшения.
***
Сегодняшние группы врачей стали больше и сложнее, чем когда-либо, и они сталкиваются со все более сложной средой здравоохранения. Ставки возмещения снижаются, эксплуатационные расходы растут, а требования к повышению эффективности — лучшим клиническим результатам, более эффективным операциям, лучшему доступу и емкости — продолжают усиливаться.
Почти треть врачей работает в группах по крайней мере из 30 врачей, в то время как почти 20 процентов работают в группах по крайней мере из 100 членов. 1 Изменились также структуры собственности и управления. По данным Американской медицинской ассоциации, 2016 год стал первым годом, когда менее половины (47 процентов) практикующих врачей владели собственными клиниками. Более 30 процентов врачей работают непосредственно в больнице или в клиниках с частичным владением больницей, что усиливает взаимозависимость врача и системы и интеграцию финансового планирования, контроля и операционных решений. 2
Управление медицинской группой и ее деятельность оказывают прямое влияние на все основные компоненты производительности системы здравоохранения, включая доступ и участие пациентов, клинические результаты и услуги, направления и возможности, а также выставление счетов и сборы. Системы здравоохранения, столкнувшиеся с сокращающейся средой возмещения расходов и повышенным рыночным спросом на лучшее качество, услуги и стоимость, больше не могут справляться с негативными финансовыми последствиями неэффективных медицинских групп. По данным Medical Group Management Association, медианные убытки от многопрофильных практик, принадлежащих больницам, составляют 128 000 долларов на врача, 3 и Moody’s Investors Service назвало занятость врачей «основным фактором давления на рентабельность больниц». 4
Системы здравоохранения, столкнувшиеся с сокращающейся средой возмещения расходов и повышенным рыночным спросом на лучшее качество, услуги и стоимость, больше не могут справляться с негативными финансовыми последствиями неэффективных медицинских групп. По данным Medical Group Management Association, медианные убытки от многопрофильных практик, принадлежащих больницам, составляют 128 000 долларов на врача, 3 и Moody’s Investors Service назвало занятость врачей «основным фактором давления на рентабельность больниц». 4
Неудивительно, что для многих систем здравоохранения улучшение работы медицинских групп стало финансовым и стратегическим приоритетом.Срочно необходимы новые подходы к управлению медицинскими группами, которые вовлекают врачей в широком масштабе и в качестве руководителей для оценки работы группы, разработки и реализации практических улучшений и поддержания улучшенной работы.
В этой статье определяются ключевые характеристики слаженной высокопроизводительной медицинской группы и ее потенциальное влияние на общие финансовые показатели системы здравоохранения. В нем также описывается инновационная структура для комплексной оценки работы медицинских групп, в которой особое внимание уделяется вовлечению и лидерству врачей и администрации как ключу к улучшению клинических, финансовых и операционных показателей.Он включает в себя примеры решений по улучшению и ситуационное исследование системы здравоохранения Среднего Запада, которая добилась значительных успехов, используя аналогичный подход.
В нем также описывается инновационная структура для комплексной оценки работы медицинских групп, в которой особое внимание уделяется вовлечению и лидерству врачей и администрации как ключу к улучшению клинических, финансовых и операционных показателей.Он включает в себя примеры решений по улучшению и ситуационное исследование системы здравоохранения Среднего Запада, которая добилась значительных успехов, используя аналогичный подход.
Для целей этой статьи мы определяем «медицинскую группу» как группу врачей, требующих активного управления для определенной цели, будь то отдельная специальность или многопрофильная специализация, преподавательский состав или сообщество, объединенные в сеть или работающие в амбулаторных или стационарных условиях.
Объединенные высокоэффективные медицинские группы
В высокоэффективных медицинских группах врачи и администраторы ориентированы на стратегические потребности и цели организации.Они работают в партнерстве над разработкой действенных решений, включая обеспечение своевременного доступа к пациентам, достижение желаемых клинических результатов, максимальное увеличение пропускной способности, сокращение утечек, привлечение пациентов и их семей, поддержание эффективной структуры затрат и развертывание информационных систем и ресурсов таким образом, чтобы поддерживать качество обслуживания. доставлен. Ведущие системы здравоохранения признают, что высокофункциональная медицинская группа является операционным и исполнительным звеном стратегической программы предприятия и имеет решающее значение для улучшения клинических, финансовых и операционных показателей (см. Рисунок 1).
доставлен. Ведущие системы здравоохранения признают, что высокофункциональная медицинская группа является операционным и исполнительным звеном стратегической программы предприятия и имеет решающее значение для улучшения клинических, финансовых и операционных показателей (см. Рисунок 1).
Высокопроизводительные медицинские группы имеют следующие основные общие характеристики.
Видение, цели и ожидания
- Руководство системы здравоохранения и медицинских групп разделяет общее видение, цели и стратегии. Цели и ожидания от медицинской группы четко сформулированы, понятны всем и связаны со стратегическими целями как для медицинской группы, так и для связанной с ней системы здравоохранения. Стратегические планы переводятся в практическое понимание, так что все врачи понимают, что такое успех, чего ожидают от них и группы, и как их повседневная практика согласуется со стратегическими требованиями.
- Врачи-руководители успешно позиционируются как «владельцы-операторы» клинического предприятия, обладающие лидерскими качествами, управленческими способностями и полномочиями принимать решения для повышения производительности.
 Они уполномочены и несут ответственность за управление группой и достижение результатов. Информационные панели практики тесно связаны с критическими показателями операционной, финансовой и клинической деятельности медицинской группы.
Они уполномочены и несут ответственность за управление группой и достижение результатов. Информационные панели практики тесно связаны с критическими показателями операционной, финансовой и клинической деятельности медицинской группы.
Высококачественные клинические модели
- Медицинская группа имеет лучшие клинические результаты по качеству и использует стимулы, основанные на результатах.
- Медицинская группа имеет эффективную программу управления качеством и отклонениями и руководствуется стандартами практики, основанными на консенсусе.
- Модели клинической помощи способствуют улучшению результатов, снижению затрат на лечение, успеху в моделях оплаты на основе стоимости и платы за услуги, а также эффективному управлению здоровьем населения.
- Команды по уходу созданы специально, чтобы гарантировать, что все поставщики и персонал работают с оптимальным использованием их обучения и опыта. Роли и обязанности членов команды четко определены и интегрированы в высокоэффективный опыт работы с пациентами и поставщиками услуг.

Высокопроизводительные операции и управление
- Пациенты обращаются к нужному поставщику в нужное время и в нужных условиях, чтобы получить необходимую им помощь. Доступ является мультимодальным и направлен на то, чтобы пациенты могли выбирать, как они хотят получать помощь. Новые пациенты регулярно осматриваются в течение двух недель, а последующие визиты назначаются в течение двух дней. Возможности группы первичной медико-санитарной помощи активно управляются и вместе с новыми целями посещения пациентов согласовываются как с потребностями сообщества, так и с стратегическими императивами.
- Операции эффективно управляются, включая производительность, получение и сбор доходов, управление ресурсами, качество обслуживания пациентов и финансовые показатели.
- Информационные технологии, управление информацией и аналитические ресурсы оптимизированы для поддержки инновационной и трансформирующей клинической среды. Электронные медицинские карты настроены и имеют надлежащие рабочие процессы, чтобы обеспечить эффективность врачей и клиническую эффективность.
 Инструменты поддержки принятия решений встроены в клинические рабочие процессы и легко обеспечивают высокое качество результатов и управление клиническими вариациями.
Инструменты поддержки принятия решений встроены в клинические рабочие процессы и легко обеспечивают высокое качество результатов и управление клиническими вариациями. - Эффективность медицинской группы эффективно измеряется и управляется с помощью надежного управления данными, аналитики, отчетности и измерения показателей качества, стоимости и услуг. Панели показателей эффективности используются на уровне медицинской группы, места практики, специальности и уровня врача.
- Взаимодействие между пациентом и медицинской группой поддерживает прочные отношения и лояльность. Пациенты могут получить доступ к медицинской помощи, когда и как пожелают. Они считают, что использование медицинской группы — это безупречный, беспроблемный и хорошо интегрированный опыт.
Оценка вашей медицинской группы
Каждая медицинская группа выиграет от всестороннего обзора своей деятельности — насколько хорошо она удовлетворяет потребности пациентов и системы здравоохранения, а также достигает стратегических целей медицинской группы и системы здравоохранения. Схема, приведенная ниже (и на Рисунке 2), помогает лидерам провести оценку основных компонентов работы медицинской группы, чтобы выявить пробелы и области возможностей.
Схема, приведенная ниже (и на Рисунке 2), помогает лидерам провести оценку основных компонентов работы медицинской группы, чтобы выявить пробелы и области возможностей.
Согласование врачей предприятия / администраторов : На уровне практики, медицинских групп и сетей, согласованы ли ваши врачи с более широкими стратегическими целями предприятия? Позиционируются ли ваши врачи-руководители как «владельцы-операторы» клинического предприятия, обладающие необходимыми управленческими навыками, подготовкой и опытом?
Клинический менеджмент и качество : Достигает ли ваша медицинская группа клинических результатов, необходимых для работы в верхнем квартиле и успеха в рамках основанных на ценности и передовых моделей альтернативной оплаты? Активно ли ваши врачи устанавливают стандарты практики и руководствуются ими как средством достижения клинических результатов и управления затратами на лечение?
Доступ и емкость : Могут ли ваши пациенты легко получить доступ к поставщикам и услугам, когда, где и как они хотят и должны? Направляет ли пациентов и осматривает ли их наиболее подходящий поставщик медицинских услуг в наиболее подходящих условиях? Достаточны ли возможности поставщиков первичной и специализированной помощи для удовлетворения потребностей сообщества и стратегических целей системы здравоохранения? Является ли доступ к медицинской помощи стратегическим отличием рынка?
Производительность и эффективность : Оптимизировано ли время врача для эффективного и действенного оказания медицинской помощи? Четко ли установлены и доведены до сведения ожидаемые результаты? Эффективно ли используются поставщики передовых практик с постоянными ролями для улучшения доступа, производительности и клинической эффективности?
Опыт пациентов и семьи : Предоставляется ли помощь таким образом, чтобы обеспечить постоянную удовлетворенность пациентов и взаимодействие с медицинской группой и системой здравоохранения? Информированы ли пациенты (и их семьи) и имеют ли они право играть ведущую роль в своем лечении?
Управление затратами : Каковы финансовые результаты медицинской группы? Насколько хорошо группа управляет операционными расходами, включая укомплектование персоналом, и максимизирует отдачу от своих инвестиций, таких как оборудование и технологии?
Показатели цикла выручки : Оптимизировано ли возмещение для всех плательщиков и сегментов пациентов? Отражает ли модель доходов медицинской группы ожидаемые изменения в моделях оплаты как первичной, так и специализированной помощи?
Своевременное и эффективное общение : Получают ли врачи, администраторы и персонал на всех уровнях значимую для них информацию? Достаточно ли информированы пациенты и участвуют ли они в двустороннем общении?
Оптимизированные технологии и инструменты поддержки принятия решений : Эффективно ли использует медицинская группа инструменты поддержки принятия решений и технологии обмена информацией? Предоставляют ли имеющиеся системы и инструменты возможности как поставщикам услуг, так и пациентам? Эффективно ли внедряются технологии в рабочие процессы, чтобы обеспечить эффективный и полезный опыт врача?
Измерение и мониторинг эффективности : Четко и последовательно ли определены, измерены, отслеживаются и доводятся ли ожидания и цели для медицинской группы? Понимают ли руководители, врачи и персонал предоставленные данные и знают ли они, как добиться изменений?
Начало работы: сфокусированный подход
Для многих организаций пошаговый подход к улучшению работы медицинских групп и «сначала взяться за основы» — это наиболее эффективный способ начать. Например, небольшие изменения в практике, которые увеличивают продуктивность провайдера — такие как поддержание точного времени работы клиники, привлечение практикующих медсестер, эффективное управление шаблонами, изменение рабочих процессов клиники и мониторинг критических показателей производительности — могут быстро привести к значительным улучшениям. Каждый из них, если он выполняется правильно, способствует более активному, успешному и профессионально удовлетворенному сообществу врачей.
Например, небольшие изменения в практике, которые увеличивают продуктивность провайдера — такие как поддержание точного времени работы клиники, привлечение практикующих медсестер, эффективное управление шаблонами, изменение рабочих процессов клиники и мониторинг критических показателей производительности — могут быстро привести к значительным улучшениям. Каждый из них, если он выполняется правильно, способствует более активному, успешному и профессионально удовлетворенному сообществу врачей.
Первоначальный акцент на одной конкретной «болевой точке» или области возможностей, такой как доступ для пациентов или цикл доходов, может быть эффективным способом вовлечения организации и наращивания темпов, не перегружая клиницистов или административный персонал.Например, организации, инициирующие целевую программу улучшения доступа, могут быстро добиться значительных преимуществ (обычно на 20–25% чаще посещать пациентов) и начать путь улучшения во многих областях и компонентах. 5
Инициатива доступа может раскрыть возможности в ролях и обязанностях группы по уходу, что приведет к разработке новой модели ухода и новому мышлению в отношении требований к персоналу. Эти изменения в модели обслуживания и штатном расписании могут привести к переоценке доступных ресурсов и систем для поддержки изменений и измерения операционной производительности, что, в свою очередь, может привести к пересмотру информационных панелей и показателей производительности и разработке более комплексного мониторинга производительности и управления практикой. возможности.Этот тип целенаправленного, последовательного подхода часто является лучшим способом добиться устойчивых изменений в организации и повысить производительность.
Эти изменения в модели обслуживания и штатном расписании могут привести к переоценке доступных ресурсов и систем для поддержки изменений и измерения операционной производительности, что, в свою очередь, может привести к пересмотру информационных панелей и показателей производительности и разработке более комплексного мониторинга производительности и управления практикой. возможности.Этот тип целенаправленного, последовательного подхода часто является лучшим способом добиться устойчивых изменений в организации и повысить производительность.
Для медицинских групп также важно определить операционные стандарты, которые определяют поведение и ожидания их врачей. Эти стандарты должны устанавливаться в рамках прозрачного и последовательного процесса, который позволит им служить ограждениями и инструментами управления для работы врачей. Стандарты должны охватывать все аспекты клинической помощи и операций, включая цикл доходов, доступ пациентов и возможности, производительность, эффективность и управление затратами, а также стандарты клинической практики. Например, операционные стандарты, связанные с доступом, которые часто бывают полезны, включают:
Например, операционные стандарты, связанные с доступом, которые часто бывают полезны, включают:
- Размер группы первичной медико-санитарной помощи и методология корректировки связанных рисков.
- Новые требования к доступу к пациентам (например, новые пациенты должны быть осмотрены в течение двух недель после запроса не менее 80% времени), которые должны применяться к первичной и специализированной помощи.
- Рекомендации по составлению расписания последующего наблюдения для пациентов с хроническими состояниями, в том числе когда уместно обратиться к врачу, а не к специалисту передовой практики, а не к менеджеру по уходу.
- Подходы к планированию возвращения пациентов, которые позволяют составлять график в определенные сроки, стараясь при этом учитывать предпочтения пациента.
- Определенные роли для фельдшеров и дипломированных медсестер, реализованные последовательно и надежно во всех соответствующих условиях.
- Панель показателей эффективности с последовательными показателями для повышения производительности, повседневной практики и управления врачами, а также компенсационных стимулов.
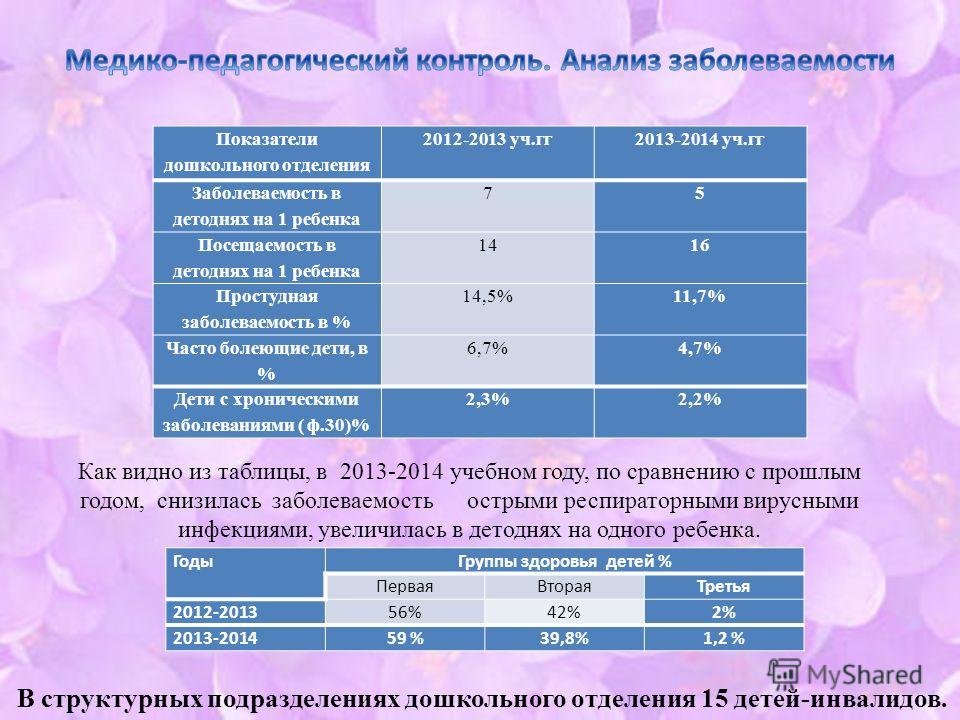
Медицинские группы должны пересмотреть свои ключевые показатели эффективности и информационные панели, чтобы убедиться, что они должным образом сосредоточены на результатах, связанных со стратегическими и операционными императивами.Понимание тех клинических, финансовых и операционных результатов, которые должны быть достигнуты для отражения успеха как медицинской группы, так и системы здравоохранения, является критическим и часто недостижимым шагом на пути к устойчивости и рыночному отличию. Достижение соглашения по ограниченному набору показателей, наиболее важных для успеха медицинской группы, само по себе может обеспечить работу, дифференцирующую рынок.
Панель мониторинга, показанная здесь (см. Рис. 3), представляет собой пример панели, ориентированной на ключевые стратегические императивы и требуемые ожидания производительности от организации, наблюдающей значительное улучшение показателей своей медицинской группы.
Пример использования
В крупной системе здравоохранения Среднего Запада количество уникальных пациентов, обслуживаемых врачами первичной медико-санитарной помощи, сократилось на 15 процентов (примерно на 18 000 пациентов). Фокус-группы пациентов из широкого демографического спектра выявили сильные настроения в отношении проблем, связанных с доступом, удобством и вниманием к предпочтениям пациентов. Поставщики первичной медико-санитарной помощи выразили высокую степень разочарования в связи с расписанием приема пациентов, нехваткой кадров и неэффективным набором врачей.
Фокус-группы пациентов из широкого демографического спектра выявили сильные настроения в отношении проблем, связанных с доступом, удобством и вниманием к предпочтениям пациентов. Поставщики первичной медико-санитарной помощи выразили высокую степень разочарования в связи с расписанием приема пациентов, нехваткой кадров и неэффективным набором врачей.
Система здравоохранения использовала описанную схему оценки и определила действенные возможности для улучшения доступа пациентов путем изменения своего подхода к первичной медико-санитарной помощи. Руководство стремилось обеспечить своевременный и надлежащий доступ к медицинской помощи; лучшая поддержка врачей, чтобы они могли сосредоточиться на деятельности, требующей их подготовки и опыта; и развивать возможности населения в области здравоохранения, включая лучшую координацию и управление медицинской помощью. Первоначальный акцент руководства на доступе к пациентам привел к быстрому улучшению доступности встреч, пропускной способности и количества посещений, а также к выявлению дополнительных областей возможностей, таких как модели компенсации, финансовая отчетность и показатели операционного контроля. Примеры конкретных предпринятых действий:
Примеры конкретных предпринятых действий:
- Определены правила планирования повторных обращений пациентов и внедрена модифицированная методология открытого доступа.
- Установите конкретные цели для новых посещений пациентов на еженедельной, ежемесячной и ежегодной основе.
- Измененные шаблоны расписаний для отражения недавно определенных императивов для составления расписания пациентов.
- Переработаны и внедрены новые роли и обязанности медицинских помощников, медсестер и менеджеров по уходу.
- Развернул новый оперативный совет первичной медико-санитарной помощи и связанную с ним структуру диадического руководства, основанную на конкретном уставе, определенных подотчетностях и ожидаемых результатах.
- Определены ожидания руководства группы первичной медико-санитарной помощи и соответствующие возможности.
- Начало пути к построению культуры прозрачности, доверия, командной работы и совместной ответственности.
Благодаря этому целенаправленному и прагматичному подходу медицинская группа видит значительный рост производительности и создает организационные возможности, необходимые для поддержки изменений.
Вовлечение врачей в процесс на раннем этапе и установление руководящих ролей врачей были критически важны для успеха, как и комплексный подход к управлению изменениями, ориентированный на эффективное общение и активное участие врачей и персонала.Система здравоохранения пришла к пониманию того, что для успешного привлечения врачей требуется ясность сообщения «почему»: «Почему именно сейчас? Какое давление на рынке? Как мы предполагаем преодолеть это давление? Как предлагаемые изменения влияют на меня? »
Врачам требовалось описание того, «что», включая описание пункта назначения и пути, чтобы туда добраться. Часто руководство слишком быстро пытается понять, «как» будут внесены изменения. Врачи с гораздо большей вероятностью будут участвовать, поддерживать и участвовать в инициативах по изменениям, когда они сначала полностью понимают «почему» и «что».
СВЯЗАННЫЕ С: Значение ценности для групп врачей
Система здравоохранения взяла на себя искреннюю приверженность лидерству врачей, соответствующим полномочиям в принятии решений и способам, которыми врачи могут существенно влиять на критически важные оперативные решения. Врачи позиционировались как владельцы-операторы своей практики и медицинской группы благодаря новому операционному совету первичной медико-санитарной помощи, новым ролям регионального медицинского директора, расширенным ролям и профессиональному развитию медицинских директоров участков, а также улучшенной отчетности по данным, включая новую панель показателей эффективности.Всего достижений:
Врачи позиционировались как владельцы-операторы своей практики и медицинской группы благодаря новому операционному совету первичной медико-санитарной помощи, новым ролям регионального медицинского директора, расширенным ролям и профессиональному развитию медицинских директоров участков, а также улучшенной отчетности по данным, включая новую панель показателей эффективности.Всего достижений:
- Развитие модели команды клиники, включая врачей-консультантов для расширения возможностей; стандартизация процессов предварительного посещения, посещения и поствизита; и согласованность административных и кадровых ролей.
- Новые правила и шаблоны расписания, которые поддерживают новые операционные стандарты доступа к пациентам, роста пациентов, управления пропускной способностью панели и управления направлениями.
- Упрощенное общение и обмен знаниями между централизованным планированием, источниками направлений и клиниками.
- Разработка модели управления медицинской помощью для первичной медико-санитарной помощи, методологии сегментации пациентов на группы для клинических вмешательств и мероприятий по управлению медицинской помощью, определение функций, необходимых для каждой группы, и ролей, необходимых для поддержки этих функций — все это имеет решающее значение для успеха медицинских групп в некоторых существующих распоряжения.

- Модель оплаты труда врачей в соответствии с ожиданиями системы здравоохранения и медицинских групп; новые руководящие роли врача и модель диадического управления.
Основные результаты на сегодняшний день включают:
- Незамедлительные 8 800 дополнительных посещений пациентов в год с учетом имеющихся поставщиков и персонала с ежегодным финансовым эффектом в размере 1,5 миллиона долларов.
- Увеличение количества посещений более чем на 7 процентов в течение первых трех месяцев; выявлены долгосрочные улучшения, направленные на расширение доступа на 28 000 посещений в год с ежегодным эффектом в 5,7 млн долларов США (включая дополнительные инвестиции в персонал и поставщиков).
- Доступность приема в тот же день теперь соответствует запросам и предпочтениям пациентов, причем на 90% они выполнены.
- Третий следующий доступный визит хронического врача улучшился с четырех дней до двух.
- Увеличено количество пунктов первичной медико-санитарной помощи как минимум на 15 процентов во всех клиниках.

- Значительно повысился успех набора врачей, добавлено 26 новых врачей первичной помощи; Отзывы поставщиков изменились с «Нам нужно больше поставщиков» на «Нам нужно больше вспомогательного персонала».
По мере того, как системы здравоохранения и медицинские группы сталкиваются с постоянно меняющейся политической, нормативной и платежной средой, они будут продолжать сталкиваться с требованиями рынка в отношении повышения качества, превосходного опыта и снижения затрат.Во многих отношениях будущий успех медицинских групп и систем здравоохранения зависит от доступности и доступности.
Решение этих проблем требует нового уровня партнерства между системами здравоохранения и их врачами — такого, который определяет ценность, вовлеченность, лидерство врачей и ответственность за результаты работы. Только за счет оптимизации клинических, финансовых и операционных показателей медицинской группы и согласования руководства врачей с учетом этих императивов системы здравоохранения и врачи могут вместе позиционировать себя для достижения успеха.
Марк Дж. Вернер, MD, CPE, FAAPL, является директором компании Chartis Group, расположенной в Иллинойсе, ведущей клинической консалтинговой компании и Института лидерства врачей Чартиса.
Стейси Мелвин — директор Chartis Group и руководитель практики исполнения. Она является признанным на национальном уровне экспертом в области проектирования операций, повышения производительности и информационных технологий в сфере здравоохранения.
Одри Лиско — старший менеджер по взаимодействию с Chartis Group. В ее области знаний входит улучшение доступа к пациентам, увеличение пропускной способности и потока пациентов, а также укомплектование персоналом.
Синтия Бейли руководит Chartis Physician Leadership Institute и является членом практики повышения эффективности фирмы. Ее опыт включает стратегическое и операционное консультирование, продажи и развитие бизнеса, а также политику в области общественного здравоохранения и коммуникации .
ССЫЛКИ
- Обзор американских врачей: Практические модели и перспективы . Фонд врачей. 2016. https://physICALfoundation.org/wp-content/uploads/2017/12/PhysICAL_Foundation_2012_Biennial_Survey.pdf.
- Кейн СК. Обновленные данные о порядке врачебной практики: обновленные данные о порядке врачебной практики: доля владения врачом падает ниже 50 процентов. Перспективы политических исследований . Чикаго, Иллинойс: Американская медицинская ассоциация, 2017.
- Отчет о расходах и доходах MGMA за 2016 г. Энглвуд, Колорадо: Ассоциация менеджмента медицинских групп, 2016 г.
- Обзор некоммерческого сектора здравоохранения США . Нью-Йорк, штат Нью-Йорк: Moody’s Investors Service. Декабрь 2014 г.
- Основано на опыте компании Chartis Group, Чикаго, Иллинойс.
Больничный и медицинский менеджмент | Insight Medical Publishing
Journal of Hospital & Medical Management — это открытый доступ, рецензируемый, выходящий раз в три месяца журнал о здравоохранении, сестринском деле и клинической науке, который охватывает широкий спектр областей в этих областях и создает платформу для авторов, чтобы внести свой вклад Журнал. Это рецензируемый журнал с открытым доступом, который предоставляет такую международную дискуссионную площадку, где можно делиться информацией между заинтересованными лицами.
Это рецензируемый журнал с открытым доступом, который предоставляет такую международную дискуссионную площадку, где можно делиться информацией между заинтересованными лицами.
Journal of Hospital & Medical Management — один из лучших научных журналов с открытым доступом, в котором редакция обещает провести экспертную оценку представленных рукописей для обеспечения качества. Журнал нацелен на публикацию наиболее полного и надежного источника информации об открытиях и текущих разработках в режиме исследования, обзора, тематического исследования, краткого сообщения, точки зрения и комментариев.
Управление больницей или Управление здравоохранением; Администрация больниц или администрирование здравоохранения — это область, связанная с лидерством, управлением и администрированием систем общественного здравоохранения, систем здравоохранения, больниц и больничных сетей.Управление больницей — это ресурс для всех, кто имеет управленческие обязанности в больнице, чтобы обеспечить максимально эффективное лечение пациентов.
Медицинский менеджмент иногда называют менеджментом здравоохранения или администрацией здравоохранения. Медицинский менеджмент — это общий термин, охватывающий использование ИТ для функций здравоохранения, лечения и ведения пациентов. Стратегии медицинского управления предназначены для изменения поведения потребителей и поставщиков медицинских услуг с целью улучшения качества и результатов оказания медицинской помощи.Медицинский менеджмент состоит из лицензированных специалистов в области здравоохранения с обширным клиническим и медицинским опытом управления, которые контролируют целесообразность ухода за участниками до, во время и после помещения в больницу, а когда необходимо амбулаторное лечение, наши программы медицинского управления работают для улучшения здоровья пациентов и защиты от ненужные финансовые траты.
Решение Медицинские вопросы стали жизненно важными из-за большого количества пациентов в настоящее время. Надлежащая больница и соответствующий медицинский менеджмент — ключ к созданию подходящих медицинских учреждений.Сценарий ведения пациентов во всем мире, в особенности, требует больших усилий и неотложного внимания со стороны соответствующих властей. Текущий научно-технический прогресс, связанный с медицинскими вопросами, также оказывает эффективную поддержку в управлении пациентами и больницами.
Надлежащая больница и соответствующий медицинский менеджмент — ключ к созданию подходящих медицинских учреждений.Сценарий ведения пациентов во всем мире, в особенности, требует больших усилий и неотложного внимания со стороны соответствующих властей. Текущий научно-технический прогресс, связанный с медицинскими вопросами, также оказывает эффективную поддержку в управлении пациентами и больницами.
Области больничного и медицинского менеджмента включают:
Администрация больницы; Больничные сети; коммуникация в сфере здравоохранения; Больничная аптека; Управление медицинской информацией; Психиатрическая больница; Планирование неотложной помощи больниц; Информатика здоровья; Экономика здравоохранения; Медицинские исследования; Ведение медицинского случая; Медицинская реабилитация; Системы предоставления медицинских услуг; Госпитальная медицина; Медицинская информатика; Политика здравоохранения; Здравоохранение; Электронные медицинские записи; Управление данными пациентов; Сестринское дело и наука о здоровье; Трудотерапия; Физиотерапия; Физическая медицина; Первая помощь; Амбулаторная помощь; Неотложная помощь и медицина; Уход за пациентом; Интенсивная и интенсивная терапия; Общинный медсестринский уход; Паллиативная помощь; Акушерство и гинекология; Неврология; Анестезиология и реанимация; Медицина внутренних органов; Клиническая нейропсихология; Личная медицинская карта; Семейная медицина; Медицина сна; Спортивная медицина…
Подача статей не ограничивается этими темами, статьи из соответствующих и смежных дисциплин также будут рассматриваться для публикации в этом журнале.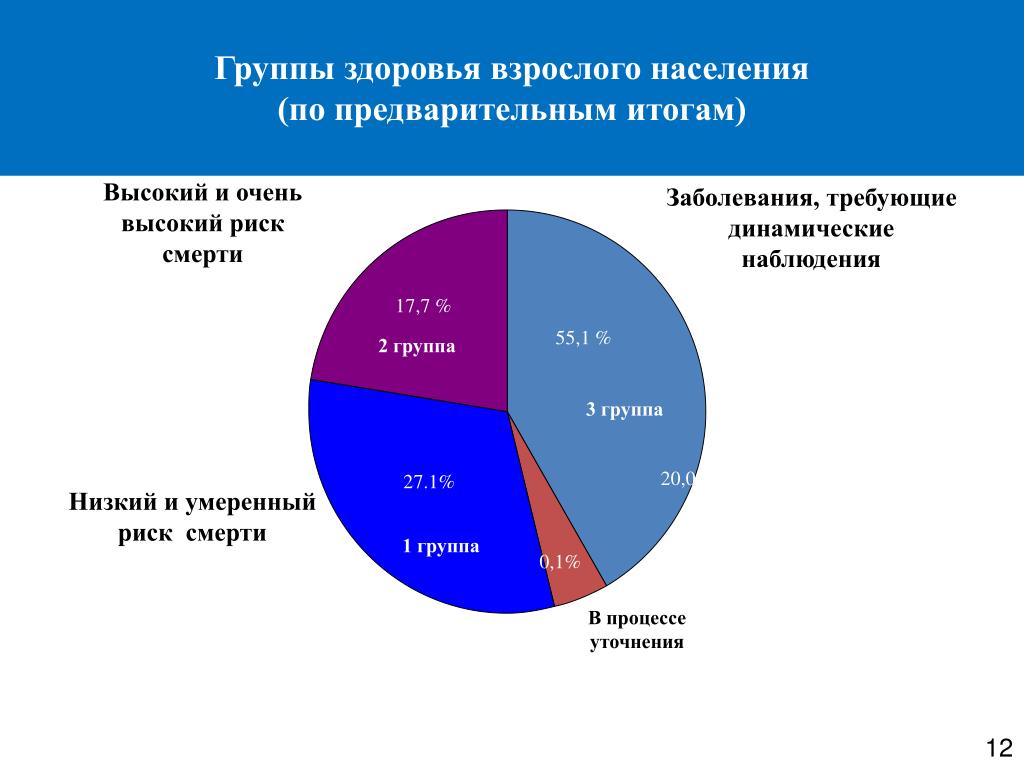 Журнал использует систему Editor Manager для хорошо организованной обработки протокола публикации.
Журнал использует систему Editor Manager для хорошо организованной обработки протокола публикации.
Чтобы отправить рукопись, отправьте нам вложение по электронной почте в редакцию по адресу [электронная почта защищена] или https://www.imedpub.com/submissions/hospital-medical-management.html
Системы здравоохранения
Система здравоохранения — это организованный план медицинских услуг, относящийся к системе или программе, посредством которой медицинская помощь становится доступной для населения и финансируется государством, частным предприятием или обоими.Первичная помощь включает раннее выявление и профилактику заболеваний. Вторичная или неотложная помощь относится к неотложной помощи и интенсивной терапии, включающей интенсивные и сложные меры. Третичная медицинская помощь включает высокотехнологичные услуги по лечению отдельных лиц и семей со сложными и осложненными медицинскими потребностями.
Связанные журналы для систем здравоохранения
Исследования и обзоры: журнал медсестер и медицинских наук, журнал Американского колледжа кардиологии, Международный журнал медицинской информатики, политики здравоохранения, социальных наук и медицины, журнал педиатрии.
Медицинское дело
Ведение медицинского случая — это совместный процесс, который облегчает выполнение рекомендованных планов лечения для обеспечения оказания соответствующей медицинской помощи инвалидам, больным или травмированным. Эту роль часто контролируют защитники интересов пациентов.
Это относится к планированию и координации медицинских услуг, необходимых для достижения цели медицинской реабилитации. Ведение медицинского случая может включать, помимо прочего, оценку ухода, включая личное собеседование с травмированным сотрудником, а также помощь в разработке, реализации и координации плана медицинского обслуживания с поставщиками медицинских услуг, а также с сотрудником и его семьей. и оценка результатов лечения.
Ведение медицинского случая требует оценки состояния здоровья, разработки и реализации плана ухода, координации медицинских ресурсов, доведения медицинских потребностей до пациента, отслеживания прогресса пациента и содействия экономически эффективному уходу.
Термин также используется в системе здравоохранения США, относящийся к координации ведения пациентов в среде управляемого медицинского обслуживания.
Медицинская связь
Коммуникация в сфере здравоохранения — это изучение и практика передачи рекламной информации о здоровье, например, в рамках кампаний общественного здравоохранения, санитарного просвещения и между врачом и пациентом.Цель распространения информации о здоровье — повлиять на личный выбор в отношении здоровья путем повышения уровня санитарной грамотности. Поскольку эффективная коммуникация по вопросам здоровья должна быть адаптирована к аудитории и ситуации, исследования в области коммуникации по вопросам здоровья направлены на совершенствование коммуникационных стратегий, чтобы информировать людей о способах улучшения здоровья или предотвращения конкретных рисков для здоровья. С академической точки зрения, коммуникация о здоровье — это дисциплина в рамках коммуникативных исследований.
Коммуникация по вопросам здоровья может по-разному стремиться к:
• повышению осведомленности аудитории и осведомленности о проблеме здоровья
• влиянию на поведение и отношение к проблеме здоровья
• демонстрации здоровой практики
• демонстрации преимуществ изменения поведения для результатов общественного здравоохранения
• пропаганды позиция по вопросу здоровья или политике
• увеличить спрос на медицинские услуги или увеличить их поддержку • аргументировать против неправильных представлений о здоровье
Больницы
Больницы — это медицинские учреждения, обеспечивающие лечение пациентов специализированным персоналом и оборудованием. Больница общего профиля — лучший вариант, поскольку в ней есть отделение неотложной помощи. К специализированным больницам относятся травматологические центры, реабилитационные больницы, детские больницы и др. Больницы имеют амбулаторные отделения и несколько отделений хронического лечения.
Больница общего профиля — лучший вариант, поскольку в ней есть отделение неотложной помощи. К специализированным больницам относятся травматологические центры, реабилитационные больницы, детские больницы и др. Больницы имеют амбулаторные отделения и несколько отделений хронического лечения.
Связанные журналы для больниц
Здравоохранение и экономика медицины, Больницы и сети здравоохранения, Больницы и службы здравоохранения в мире: официальный журнал Международной федерации больниц, Больницы Японии: журнал Ассоциации больниц Японии, Больницы и больницы Мичигана, Больницы Джорджии сегодня / ГСГ.
Электронная медицинская карта
Электронная медицинская карта содержит стандартные медицинские и клинические данные, собранные в офисе одного поставщика. EMR позволяет клиницисту отслеживать данные с течением времени и делать процесс ведения истории болезни проще, точнее и эффективнее. Врачи используют специализированное программное обеспечение, которое позволяет им вводить информацию электрически и немедленно предоставлять полную историю болезни пациента.
Связанные журналы электронных медицинских записей
Сестринское дело и уход за пациентами, Африканский журнал неотложной медицины, Журнал биомедицинской информатики, Международный журнал медицинской информатики, Журнал для практикующих медсестер.
Управление здравоохранения
Это область, связанная с лидерством, управлением и администрированием систем общественного здравоохранения, больниц и больничных сетей. Информатика здравоохранения и управление здравоохранением являются частью программы получения степени в области управления здравоохранением. Управление здравоохранения находится под наблюдением группы лиц, называемых администраторами здравоохранения.
Связанные журналы для администрации здравоохранения
Health Science Journal, Прикладная эргономика, Политика здравоохранения, Политика и технологии здравоохранения, Международный журнал медицинской информатики.
Больничные сети
Сеть больниц — это группа больниц, которые работают вместе, чтобы координировать и предоставлять широкий спектр услуг своему сообществу. Больничная система или система здравоохранения — это две или более больниц, принадлежащих, спонсируемых или управляемых по контракту центральной организацией.
Больничная система или система здравоохранения — это две или более больниц, принадлежащих, спонсируемых или управляемых по контракту центральной организацией.
Связанные журналы для больничных сетей
Неотложная медицина: открытый доступ, социальные науки и медицина, Социальные науки и медицина, Форум управления здравоохранением.
Медицинская карта
Медицинская карта — это документация о медицинских услугах, предоставленных пациенту по указанию врача, медсестры или сиделки. Эти записи включают в себя документацию о медицинских наблюдениях и заключениях этих специалистов, а также диагностическую документацию, такую как рентгеновские снимки, лабораторные работы и т. Д.
Связанные журналы медицинских записей
Emergency Medicine: открытый доступ, Американский журнал инфекционного контроля, Международный журнал медицинской информатики, Журнал биомедицинской информатики, компьютерных методов и программ в биомедицине, информации и управлении.
Больничная аптека
Больничные аптеки — это аптеки, которые обычно находятся на территории больницы. В больничных аптеках обычно имеется более широкий ассортимент лекарств, включая более специализированные и исследуемые лекарства (лекарства, которые изучаются, но еще не утверждены), чем это было бы возможно в местных условиях. Больничные аптеки обычно предоставляют лекарства только для госпитализированных пациентов и не являются розничными заведениями и поэтому обычно не предоставляют населению рецептурные услуги.В некоторых больницах есть розничные аптеки (см. Иллюстрацию), которые предоставляют населению безрецептурные и рецептурные лекарства, но это не настоящая больничная аптека
Скорая медицинская помощь
Неотложная медицина, ранее известная в некоторых странах как медицина несчастных случаев и неотложная помощь, — это медицинская специальность, включающая уход за недифференцированными и внеплановыми пациентами с заболеваниями или травмами, требующими немедленной медицинской помощи. В своей роли поставщиков первой линии врачи неотложной помощи несут ответственность за инициирование исследований и вмешательств по диагностике и / или лечению пациентов в острой фазе (включая начальную реанимацию и стабилизацию), координацию помощи с врачами других специальностей и принятие решений, касающихся потребность пациента в госпитализации, наблюдении или выписке.Врачи скорой помощи обычно практикуют в отделениях неотложной помощи больниц, добольничных учреждениях через службы неотложной медицинской помощи и отделениях интенсивной терапии, но также могут работать в учреждениях первичной медико-санитарной помощи, таких как клиники неотложной помощи
В своей роли поставщиков первой линии врачи неотложной помощи несут ответственность за инициирование исследований и вмешательств по диагностике и / или лечению пациентов в острой фазе (включая начальную реанимацию и стабилизацию), координацию помощи с врачами других специальностей и принятие решений, касающихся потребность пациента в госпитализации, наблюдении или выписке.Врачи скорой помощи обычно практикуют в отделениях неотложной помощи больниц, добольничных учреждениях через службы неотложной медицинской помощи и отделениях интенсивной терапии, но также могут работать в учреждениях первичной медико-санитарной помощи, таких как клиники неотложной помощи
Медсестринское дело и медицинские науки
Сестринское дело — это профессия в секторе здравоохранения, ориентированная на заботу об отдельных лицах, семьях и сообществах, чтобы они могли достичь, поддерживать или восстанавливать оптимальное здоровье и качество жизни. Медсестры могут отличаться от других поставщиков медицинских услуг своим подходом к уходу за пациентами, обучением и объемом практики. Медсестры практикуют по многим специальностям с разным уровнем полномочий по рецептам. Многие медсестры оказывают медицинскую помощь по заказу врачей, и эта традиционная роль сформировала общественный имидж медсестер как поставщиков медицинских услуг. Однако в большинстве юрисдикций медсестрам разрешено практиковать самостоятельно в различных условиях в зависимости от уровня подготовки. В послевоенный период образование медсестер претерпело процесс диверсификации в сторону продвинутых и специализированных квалификаций, и многие традиционные правила и роли поставщиков изменились.Медсестры разрабатывают план ухода, работая совместно с врачами, терапевтами, пациентом, семьей пациента и другими членами команды, который направлен на лечение болезни для улучшения качества жизни. В США и Великобритании высококвалифицированные медсестры, такие как клинические медсестры-специалисты и практикующие медсестры, диагностируют проблемы со здоровьем и назначают лекарства и другие методы лечения в зависимости от правил отдельных штатов.
Медсестры практикуют по многим специальностям с разным уровнем полномочий по рецептам. Многие медсестры оказывают медицинскую помощь по заказу врачей, и эта традиционная роль сформировала общественный имидж медсестер как поставщиков медицинских услуг. Однако в большинстве юрисдикций медсестрам разрешено практиковать самостоятельно в различных условиях в зависимости от уровня подготовки. В послевоенный период образование медсестер претерпело процесс диверсификации в сторону продвинутых и специализированных квалификаций, и многие традиционные правила и роли поставщиков изменились.Медсестры разрабатывают план ухода, работая совместно с врачами, терапевтами, пациентом, семьей пациента и другими членами команды, который направлен на лечение болезни для улучшения качества жизни. В США и Великобритании высококвалифицированные медсестры, такие как клинические медсестры-специалисты и практикующие медсестры, диагностируют проблемы со здоровьем и назначают лекарства и другие методы лечения в зависимости от правил отдельных штатов. Медсестры могут помочь координировать уход за пациентом, выполняемый другими членами многопрофильной медицинской бригады, такими как терапевты, практикующие врачи и диетологи.Медсестры оказывают помощь как взаимозависимо, например, с врачами, так и независимо в качестве медсестер.
Медсестры могут помочь координировать уход за пациентом, выполняемый другими членами многопрофильной медицинской бригады, такими как терапевты, практикующие врачи и диетологи.Медсестры оказывают помощь как взаимозависимо, например, с врачами, так и независимо в качестве медсестер.
Первичная медико-санитарная помощь
Первичная медико-санитарная помощь (ПМСП) относится к «основной медико-санитарной помощи», которая основана на «научно обоснованных и социально приемлемых методах и технологиях, которые делают всеобщую медицинскую помощь доступной для всех людей и семей в сообществе. Это достигается за счет их полного участия и стоимость, которую сообщество и страна могут позволить себе поддерживать на каждом этапе своего развития в духе опоры на собственные силы и самоопределения «.[1] Другими словами, ПМСП — это подход к здоровью, выходящий за рамки традиционной системы здравоохранения, который сосредоточен на социальной политике, обеспечивающей справедливость в отношении здоровья. [2] [3] ПМСП включает все области, которые имеют значение для здоровья, такие как доступ к медицинским услугам, окружающая среда и образ жизни. [4] Таким образом, меры первичной медико-санитарной помощи и общественного здравоохранения, взятые вместе, могут рассматриваться как краеугольные камни универсальных систем здравоохранения.
[2] [3] ПМСП включает все области, которые имеют значение для здоровья, такие как доступ к медицинским услугам, окружающая среда и образ жизни. [4] Таким образом, меры первичной медико-санитарной помощи и общественного здравоохранения, взятые вместе, могут рассматриваться как краеугольные камни универсальных систем здравоохранения.
Реанимация и реанимация
Интенсивная терапия или реаниматология — это отрасль медицины, занимающаяся диагностикой и лечением опасных для жизни состояний, которые могут потребовать сложной поддержки органов и инвазивного мониторинга.Пациентам, нуждающимся в интенсивной терапии, может потребоваться поддержка при нестабильности (гипертонии / гипотензии), дыхательных путях или респираторных нарушениях (например, поддержка вентилятора), острой почечной недостаточности, потенциально летальных сердечных аритмиях или кумулятивных эффектах полиорганной недостаточности, которые сейчас чаще называют синдром полиорганной недостаточности. Они также могут быть приняты для интенсивного / инвазивного мониторинга, например, в критические часы после серьезной операции, когда они считаются слишком нестабильными для перевода в отделение с менее интенсивным мониторингом.
Администраторы больниц
Администраторы больниц координируют медицинские услуги в таких учреждениях, как больницы и поликлиники. Возьмите на себя руководство каждым отделением в больнице и основные обязанности, такие как наем сотрудников, работа с кампаниями по сбору средств и обеспечение нормативных требований. Они решают аналитические проблемы и помогают сбалансировать эффективное оказание медицинских услуг и рентабельную работу больницы.
Связанные журналы для администраторов больниц
Качество в первичной медицинской помощи, Журнал хирургического образования, Анналы неотложной медицины, Исследования в социальной и административной фармации, Журнал Американского колледжа хирургов.
Системы общественного здравоохранения
Система общественного здравоохранения включает набор государственных медицинских учреждений, финансируемых и контролируемых правительством Индии. Теперь сюда включены организации частного сектора, действия которых имеют серьезные последствия для здоровья населения. Поскольку государство тратит средства на здравоохранение в Индии, большинство этих учреждений полностью или частично субсидируются.
Поскольку государство тратит средства на здравоохранение в Индии, большинство этих учреждений полностью или частично субсидируются.
Связанные журналы для систем общественного здравоохранения
Общественное и общественное здравоохранение, Американский журнал профилактической медицины, Значение в региональных проблемах здравоохранения, Общественное здравоохранение, история инфекций и общественное здравоохранение.
Психиатрическая больница
Психиатрические больницы, также известные как психиатрические больницы, психиатрические лечебницы или просто приюты, — это больницы или отделения, специализирующиеся на лечении серьезных психических заболеваний, таких как клиническая депрессия, шизофрения и биполярное расстройство. Психиатрические больницы сильно различаются по размеру и классу. Некоторые больницы могут специализироваться только на краткосрочном или амбулаторном лечении пациентов из группы низкого риска. Другие могут специализироваться на временном или постоянном уходе за жителями, которым в результате психологического расстройства требуется обычная помощь, лечение или специализированная и контролируемая среда. Пациентов часто принимают на добровольной основе, но люди, которые, по мнению психиатров, могут представлять значительную опасность для них самих или других, могут подвергаться принудительному лечению. Психиатрические больницы также могут называться психиатрическими палатами (или «психиатрическими» палатами), если они являются подразделением обычной больницы.
Пациентов часто принимают на добровольной основе, но люди, которые, по мнению психиатров, могут представлять значительную опасность для них самих или других, могут подвергаться принудительному лечению. Психиатрические больницы также могут называться психиатрическими палатами (или «психиатрическими» палатами), если они являются подразделением обычной больницы.
Управление недвижимостью
Руководство больницы постоянно нуждается в поддержании чистой и здоровой окружающей среды. Для медицинских учреждений важно обеспечить быстрое и эффективное реагирование на запросы на обслуживание, а также составление графиков профилактического обслуживания для обеспечения бесперебойной работы.
Связанные журналы для управления объектами
Неотложная медицина: открытый доступ, процедуры — социальные и поведенческие науки, энергия и здания, Журнал сердечной недостаточности.
Управление медицинской информацией
Он представляет собой совокупность знаний и практики, которые обеспечивают доступность медицинской информации для облегчения оказания медицинской помощи в реальном времени и принятия важных решений, связанных со здоровьем, для различных целей в различных организациях.
Связанные журналы по управлению медицинской информацией
Фармацевтическая помощь и системы здравоохранения, Темы в управлении медицинской информацией, Журнал управления медицинской информацией, Журнал Американской ассоциации управления медицинской информацией, Перспективы управления медицинской информацией / AHIMA, Американская ассоциация управления медицинской информацией.
Управление здравоохранения
Это область, связанная с лидерством, управлением и администрированием систем общественного здравоохранения, больниц и больничных сетей.Информатика здравоохранения и управление здравоохранением являются частью программы получения степени в области управления здравоохранением. Управление здравоохранения находится под наблюдением группы лиц, называемых администраторами здравоохранения.
Связанные журналы для управления здравоохранения
Исследования и обзоры: Журнал медицинских и медицинских наук, Журнал административного образования, Журнал Американского кардиологического колледжа, Журнал биомедицинской информатики, Значение в здоровье, Журнал лечения злоупотребления психоактивными веществами.
Управление оборудованием
План управления медицинским оборудованием определяет механизмы взаимодействия и контроля за медицинским оборудованием, используемым для диагностики, лечения и наблюдения за пациентами. Соответствующие политики и процедуры регулируют деятельность от выбора и приобретения до входного контроля и технического обслуживания медицинского оборудования.
Связанные журналы по управлению оборудованием
Семейная медицина и исследования в области медицинских наук , Политика здравоохранения, Международный журнал гинекологии и акушерства, Американский журнал акушерства и гинекологии, Международный журнал медицинской информатики.
Управление очисткой и дезинфекцией
Конечная цель Рекомендаций по дезинфекции и стерилизации в медицинских учреждениях — снизить уровень инфекций, связанных с оказанием медицинской помощи, за счет надлежащего использования как дезинфекции, так и стерилизации.
Связанные журналы по управлению очисткой и дезинфекцией
Международный журнал экстренного психического здоровья и устойчивости человека , Американский журнал инфекционного контроля, Энциклопедия безопасности пищевых продуктов, Журнал больничных инфекций, Общественное здравоохранение.
Управление данными пациентов
Система управления данными пациентов (PDMS) — это комплексная программная система, в которую можно интегрировать все данные пациентов. Система предназначена для использования в комплексной интенсивной терапии, уходе за пациентами высокого и среднего уровня.
Связанные журналы для управления данными пациентов
Скорая педиатрическая помощь и медицина — открытый доступ, эпилепсия и поведение, вычислительная статистика и анализ данных, журнал биомедицинской информатики, Международный журнал медицинской информатики, журнал больничной инфекции.
Телемедицина
Телемедицина (также называемая «телездравоохранением» или «электронным здравоохранением») позволяет специалистам здравоохранения оценивать, диагностировать и лечить пациентов в удаленных местах с помощью телекоммуникационных технологий. Телемедицина позволяет пациентам, находящимся в удаленных местах, быстро, эффективно и без поездок получать доступ к медицинскому опыту.
Связанные журналы по телемедицине
Общественная медицина и санитарное просвещение, Журнал телемедицины и телемедицины, Журнал телемедицины и электронного здравоохранения, Международный журнал телемедицины и приложений, Телемедицина сегодня, Ежегодный обзор киберотерапии и телемедицины, Европейские исследования в области телемедицины, телемедицины и сетей телемедицины: новостной журнал о расстоянии здравоохранение, телемедицина и виртуальная реальность.
Организационная структура
Организационная структура обычно представляет собой иерархическое расположение уровней полномочий, коммуникаций, прав и обязанностей организации. Он определяет, как распределяются, контролируются и координируются роли, полномочия и обязанности и как информация передается между различными уровнями управления.
Связанные журналы организационной структуры
Семейная медицина и исследования в области медицинских наук, Американский журнал инфекционного контроля, Журнал интенсивной терапии, Журнал больничной инфекции, социальных наук и медицины.
Личная карта здоровья
Личная медицинская карта — электронное приложение, используемое пациентами для хранения и управления своей медицинской информацией в частной, безопасной и конфиденциальной среде. Информация в PHR является надежной, точной и позволяет получить доступ к полной информации о здоровье в любое время.
Связанные журналы личной истории болезни
Передовые методы сестринского дела, Компьютерные системы будущего поколения, Компьютеры в биологии и медицине, Журнал для практикующих медсестер, Американский журнал медицины.
Определение и сохранение хорошего здоровья
Слово «здоровье» означает состояние полного эмоционального и физического благополучия. Здравоохранение существует, чтобы помочь людям поддерживать оптимальное состояние здоровья.
По данным Центров по контролю и профилактике заболеваний (CDC), расходы на здравоохранение в США в 2017 году составили 3,5 триллиона долларов.
Однако, несмотря на эти расходы, ожидаемая продолжительность жизни людей в США ниже, чем у жителей других развитых стран. . Это связано с множеством факторов, включая доступ к медицинскому обслуживанию и выбор образа жизни.
. Это связано с множеством факторов, включая доступ к медицинскому обслуживанию и выбор образа жизни.
Хорошее здоровье — залог того, чтобы справиться со стрессом и жить более продолжительной и активной жизнью. В этой статье мы объясняем значение хорошего здоровья, типы здоровья, которые необходимо учитывать человеку, и как сохранить хорошее здоровье.
В 1948 году Всемирная организация здравоохранения (ВОЗ) дала определение здоровью фразой, которую до сих пор применяют современные власти.
«Здоровье — это состояние полного физического, психического и социального благополучия, а не просто отсутствие болезней или недугов».
В 1986 году ВОЗ дала дополнительные пояснения:
«Ресурс для повседневной жизни, а не цель жизни.Здоровье — это позитивная концепция, подчеркивающая социальные и личные ресурсы, а также физические возможности ».
Это означает, что здоровье является ресурсом для поддержки функций человека в обществе в целом, а не самоцелью. Здоровый образ жизни дает возможность вести полноценную жизнь со смыслом и целью.
Здоровый образ жизни дает возможность вести полноценную жизнь со смыслом и целью.
В 2009 году исследователи, опубликовавшие в журнале The Lancet , определили здоровье как способность тела приспосабливаться к новым угрозам и немощам.
Они основывают это определение на идее о том, что за последние несколько десятилетий современная наука добилась значительных успехов в осознании болезней, понимая, как они работают, открывая новые способы их замедления или остановки, и признавая, что отсутствие патологии не может быть возможно.
Психическое и физическое здоровье, вероятно, являются двумя наиболее часто обсуждаемыми типами здоровья.
Духовное, эмоциональное и финансовое здоровье также способствует общему здоровью. Медицинские эксперты связывают это со снижением уровня стресса и улучшением психического и физического благополучия.
Например, люди с более высоким финансовым здоровьем могут меньше беспокоиться о финансах и иметь средства для более регулярной покупки свежих продуктов. Люди с хорошим духовным здоровьем могут чувствовать спокойствие и целеустремленность, которые подпитывают хорошее психическое здоровье.
Люди с хорошим духовным здоровьем могут чувствовать спокойствие и целеустремленность, которые подпитывают хорошее психическое здоровье.
Неравенство в отношении здоровья влияет на всех нас по-разному. Посетите наш специализированный центр, чтобы получить подробные сведения о социальных различиях в отношении здоровья и о том, что мы можем сделать, чтобы их исправить.
Физическое здоровье
Человек с хорошим физическим здоровьем, скорее всего, будет иметь физические функции и процессы, работающие на пике.
Причина не только в отсутствии болезней. Регулярные упражнения, сбалансированное питание и полноценный отдых способствуют хорошему здоровью. При необходимости люди получают медицинскую помощь для поддержания баланса.
Физическое благополучие предполагает ведение здорового образа жизни для снижения риска заболеваний. Например, поддержание физической формы может защитить и развить у человека выносливость дыхания и сердечной деятельности, мышечную силу, гибкость и композицию тела.
Забота о физическом здоровье и благополучии также предполагает снижение риска травм или проблем со здоровьем, например:
- минимизация опасностей на рабочем месте
- использование контрацептивов при половом акте
- соблюдение эффективных правил гигиены
- отказ от использования табака, алкоголя или запрещенных наркотиков
- принимать рекомендованные вакцины для определенного состояния или страны во время путешествий
Хорошее физическое здоровье может работать в тандеме с психическим здоровьем и улучшать общее качество жизни человека.
Например, согласно исследованию 2008 года, психические заболевания, такие как депрессия, могут повышать риск расстройств, связанных с употреблением наркотиков. Это может отрицательно сказаться на физическом здоровье.
Психическое здоровье
По данным Министерства здравоохранения и социальных служб США, под психическим здоровьем понимается эмоциональное, социальное и психологическое благополучие человека.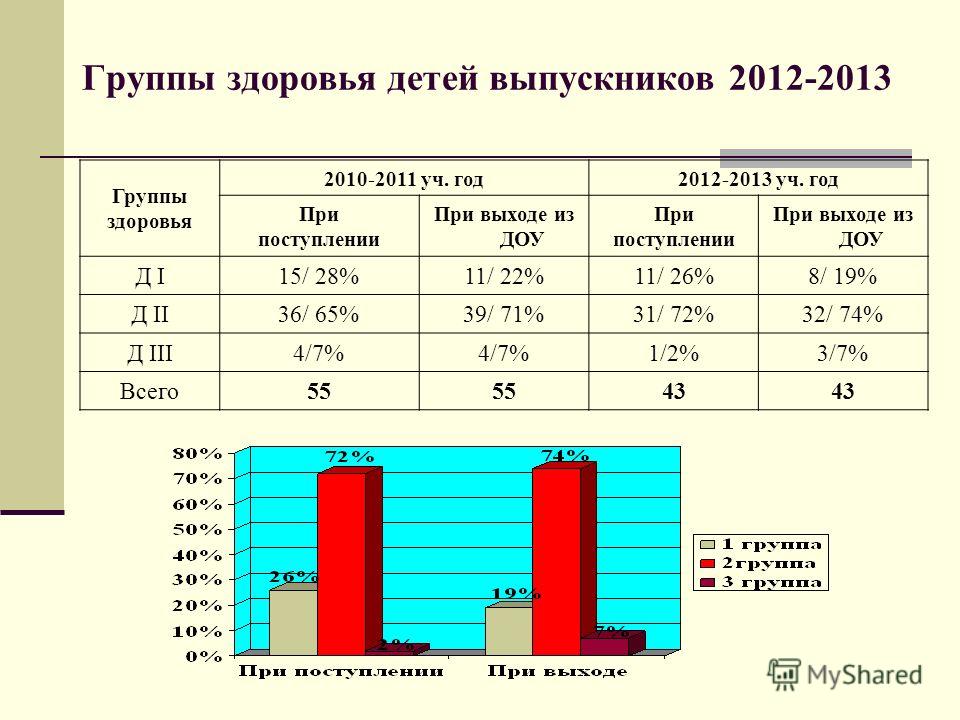 Психическое здоровье так же важно, как и физическое, как часть полноценного активного образа жизни.
Психическое здоровье так же важно, как и физическое, как часть полноценного активного образа жизни.
Психическое здоровье определить сложнее, чем физическое, потому что многие психологические диагнозы зависят от восприятия человеком своего опыта.
Однако с улучшением качества тестирования врачи теперь могут определять некоторые физические признаки некоторых типов психических заболеваний с помощью компьютерной томографии и генетических тестов.
Хорошее психическое здоровье определяется не только отсутствием депрессии, беспокойства или другого расстройства. Это также зависит от способности человека:
- наслаждаться жизнью
- приходить в норму после трудных переживаний и адаптироваться к невзгодам
- балансировать различные элементы жизни, такие как семья и финансы
- чувствовать себя в безопасности
- полностью раскрыть свой потенциал
Физическое и психическое здоровье тесно связаны.Например, если хроническое заболевание влияет на способность человека выполнять свои обычные задачи, это может привести к депрессии и стрессу. Эти чувства могут быть связаны с финансовыми проблемами или проблемами с мобильностью.
Эти чувства могут быть связаны с финансовыми проблемами или проблемами с мобильностью.
Психическое заболевание, такое как депрессия или анорексия, может влиять на массу тела и общее функционирование.
Важно подходить к «здоровью» в целом, а не как к серии отдельных факторов. Все виды здоровья взаимосвязаны, и люди должны стремиться к общему благополучию и равновесию как ключам к хорошему здоровью.
Узнайте, как психическое здоровье может повлиять на физическое здоровье здесь.
Хорошее здоровье зависит от множества факторов.
Генетические факторы
Человек рождается с множеством генов. У некоторых людей необычный генетический образец или изменение могут привести к неоптимальному уровню здоровья. Люди могут унаследовать от родителей гены, которые увеличивают риск определенных заболеваний.
Факторы окружающей среды
Факторы окружающей среды играют важную роль в здоровье.Иногда для воздействия на здоровье достаточно окружающей среды. В других случаях триггер окружающей среды может вызвать заболевание у человека с повышенным генетическим риском определенного заболевания.
В других случаях триггер окружающей среды может вызвать заболевание у человека с повышенным генетическим риском определенного заболевания.
Доступ к здравоохранению играет важную роль, но ВОЗ предполагает, что следующие факторы могут иметь более значительное влияние на здоровье, чем это:
- где человек живет
- состояние окружающей среды
- генетика
- их доход
- их уровень образования
- статус занятости
Их можно разделить на следующие категории:
- Социальная и экономическая среда : Это может включать финансовое положение семьи или сообщества, а также социальное культура и качество отношений.
- Физическая среда : сюда входят микробы, существующие в районе, а также уровни загрязнения.
- Характеристики и поведение человека : Генетический состав и образ жизни человека могут повлиять на его общее состояние здоровья.
Согласно некоторым исследованиям, чем выше социально-экономический статус человека (SES), тем выше вероятность, что он будет иметь хорошее здоровье, иметь хорошее образование, получить хорошо оплачиваемую работу и позволить себе хорошее медицинское обслуживание во время болезни или травмы. .
.
Они также утверждают, что люди с низким социально-экономическим статусом с большей вероятностью будут испытывать стресс из-за повседневной жизни, такой как финансовые трудности, распад брака и безработица.
Социальные факторы, такие как маргинализация и дискриминация, также могут влиять на риск плохого здоровья для людей с более низким СЭС.
Низкий уровень SES часто означает ограниченный доступ к медицинскому обслуживанию. Исследование, проведенное в 2018 г. в компании Frontiers in Pharmacology , показало, что люди в развитых странах с универсальными услугами здравоохранения имеют более продолжительную продолжительность жизни, чем люди в развитых странах без универсального здравоохранения.
Культурные факторы могут повлиять на здоровье. Традиции и обычаи общества и реакция на них семьи могут иметь как хорошее, так и плохое влияние на здоровье.
Согласно исследованию семи стран, исследователи изучали людей в избранных европейских странах и обнаружили, что у тех, кто придерживается здоровой диеты, уровень смертности за 20 лет ниже.
Исследование показало, что люди, соблюдающие здоровую диету, с большей вероятностью потребляют большое количество фруктов, овощей и оливок, чем люди, регулярно потребляющие фаст-фуд.
Исследование также показало, что люди, соблюдающие средиземноморскую диету, имели более низкий 10-летний уровень смертности от всех причин. Согласно International Journal of Environmental Research and Public Health , эта диета может помочь защитить сердце человека и снизить риск некоторых заболеваний, включая диабет 2 типа, рак и болезни, вызывающие разрушение мозга и нервов.
То, как человек справляется со стрессом, также влияет на его здоровье. По данным Национального института психического здоровья, люди, которые курят табак, употребляют алкоголь или запрещают наркотики, чтобы справиться со стрессовыми ситуациями, с большей вероятностью будут иметь проблемы со здоровьем, чем те, кто справляется со стрессом с помощью здоровой диеты, методов релаксации и упражнений.
Лучший способ сохранить здоровье — это сохранить его, ведя здоровый образ жизни, а не дожидаясь болезни или немощи, чтобы решить проблемы со здоровьем. Люди используют название «благополучие», чтобы описать это постоянное состояние улучшенного самочувствия.
Люди используют название «благополучие», чтобы описать это постоянное состояние улучшенного самочувствия.
ВОЗ определяет благополучие следующим образом:
«Хорошее самочувствие — это оптимальное состояние здоровья отдельных людей и групп. Есть две главные проблемы: реализация максимального потенциала человека в физическом, психологическом, социальном, духовном и экономическом плане и выполнение ролей и ожиданий в семье, сообществе, месте отправления культа и других условиях.”
Wellness способствует активному осознанию и участию в мерах по сохранению здоровья как индивидуально, так и в обществе. Поддержание хорошего самочувствия и оптимального здоровья — это ежедневное обязательство на всю жизнь.
Шаги, которые могут помочь людям достичь хорошего самочувствия, включают:
- соблюдение сбалансированной, питательной диеты из максимально возможного количества натуральных источников
- еженедельные упражнения средней и высокой интенсивности не менее 150 минут, согласно American Heart Ассоциация
- скрининг на заболевания, которые могут представлять риск
- обучение эффективному управлению стрессом
- участие в деятельности, которая обеспечивает достижение цели
- связь и забота о других людях
- поддержание позитивного взгляда на жизнь
- определение системы ценностей и претворение в жизнь
Определение пикового здоровья очень индивидуально, как и шаги, которые человек может предпринять, чтобы его достичь. У каждого человека разные цели в отношении здоровья и разные способы их достижения.
У каждого человека разные цели в отношении здоровья и разные способы их достижения.
Может быть, невозможно полностью избежать болезни. Однако человек должен делать все возможное, чтобы развить сопротивляемость и подготовить тело и разум к борьбе с болезнями по мере их возникновения.
Узнайте больше о пользе общения для здоровья здесь.
Обеспечьте работу ключевых принципов и характеристик эффективных групп больничной медицины
Надеюсь, вы уже знакомы с «Основными принципами и характеристиками эффективной группы больничной медицины: Руководство по оценке для больниц и госпиталистов» [www.Hospitalmedicine.org/keychar] и потратили хотя бы несколько минут на изучение списка из 10 «принципов» и 47 «характеристик», которые, как считается, связаны с эффективными группами больничной медицины (HMG). (Полное раскрытие: я был одним из авторов статьи, опубликованной в феврале 2014 года в «Журнале больничной медицины».) Большинство из нас очень заняты, поэтому может возникнуть соблазн отложить статью и рискнуть ее забыть. Но я надеюсь, что многие в нашей области, как клиницисты, так и администраторы, взглянут на это более внимательно.Есть несколько способов использовать это руководство, чтобы стимулировать мышление или изменить свою практику.
Но я надеюсь, что многие в нашей области, как клиницисты, так и администраторы, взглянут на это более внимательно.Есть несколько способов использовать это руководство, чтобы стимулировать мышление или изменить свою практику.
Оценка по специальности
Я только что вернулся со встречи примерно 10 руководителей госпиталистов из разных организаций по всей стране. Участники представляли все многообразие нашей области, в том числе HMG, работающие в больницах, крупные управляющие компании госпиталей и академические программы. Мы провели часть встречи, обсуждая, какую оценку мы, как группа, дадим всей специальности больничной медицины по каждому из 10 «принципов».«По сути, мы составили табель успеваемости для движения госпиталистов США.
Это не было строгим научным упражнением; вместо этого это была серьезная и заставляющая задуматься дискуссия о том, какую оценку поставить. Мнения относительно подходящей оценки значительно разошлись, но общей темой было то, что наша специальность действительно «осознает» важность соблюдения многих или большинства принципов, перечисленных в статье, и посвящает им время и ресурсы, даже если многие отдельные HMG могут иметь долгий путь, чтобы работать оптимально.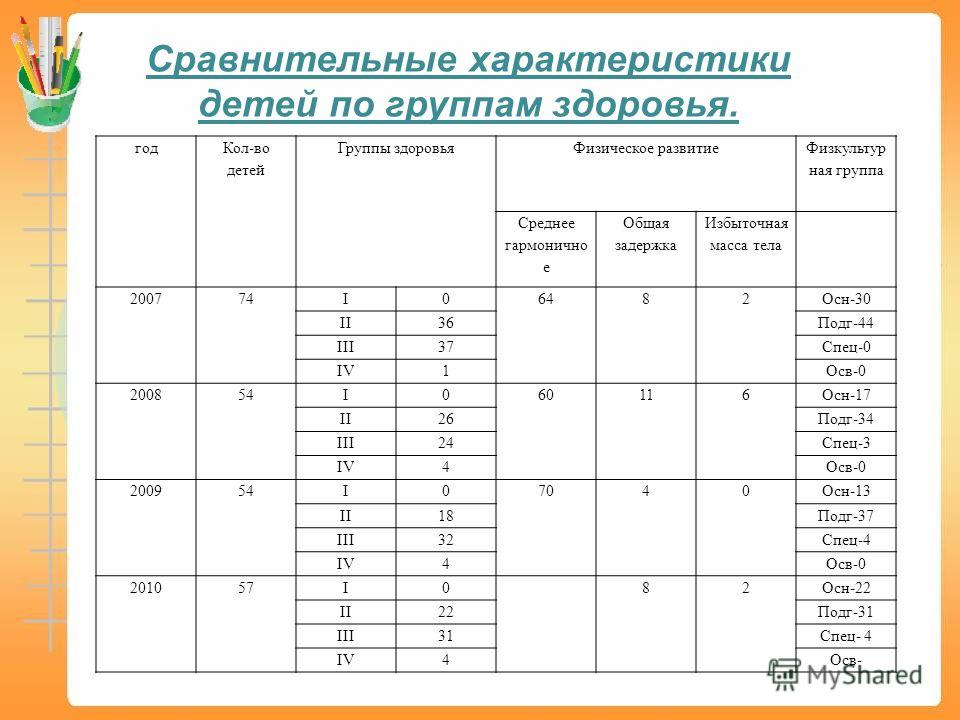
Например, участники встречи думали, что наша область в течение долгого времени усердно работала, чтобы «поддерживать координацию медицинской помощи на всем протяжении ее континуума» (Принцип 6). Никто не думал, что все HMG делают это оптимально, но все согласились с тем, что большинство HMG приложили усилия, чтобы сделать это хорошо. И большинство из них были обеспокоены тем, что многим ГМГ все еще не хватает «адекватных ресурсов» (Принцип 3) и достаточно «вовлеченных госпиталистов» (Принцип 2) — и что первые вносят свой вклад во вторые.
Мнение руководителей госпиталистов, которым довелось присутствовать на встрече, на которой состоялся этот разговор, не является окончательным словом о том, как работает наша специальность, но я думаю, что все участники сочли целесообразным провести беседу, услышав разные точки зрения о том, что у нас все хорошо, и нам следует сосредоточить энергию и ресурсы на улучшение.
HMG не обязательно должен отличаться по всем 47 характеристикам, чтобы быть эффективным. Некоторые характеристики, перечисленные в статье, могут не относиться ко всем группам.
Некоторые характеристики, перечисленные в статье, могут не относиться ко всем группам.
Оценка вашей группы HM
Возможно, вы захотите сделать что-то подобное в своей группе, но сделайте это более актуальным, оценив, как ваша собственная практика соответствует каждому из 10 принципов. Вы можете сделать это самостоятельно, просто чтобы стимулировать свое мышление, или вы можете попросить каждого члена вашего HMG создать табель успеваемости вашей группы, а затем обсудить, где есть согласие или разногласия в группе.
Вы можете структурировать такого рода индивидуальную или групповую оценку просто как упражнение для генерирования идей и обсуждения практики, или ваша группа могла бы принять более формальный подход и использовать его как часть процесса планирования для определения будущей практики, связанной с управлением. цели. Я знаю некоторые группы, которые специально планировали встречи по стратегическому планированию, чтобы обсудить, какие из элементов сделать приоритетными.
Дискуссионный документ для руководства
Помимо использования статьи для разговора между госпиталистами в вашей группе, она может быть действительно ценным инструментом для ведения бесед с руководителями больниц и организацией, которая нанимает госпиталистов.Например, вы можете использовать эту статью, чтобы создать или обновить описание должности ведущего госпитального врача или руководителя практики. Или при составлении годового бюджета для госпиталистической практики руководство можно использовать в качестве контрольного списка, чтобы подумать о том, есть ли важные области, для которых было бы полезно больше ресурсов.
Конечно, существует риск того, что руководители больниц или те, кто нанимает госпиталистов, могут использовать эту статью в первую очередь для критики группы госпиталистов и ее лидера за то, что они уже не имеют отличных результатов по каждому из перечисленных принципов и характеристик.Это было бы очень прискорбно; Вероятно, не существует единой группы, которая бы хорошо работала в каждой области, и настоящая ценность статьи состоит в том, чтобы «быть вдохновляющей, помогая поднять планку» для каждого HMG и нашей специальности в целом.
И, как обсуждалось в статье, HMG не обязательно должен быть звездным исполнителем по всем 47 характеристикам, чтобы быть эффективным. Некоторые характеристики, перечисленные в статье, могут не относиться ко всем группам, поэтому все, кто участвует в управлении любым отдельным HMG, должны подумать о том, стоит ли отложить некоторые в сторону при оценке своей собственной группы.
Куда идти дальше
Статья основана на мнении экспертов с помощью гораздо большего числа людей, чем указано в качестве автора, и я надеюсь, что она побудит исследователей изучить некоторые из этих принципов и характеристик. По многим причинам у нас, вероятно, никогда не будет надежных данных, но я был бы рад тому, что мы сможем получить.
Существует довольно большая вероятность того, что эволюция нашей работы и характера больничных условий означает, что принципы и характеристики могут нуждаться в периодическом пересмотре.Я хотел бы знать, чем они могут измениться через 10 или 20 лет.
Д-р Нельсон является практикующим госпиталистом с 1988 года. Он является соучредителем и бывшим президентом SHM, а также руководителем компании Nelson Flores Hospital Medicine Consultants. Он является содиректором курса SHM «Лучшие практики управления программой госпитальной медицины». Напишите ему на john.nels [электронная почта защищена].
14 типов медицинских учреждений, в которых медицинские работники оказывают помощь
Если вы говорите, что работаете в медицинском учреждении, большинство людей думают о больнице или клинике, но даже беглый взгляд на отрасль здравоохранения покажет, что существует множество вариантов, которые могут не быть в центре внимания.
По мере того как все больше людей ищут точную, целостную и экономичную помощь, отрасль здравоохранения открывает новые возможности и расширяет сферу своей деятельности. Появились специализированные клиники и амбулаторные центры, которые помогли облегчить нагрузку на больницы, и появляется все больше учреждений для долгосрочного ухода, чтобы принять пациентов, которым нужны месяцы или годы вспомогательного лечения.
Многие люди не думают дважды об этих объектах, если они им не нужны. Но здравоохранение — это популярное направление карьеры для многих, и полезно знать больше об учреждениях, в которых вы можете в конечном итоге работать, если решите продолжить карьеру в области здравоохранения.Итак, давайте подробнее рассмотрим некоторые из наиболее распространенных условий, в которых вы можете работать как медицинский работник.
14 Типы медицинских учреждений, обычно встречающихся в США
1. Амбулаторные хирургические центры
Амбулаторные хирургические центры, также называемые амбулаторными хирургическими учреждениями, позволяют пациентам проходить определенные хирургические процедуры за пределами больницы. В таких условиях операции часто предлагаются по более низкой цене, чем в больницах, но при этом снижается риск заражения инфекциями, поскольку пациенты прибывают для операции, а не для того, чтобы вылечиться от болезни.
Амбулаторные хирургические центры не предоставляют диагностические услуги и не работают в клиниках. Вместо этого они принимают пациентов, которых направили на операцию в больницу или к врачу — они предназначены для «всего бизнеса», когда дело касается хирургической помощи.
Вместо этого они принимают пациентов, которых направили на операцию в больницу или к врачу — они предназначены для «всего бизнеса», когда дело касается хирургической помощи.
2. Родильные дома
Родильный центр — это медицинское учреждение для родовспоможения, которое специализируется на акушерской модели, согласно данным Американской ассоциации родильных центров. Они стремятся создать среду для родов, которая будет более комфортной для матери и позволит провести рентабельные роды с учетом интересов семьи.
Родильные дома обычно не оснащены таким же оборудованием и персоналом на случай непредвиденных обстоятельств, что и больницы, такими как хирурги в случае кесарева сечения или отделения интенсивной терапии новорожденных. В результате родильные дома принимают только здоровых беременных без каких-либо известных факторов риска или осложнений.
Эти учреждения руководствуются принципами профилактики, деликатности, безопасности, рентабельности и соответствующего медицинского вмешательства, когда это необходимо.
3. Банки крови
Банки крови позволяют донорам сдавать кровь и тромбоциты, а также хранить и сортировать кровь на компоненты, которые могут быть наиболее эффективно использованы пациентами.
«Красные кровяные тельца переносят кислород, тромбоциты помогают свертыванию крови, а в плазме есть специфические белки, которые позволяют правильно регулировать коагуляцию и заживление», — пишет Американское общество гематологии. Иногда пациенты нуждаются в этих компонентах специально, а иногда им просто нужно много крови. Например, одной жертве автомобильной аварии может потребоваться до 100 пинт крови.
Кровь необходима для жизни человека, и ее нельзя изготовить — только пожертвовать.Таким образом, эти учреждения работают, чтобы обеспечить потребности пациентов, которые в этом нуждаются.
4. Поликлиники и врачебные кабинеты
Определение клиники — это «учреждение для диагностики и лечения амбулаторных пациентов». Есть много медицинских учреждений, которые подходят под это определение и подходят для самых разных лечебных специальностей.
Многие люди ходят в поликлинику на прием к врачу и профилактические осмотры. Эти медицинские учреждения могут быть частной практикой врача, групповой практикой или корпоративной клиникой, которая может быть подключена к более крупной системе здравоохранения или больнице.
Clinic специализируется на медицине. Например, вы можете посетить стоматологическую клинику, чтобы обследовать зубную боль, клинику физиотерапии, чтобы оправиться после спортивной травмы, или клинику детской логопедии, чтобы помочь вашему ребенку преодолеть нарушение артикуляции.
Если есть специализированная область здравоохранения, в которой вам нужно обратиться к специалисту, велика вероятность, что где-то есть клиника, где вас могут принять. Цель этих клиник — предоставить людям профилактическую помощь и поставить важные диагнозы с максимальным удобством.
Эта цель также привела к тому, что клиники, работающие без выходных, стали располагаться в продуктовых магазинах и магазинах, торговых центрах и даже аэропортах. Эти клиники позволяют пациентам сделать прививку от гриппа или получить рецепт без записи на прием к врачу. Хотя многие поставщики медицинских услуг считают, что постоянные отношения с поставщиком медицинских услуг лучше для долгосрочного здоровья пациентов, скорость, удобство и иногда более низкая стоимость амбулаторной клиники могут быть идеальными для быстрой необходимости.
Эти клиники позволяют пациентам сделать прививку от гриппа или получить рецепт без записи на прием к врачу. Хотя многие поставщики медицинских услуг считают, что постоянные отношения с поставщиком медицинских услуг лучше для долгосрочного здоровья пациентов, скорость, удобство и иногда более низкая стоимость амбулаторной клиники могут быть идеальными для быстрой необходимости.
5.Центры диабетического образования
Диабет — очень серьезное заболевание в США. Более 30 миллионов человек страдают диабетом, и многие из них не знают об этом, сообщает Центры по контролю за заболеваниями (CDC). Кроме того, более трети населения страны подвержено высокому риску развития диабета, состояния, называемого предиабетом.
Пациентам с диабетом необходимо управлять заболеванием и, как правило, корректировать свой образ жизни, чтобы оно не стало опасным для жизни. Поскольку диабет настолько широко распространен, образовательные центры по диабету выросли, чтобы помочь пациентам справиться с заболеванием и помочь людям, подверженным риску диабета, по возможности его избежать.
Диабетические образовательные центры обычно предлагают занятия, обучение, группы поддержки и различные ресурсы, чтобы помочь пациентам справиться с диабетом и жить как можно более без осложнений.
6. Диализные центры
Пациентам с заболеванием почек часто требуется регулярное лечение диализа. Диализ — это процесс, при котором кровь искусственно фильтруется и очищается — обычно за это берут на себя функционирующие почки. Около 14 процентов американцев страдают хроническим заболеванием почек. Когда почки не могут фильтровать кровь должным образом, пациентам может потребоваться диализ не реже трех раз в неделю, чтобы избежать серьезных осложнений.При таком высоком спросе, диализные центры выросли, чтобы удовлетворить потребности пациентов и избежать чрезмерной нагрузки на больницы.
7. Приюты
Хоспис может быть особенно запутанным названием. Он представляет собой пакет страховых выплат, связанный с траекторией конца жизни. Он также представляет собой философию оказания помощи умирающим пациентам, а также официальные сети, предлагающие услуги хосписа. Хоспис — это также обозначение конкретных медицинских учреждений, специализирующихся на уходе за пациентами в конце жизни.
Хоспис — это также обозначение конкретных медицинских учреждений, специализирующихся на уходе за пациентами в конце жизни.
Хосписная помощь — это модель, которая обеспечивает не только медицинскую поддержку, но также эмоциональную и даже духовную поддержку пациентам и их семьям. По данным Национальной организации хосписов и паллиативной помощи, у пациента, получающего помощь в хосписе, есть группа поставщиков услуг, состоящая из личного врача пациента, врача хосписа, медсестер, помощников по уходу на дому, социальных работников, духовенства или других консультантов, а также физических или профессиональных консультантов. терапевты, если необходимо.
Хотя пациенты могут получать помощь в хосписе дома, если их медицинские потребности значительны, они могут жить в доме престарелых с хосписом или в специальном доме хосписа.
8. Больницы
Больницы — это универсальное медицинское учреждение. Их услуги могут сильно различаться в зависимости от их размера и местоположения, но цель больницы — спасать жизни. Больницы обычно имеют широкий спектр отделений, которые можно условно разделить на отделения интенсивной терапии и отделения интенсивной терапии.
Больницы обычно имеют широкий спектр отделений, которые можно условно разделить на отделения интенсивной терапии и отделения интенсивной терапии.
В отделениях интенсивной терапии оказываются неотложные услуги, а также самые тяжелые заболевания и травмы. Сюда направляются пациенты с неизбежно опасными для жизни проблемами.
Отделения неинтенсивной терапии включают в себя такие вещи, как роды, операции, реабилитация, отделения для пациентов, которые только что прошли лечение в отделении интенсивной терапии, и многие другие.Как правило, большинство больничных коек можно отнести к категории не интенсивной терапии.
9. Центры визуализации и радиологии
Эти учреждения, как и их аналоги в больницах, предлагают пациентам услуги диагностической визуализации. Диагностическая визуализация включает компьютерную томографию, ультразвук, рентген, МРТ и многое другое. В то время как в больницах и даже клиниках есть центры визуализации, амбулаторные учреждения помогают снизить затраты и позволяют более удобно составлять график для пациентов.
, скорее всего, сделают снимки в неотложных случаях, например, МРТ при травмах головного мозга.Но любую визуализацию, которую можно запланировать заранее, например УЗИ для наблюдения за беременностью, можно проводить в центре визуализации.
10. Центры психического здоровья и лечения наркозависимости
Медицинские учреждения этого типа объединяются в несколько различных типов учреждений. По всей Америке существуют специализированные центры лечения определенных психических заболеваний и зависимостей.
Психиатрические лечебницы иногда существуют как общие учреждения для решения любых проблем психического здоровья, а иногда являются специализированными.Примерами таких учреждений являются лечение суицидальных мыслей (или суицидальных мыслей), лечение депрессии, лечение травм и посттравматического стрессового расстройства (ПТСР), лечение тревожных расстройств, поведенческих расстройств и многое другое.
Вы можете найти стационарные или амбулаторные версии многих психиатрических учреждений, предназначенных для оказания помощи пациентам на разных этапах их процесса выздоровления. На уровне неотложной помощи вы можете найти психиатрические отделения в больницах, а также больницы, специально предназначенные для психиатрических учреждений и учреждений длительного ухода.
На уровне неотложной помощи вы можете найти психиатрические отделения в больницах, а также больницы, специально предназначенные для психиатрических учреждений и учреждений длительного ухода.
Центры лечения наркозависимости обычно занимаются наркозависимостью и алкоголизмом, а также проблемными поведенческими зависимостями, такими как азартные игры, работа, покупки или Интернет.
11. Дом престарелых
Дома престарелых предлагают условия проживания для пациентов, чьи медицинские потребности не достаточно серьезны для госпитализации, но слишком серьезны, чтобы справиться с ними дома. Некоторые дома престарелых предлагают услуги для более тяжелых медицинских нужд, такие как логопедия и трудотерапия. Другие дома престарелых пытаются создать более уютную атмосферу и могут работать как жилой комплекс с медицинским персоналом.
По данным Национального совета по планированию медицинской помощи (NCPC), дома престарелых позволяют пациентам с травмами, острыми заболеваниями или послеоперационным уходом выздоравливать вне больницы. Эти учреждения предлагают долгосрочное медицинское обслуживание, варьирующееся от простых до сложных уровней потребности в среде, созданной для жителей, чтобы они жили в течение длительного времени, а не просто оставались на несколько недель или месяцев.
Эти учреждения предлагают долгосрочное медицинское обслуживание, варьирующееся от простых до сложных уровней потребности в среде, созданной для жителей, чтобы они жили в течение длительного времени, а не просто оставались на несколько недель или месяцев.
Многие представляют пожилых пациентов в доме престарелых. По большей части это правда — более 80 процентов пациентов старше 65 лет.Но есть и более молодые пациенты в домах престарелых, которые могут иметь серьезные хронические заболевания и нуждаться в уходе сверх того, что могут обеспечить их семьи.
12. Ортопедические и другие реабилитационные центры
Ортопедическая медицина занимается мышцами и костями. Физиотерапевты, как правило, являются практикующими врачами, которых пациенты видят по поводу проблем в этих областях тела. Например, если вы испытываете хроническую боль в пояснице, вы можете обратиться к физиотерапевту в ортопедическом центре или клинике, чтобы узнать диагноз и составить план лечения.
Ортопедические центры занимаются всем, от спортивных травм до лечения пациентов с ограниченными возможностями. Обычно они предлагают оценку и диагностику проблемы, а также профилактические, лечебные и реабилитационные работы, связанные с заболеваниями костей, сухожилий, связок, мышц и суставов.
Обычно они предлагают оценку и диагностику проблемы, а также профилактические, лечебные и реабилитационные работы, связанные с заболеваниями костей, сухожилий, связок, мышц и суставов.
Эти медицинские учреждения носят разные названия в зависимости от их специализации. Их можно просто назвать амбулаторными центрами физиотерапии. Или вы можете найти клиники детской физиотерапии, центры спортивной медицины или клиники гериатрической физиотерапии.
Есть также реабилитационные центры, где пациенты могут получить различные методы лечения, которые помогут восстановить свои способности после болезни или травмы. Физическая терапия, трудотерапия и логопедия — все это процессы, которые помогают людям приобрести или восстановить навыки, необходимые для передвижения, работы или разговора в повседневной жизни.
Практикующие реабилитационных центров работают с людьми, чтобы помочь им восстановить как можно больше подвижности и независимости. Амбулаторные реабилитационные центры могут снизить нагрузку на реабилитационные этажи больниц.
13. Неотложная помощь
Службы неотложной медицинской помощи (UR) существуют для удовлетворения потребностей в медицинской помощи по требованию, которые не являются достаточно серьезными для отделения неотложной помощи, но слишком серьезны или вызывают необходимость дождаться назначенного приема в кабинете врача. Неотложная медицинская помощь является обычным выбором, когда, например, дети заболевают и нуждаются в немедленной диагностике или облегчении симптомов.
Медицинские работники в УР являются экспертами в области неотложной помощи. Они могут лечить переломы костей и конечности; диагностировать вирусное заболевание; проводить стрептококковые тесты, анализы крови и мочи, а также лечить травмы.Если проблема слишком серьезна, специалисты по оказанию неотложной помощи вызовут скорую помощь или направят пациентов в больницу или к специалисту.
14. Telehealth
Хотя телездравоохранение на самом деле не является медицинским учреждением, стоит отметить его потенциал для серьезного роста в ближайшие годы. Телездравоохранение, телемедицина и удаленное здравоохранение могут представлять собой медицинское учреждение цифрового типа.
Телездравоохранение, телемедицина и удаленное здравоохранение могут представлять собой медицинское учреждение цифрового типа.
Telehealth относится к использованию технологий электронной связи для облегчения оказания медицинской помощи на расстоянии и санитарного просвещения, согласно Федеральному управлению ресурсов и услуг здравоохранения (HRSA).Многие люди не имеют доступа к врачам и специализированным клиникам. Из-за своего физического местоположения, физических способностей, условий проживания или выбора транспорта многим пациентам трудно встретиться лицом к лицу с практикующим врачом.
Ограничения пациентов, стремление к снижению затрат в здравоохранении и новые технологические возможности — все это вместе мотивирует приложения телездравоохранения. Это может выглядеть как прямая видеоконференция между пациентом и врачом. Или больной пациент может носить устройство для удаленного наблюдения со стороны своей медицинской бригады.
Для быстрых консультаций телемедицина может быть идеальным вариантом даже для пациентов, имеющих легкий доступ к своим врачам. «Когда вы входите в веб-службу, врач или практикующая медсестра может назначить лекарства, предложить стратегии домашнего ухода или порекомендовать дополнительную медицинскую помощь», — пишет Mayo Clinic.
«Когда вы входите в веб-службу, врач или практикующая медсестра может назначить лекарства, предложить стратегии домашнего ухода или порекомендовать дополнительную медицинскую помощь», — пишет Mayo Clinic.
И многое другое …
Как видите, здравоохранение требует огромных усилий множества специалистов и организаций. И такие медицинские учреждения — это только начало! Может быть, вы даже вспомните о некоторых из них, которых нет в этом списке.
Различные медицинские учреждения также предлагают огромный выбор для ищущих работу. Если вы заинтересованы в карьере в сфере здравоохранения, у вас есть множество вариантов даже на начальном уровне. Чтобы ознакомиться с примерами доступных возможностей, ознакомьтесь с нашей статьей «11 работодателей начального уровня в сфере здравоохранения, которые хотят заполнить СЕЙЧАС».
.