Замершая беременность на раннем сроке, лечение, тест | Центр ЭКО профессора Феськова ®
Замершая беременность на раннем сроке
Замершая беременность – это остановка развития и гибель плода, когда на каком-то из этапов беременности эмбрион просто перестаёт развиваться. Самым опасным периодом беременности для этого является первый триместр — так называемая замершая беременность на раннем сроке. Замершая беременность на поздних сроках встречается гораздо реже.
Иногда случается, что матка не сразу отторгает умерший плод — и женщина ещё некоторое время не подозревает о том, что плод перестал развиваться.
Основные причины замершей беременности это различные генетические, хромосомные, гормональные нарушения, а также нарушения свёртываемости крови матери (тромбофилия), инфекционные заболевания на ранних сроках беременности, вредные привычки, вирус герпеса и пр.
Как определить замершую беременность?
Выявление замершей беременности в домашних условиях невозможно. Лишь в лечебном учреждении, при помощи тщательного медицинского обследования возможно установить диагноз замершая беременность. При осмотре врач может увидеть несоответствие размеров матки срокам беременности и отсутствие признаков жизнедеятельности плода. УЗИ и ХГЧ при замершей беременности могут точно определить наличие патологии протекания беременности.
Лишь в лечебном учреждении, при помощи тщательного медицинского обследования возможно установить диагноз замершая беременность. При осмотре врач может увидеть несоответствие размеров матки срокам беременности и отсутствие признаков жизнедеятельности плода. УЗИ и ХГЧ при замершей беременности могут точно определить наличие патологии протекания беременности.
Замершая беременность: лечение, тест
Диагноз «замершая беременность» на раннем сроке ставится после наблюдения за результатами теста на β-хгч и результатами УЗИ в течение нескольких дней. При хорошей визуализации эмбриона и отсутствии сердечной деятельности, определение диагноза «замершая беременность» не является затруднительным. После постановки диагноза замершая беременность прерывается по медицинским показаниям. Если этого вовремя не сделать — при разрушении плода начнется воспаление и интоксикация организма женщины продуктами распада.
Что делать при замирании беременности?
В первую очередь необходимо обратиться за квалифицированной медицинской помощью. В случае подтверждения замирания беременности рекомендовано её прерывание с кариотипированием хориона. Кариотипирование хориона позволяет выявить некоторые генетические причины замирания, а именно изменение количества хромосом, структурные хромосомные транслокации.
В случае подтверждения замирания беременности рекомендовано её прерывание с кариотипированием хориона. Кариотипирование хориона позволяет выявить некоторые генетические причины замирания, а именно изменение количества хромосом, структурные хромосомные транслокации.
После прерывания беременности рекомендовано обследование:
- гормональные анализы (через 2-3 менструальных цикла)
- обследования на тромбофилии, антифосфолипидный синдром, исследования фолатного цикла, определение уровня гомоцистеина обоих супругов
- исследование иммунного статуса
- УЗИ, гистероскопия для выявления аномалий развития матки, лейомиомы, эндометриоза матки.
кариотипирование лимфоцитов крови обоих супругов - спермограмма, НВА тест, ДНК фрагментация, исследование хромосомных нарушений спермы методом FISH
- осмотр терапевта для выявления экстрагенитальной патологии
Повторно планирование беременность можно начинать через 6 мес.
Выкидыш, невынашивание беременности >>
Замершая беременность после ЭКО — причины, признаки замершей беременности на раннем сроке, статистика
Поделиться в соц. сетях:
Замершая беременность после ЭКО – прекращение формирования плода, вследствие чего наступает смерть на сроке до 28 недель. В основном возникает до наступления 13 недели беременности. Примерно каждая 8-9 беременность заканчивается замиранием плода. Точной причины такого явления не установлено. Существует несколько факторов, способствующих данному явлению.
Что такое замершая беременность
ЗБ при естественном зачатии или ЭКО – патология, при которой происходит прекращение развития эмбриона по ряду причин. В основном возникает в первые 28 недель развития плода. Протекание происходит без симптомов, подозрений.
Протекание происходит без симптомов, подозрений.
В клинике Центр гинекологии и репродуктивной медицины врачи работают на современном медицинском оборудовании, с помощью которого удается точно определить состояние организма женщины, установить риски ЗБ. Многолетний опыт врачей помогает заранее предупредить риски развития патологий.
При искусственном оплодотворении происходит зачатие вне матки матери. Затем яйцеклетка вводится в полость матки. Определить наличие беременности можно по характерным признакам: задержка менструального цикла, увеличение размера матки, токсикоз, повышение чувствительности груди.
Примерно в 10-15% случаев наступает замершая беременности при ЭКО, как и в случае беременности без привлечения медиков. В случае искусственного оплодотворения вероятность замирания выше, чем при нормальном зачатии. Однако разность незначительная. Опасный период в первые три месяца вынашивания, именно в это время большая вероятность замирания.
В некоторых случаях после смерти внутри утробе плода плацента не отслаивается, произвольный выкидыш не происходит. В результате еще длительный период женщина ощущает все признаки беременности, а именно:
- Сохраняется повышенных уровень ХГЧ;
- Увеличение матки в размере;
- Сохраняются чувства продолжения беременности.
Заподозрить замирание можно по ряду симптомов, к которым относятся следующие:
- Тянущая боль в области живота и поясничного отдела;
- Боли, напоминающие схватки;
- Наличие выделений с сгустками крови;
- Отсутствие токсикоза;
- Повышение температуры тела, понижение базальной;
-
Отсутствие ощущения движения плода и т.

При подозрении изменений состояния здоровья важно сразу же обращаться к врачу для проведения анализов на выявление патологии.
Статистика замерших беременностей после ЭКО
Ученым и врачам трудно определить точную вероятность развития ЗБ после проведения искусственного зачатия. Врачи могут только предупредить о наличии риска данной патологии. Как показывает статистика замерших беременности после ЭКО составляет 10-15%. Проведение экстракорпорального оплодотворения может повысить вероятность замирания плода до 35%. Однако такой процент не имеет взаимосвязи с проведением медицинской процедуры.
ЗБ может обнаружится у любой матери. Если придерживаться рекомендаций врача, удастся выносить малыша и родить с первой попытке. В 43% случаев в клинике Центр гинекологии и репродуктивной медицины женщины с разными патологиями удачно беременеют, рожают здоровых детей.

ЗБ возможна у возрастной категории от 35 лет. Но такой факт не должен пугать и останавливать перед желанием забеременеть.
На каком сроке возможно возникновение замершей беременности?
Прекращение течения беременности обнаруживается на любом сроке. Врачи рекомендуют уделить внимание здоровью в первый триместр, то есть до момента достижения 14 недель. Во втором триместре меньше риск прекращения вынашивания. Считается менее опасным. Однако не означает, что при подозрении не стоит обращаться за медпомощью.
В чем опасность?
Многие делают серьезную ошибку, игнорируя приемы врача, не обращая внимание на подозрительные симптомы и изменения в организме. Важно вовремя реагировать на признаки ЗБ. Крайне редко происходит естественное отторжение мертвого тела. Тело матери производит выкидыш, что удачно складывается для организма матери. Часто плод продолжает находится в утробе. Происходит быстрая интоксикация, при которой повышается температура тела, ощущаются резкие боли в животе, слабость, потливость.
При первых признаках необходимо срочная врачебная помощь. Врач вводит специальный препарат, способствующих сокращению матки и выведении плода из организма. Чем быстрее принимаются меры, тем лучше для здоровья женщины.
Если плод продолжает находится в утробе более 6-7 недель, развивается синдром ДВС. При такой проблеме в организме кровь теряет свойство свертывания. В результате любое кровотечение становится смертельным.
Обнаружение смерти плода на поздних сроках наносит непоправимый ущерб здоровью. В дальнейшем требуются гинекологические манипуляции для исправления ситуации. Могут возникнуть следующие осложнения:
- Кровотечения;
- Развитие инфекционных заболеваний;
- Нарушение функций яичников;
- Разлад менструального цикла;
- Бесплодие.
Поэтому важно правильно регулярно наблюдаться у врача. Вовремя реагировать на реакции организма.
Вовремя реагировать на реакции организма.
Какие признаки замершей беременности?
На ранних сроках беременности ЗБ может проходить без каких-либо симптомов или их проявление настолько слабо, что мать не обращает внимание. В первый триместр шевеление плода еще не происходит.
Заподозрить ЗБ при ЭКО можно по признакам, среди которых следующие:
- Тянущие боли в животе;
- Боли, напоминающие схватки;
- Появление сгустков крови;
- Уменьшение объема груди;
- Живот прекращает увеличиваться.
На более поздних сроках прекращается шевеление плода.
Все выше указанные признаки серьезная причина обращения к врачу. Подтвердить замирание можно с помощью УЗИ, сдачи анализа ХГЧ. С помощью первого анализа удается проследить сердцебиение ребенка, второй – указывает на понижение уровня гормонов, а значит отсутствие беременности.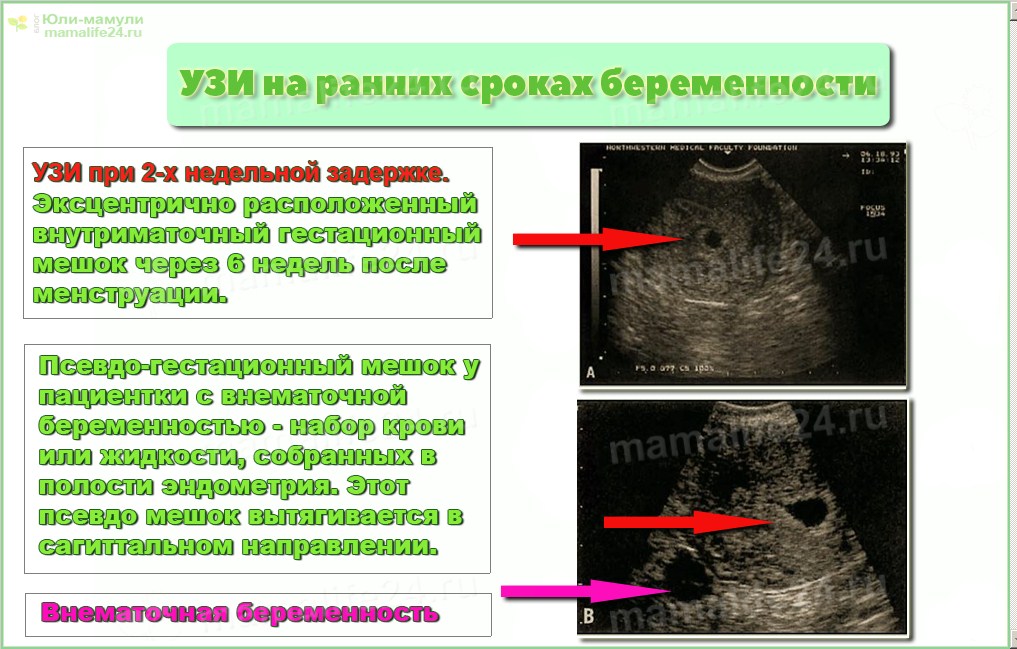
Признаки замершей беременности в первом триместре
Прекращение развития ребенка сопровождается понижением базальной температуры тела. Симптомы замирания на 6 недели аналогичны признакам на 14. Достаточно сложно определить замершую беременность на раннем сроке после ЭКО, но характерные симптомы помогут начать бить тревогу. Среди них следующие:
- Прекращение токсикоза. У женщины прекращается утренняя тошнота, головокружение. Это связанно с тем, что ребенок прекращает выделять токсины;
- Понижается уровень ХГЧ. Такой показатель определяется только через проведение лабораторных анализов;
- Уменьшение груди, сосков. Это связанно с снижением уровня пролактина, эстрогена, прочих гормонов, вызывающих изменения в молочной железе женщины;
-
Начало менструации. Самый опасный признак, который пугает женщин. Кровотечение происходит по причине того, то погибший плод вместе с плодным яйцом отвергается организмом.
 Организм осуществляет самопроизвольный выкидыш. Симптом проявляется с болью несколько выше, чем при менструации. Сопровождаются обильными сгустками.
Организм осуществляет самопроизвольный выкидыш. Симптом проявляется с болью несколько выше, чем при менструации. Сопровождаются обильными сгустками.
В основном замирание происходит без каких-либо признаков. Появившиеся боли и тошнота очень похожи на токсикоз. Поэтому своевременно среагировать на патологию не всегда удается.
Признаки замершей беременности во втором триместре
Женщине, особенно в первую беременность, достаточно трудно определить замирание плода. В этот период практически не происходит шевеление ребенка. Нормальная активность наступает только к 25 недели. Осознать наличие патологии возможно только по наличию боли в животе от слабых в виде тянущих и ноющих симптомов, до интенсивных. Боль распространяется по нижней части живота, может отдавать в поясничный отдел.
Поставить точный диагноз может исключительно врач на осмотре. Проверяется уровень увеличения матки, высоты дна. Если размеры не соответствуют установленному сроку, проводится УЗИ на проверку сердцебиения плода.
Если размеры не соответствуют установленному сроку, проводится УЗИ на проверку сердцебиения плода.
Боли при замершей беременности
Поскольку женский организм индивидуален сложно точно установить признаки, по которым определяется ЗБ. Главный признак, пугающий женщин, отсутствие шевеления ребенка. На третьем сроке плод активно двигается в утробе, создавая матери частый дискомфорт. Кроме этого, кровотечение – опасный симптом в беременности.
Дополнительные симптомы замирания плода после 18-й недели беременности
В качестве дополнительного симптома, свидетельствующего о том, что беременность прекращена, является вернувшийся сильный токсикоз. Женщину начинает резко тошнить при этом практически целые сутки, наступает головокружение, упадок сил и апатия. На позднем сроке ощущается сильнейшая боль в паховой области. Такие признаки указывают на то, что плод мертв давно и начался процесс разложения. В результате все признаки указывают на процессы отравления организма матери, выделяемыми токсинами. В таком случае срочная госпитализация. Без медицинской помощи высокая вероятность развития сепсиса, а иногда и смерть матери.
В таком случае срочная госпитализация. Без медицинской помощи высокая вероятность развития сепсиса, а иногда и смерть матери.
Диагностируется ЗБ при ЭКО по симптомам:
- Изменение состояние груди. Она становится мягкой, сходит упругость и припухлость;
- Выделение молозива;
- Появление коричневых выделений;
- Ухудшение состояния здоровья;
- Потеря аппетита, тошнота, расстройство работы ЖКТ.
Наличие некоторых или всех симптомов указывает на срочную госпитализацию.
Причины ЗБ
Точная причина патологии определяется только после второго случая проявления. Один эпизод прерывания считается нормой. Диагностика проводится только в случае повтора замирания плода с целью дальнейшего устранения.
Тем не менее врачи устанавливают, что замершая беременность при ЭКО возникает по разным причинам, среди них генетическая предрасположенность, последствия длительного лечения бесплодия, хронические заболевания и т. д.
Генетические аномалии развития плода
Самая распространенная причина – генетический сбой. Примерно в 70% случаев прерывание происходит в период до наступления 8 недели. Причина такому явлению нарушения хромосомного набора. Аномалии возникают достаточно рано, при их наличии невозможно сохранение жизни плода.
Плохая генетика может передаваться как по женской линии, так и по мужской. Вина этому лишь неправильно генетическое соединение. Такой фактор приводит к недостаточному развитию эмбриона. Однако не из всех оплодотворенных яйцеклеток получается здоровое потомство. Особенно, если проводилось стимулирование гормонами. К такому явлению стоит быть готовым.
Эндокринные нарушения
Беременность после ЭКО сопровождается нарушениями гормонального фона. Для нормального вынашивания младенца назначаются сильнодействующие препараты, которые принимаются строго по назначению врача. Однако и при таких условия нередко возникают перепады в гормональном фоне, а именно эстрогенов и прогестерона. Причина таких изменений – простой стресс, нервное переживание.
Причина таких изменений – простой стресс, нервное переживание.
Скачки концентрации гормонов создают большой риск прерывания беременности как после естественного оплодотворения, так и после ЭКО. Однако во втором случае риск несколько выше.
В группу риска выкидыша входят женщины с диагнозом сахарный диабет, с проблемами щитовидной железы.
К выкидышу часто приводит понижение уровня прогестерона. Если своевременно назначить препараты для поддержания его количества в организме риск выкидыша значительно уменьшается. На способность к вынашиванию существенно влияет содержание в организме женщины мужских половых гормонов, что также поддается лечению.
Инфекции
В момент наступления беременности иммунная система женщины ослабевает. Плод надежно защищен толстой плодной оболочкой и плацентой, которая оберегает его от различной инфекционной и вирусной атаки. Однако мать становится уязвимой перед любыми болезнями. В этот период активизируется болезнетворная флора влагалища, что несет опасность для плода.
В этот период активизируется болезнетворная флора влагалища, что несет опасность для плода.
Особая опасность возникает от цитомегаловируса и «краснухи». Ими мать может заразится в момент беременности. Если ранее инфекция была вылечена, то иммунитет вырабатывает антитела, болезни не страны.
Не меньшую опасность несет обычное ОРВИ, которая протекает в тяжелой форме по причине недостаточного функционирования иммунитета. Опасна не сама болезнь, а симптомы, которые вызваны. Женщины страдают повышением температуры, сильной интоксикацией. Такие признаки приводят к нарушению кровообращения. Плод недополучает нужное количество питательных веществ и кислорода. В результате возникает ЗБ, которая протекает в ясной и скрытой форме.
Иммунное отторжение
Иммунная система выделяет тела, воспринимающие плод как инородное тело. В результате вырабатываются антитела, способствующие смерти плода – замиранию или выкидышу. Иммунитет продолжает функционировать в таком направлении и забеременеть в дальнейшем становится трудно.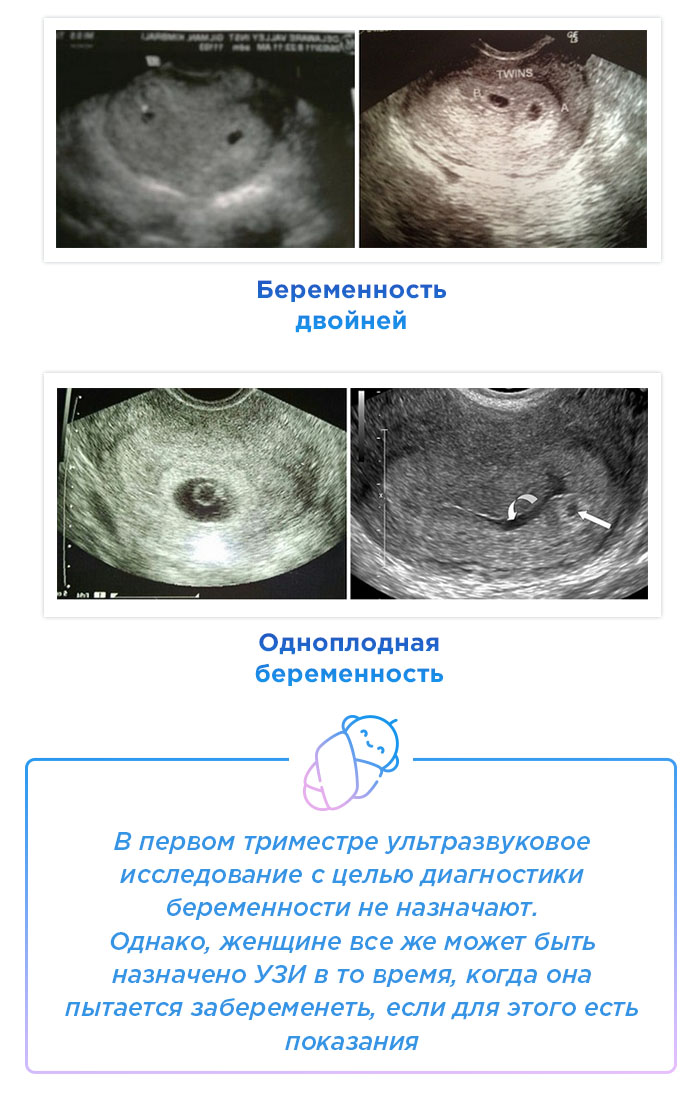
Проблемы с плацентой
Частая причина сложностей в вынашивании – проблемы с плацентой. В ней формируются различные аномалии, предлежит, быстро стареет, находится в краевом положении, медленно развивается. Во всех случаях высокий риск отслоения. Любые проблемы с плацентой приводят к недостаточному обеспечению плода витаминами, питательными веществами, кислородом. В результате малыш или несколько малышей погибают.
Возраст
Чем старше женщина по возрасту, тем сложнее выносить ребенка. Вероятность замершей беременности возрастает до 10-15%, когда у женщин до 35 лет вероятность составляет 8-10%. О таком риске для здоровья женщины, гибели плода врач обязательно предупреждает перед подготовкой к процедуре.
Если женщина дает письменное согласие на проведение процедуры ЭКО, она должна быть ознакомлена со всеми трудностями в вынашивании. Возраст – серьезная проблема в деторождении из-за высокого риска получения любых осложнений.

Отягощенный анамнез — частые аборты
Чем больше было ранее сделано абортов, тем сильнее истончен эндометрий. Малая толщина маточной полости, ее неоднородность создает высокую вероятность выкидыша, а также замирания плода. Повышают вероятность трудности генитальные заболевания, любые хирургические вмешательства, травмы.
Смотрите рекомендации специалиста о возможности беременности после 40 без риска ЗБ.
Примерно в 10% случаев возникает ЗБ по причине деформации полости матки. Любые заболевания особенно хронические приводят к сложностям беременности, например, полипы, миома, врожденные дефекты. В таких случаях перед зачатием проводится длительное лечение с применением хирургического вмешательства.
Сахарный диабет
Вероятность беременности при сахарном диабете возможна. Однако вынашивание предполагает множество трудностей. Редко удается достичь нормального развития ребенка по причине метаболических и сосудистых изменений. Часто возникает быстрая остановка внутриутробного развития.
Вредные привычки
Хоть к процедуре многие родители готовятся долго, принимают осознанное решение идти на сложный шаг как ЭКО, практика показывает, что не всегда расстаются со своими привычками. Даже после успешного проведения ЭКО. Женщины употребляют алкоголь, курят, позволяют сильные физические нагрузки, часто нервничают. Такие действия провоцируют замирание плода. В результате шансы выносить ребенка существенно сокращаются.
Диагностика
Избежать сложностей и гибели плода можно, если регулярно обследоваться у врача. После проведения ЭКО обследования назначаются несколько чаще, чем при естественной беременности. Замирание плода на раннем сроке констатируют по ряду анализов.
Замирание плода на раннем сроке констатируют по ряду анализов.
Если срок позволяет, а именно с 5 недели, то проводится УЗИ для определения сердцебиения. Плод не проявляет активность, сердцебиение не удается прослушать – симптомы замершей беременности.
Замирание плода на сроке более 4 недель несет опасность для здоровья женщины, дальнейшей беременности. Поэтому важно проводить все анализы. Замершая беременность диагностируются следующими способами:
- УЗИ;
- Гинекологический осмотр;
- Тест на уровень ХГЧ.
Если в момент диагностики гинеколог подтверждает остановку развития плода, проводится исследование для определения причины патологии. Особенно, если не первая беременность заканчивается замирание. Для этого ткани полости матки, эмбрион отправляются на генетический анализ. Это поможет точно установить причину, исправить ситуацию в дальнейшем, составить новый план действий в планировании беременности, родам.
Подробная информация о беременности без последствий представлена в следующем видео:
Дополнительно при прерывании вынашивания назначается анализ на HLA-типирование и кариотирирование. С помощью исследований выявляются генетические аномалии и болезни. Это дает дополнительные данные для определения замирания.
Анализ ХГЧ показывает снижение хорионического гонадотропного гормона, который вырабатывается хорионом. Низкий уровень показывает отсутствие беременности.
В медицине не существует возможности лечения замершей беременности. Если не произошел выкидыш, то назначается выскабливание.

Если в процессе беременности замер только один плод при двойне, то ситуация требует индивидуальной оценки. При происшествии до 10 недели беременности, риск гибели второго эмбриона минимальный. Беременность можно сохранить. Во втором триместре вероятность сохранения второго ребенка составляет 60%, но только при раннем определении замирания плода.
На поздних сроках замирание беременности приводит к экстренному родоразрешению путем кесарева сечения.
Действия врачей
При обнаружении выше указанных признаков гибели ребенка проводятся меры по восстановлению женского организма, выяснению причин патологии. Врачами назначаются следующие действия:
- Проведение выскабливания;
- Сбор анализов на установление причины замирания;
- Проведение вакуумного аборта.
Все действия зависят от срока беременности. Если беременность прекратилась на раннем сроке, то для безопасности проводится чистка полости матки путем выскабливания. Далее назначается лечение для скорого выздоровления, восстановления иммунной системы. Может назначаться антибиотики для предотвращения воспаления.
Далее назначается лечение для скорого выздоровления, восстановления иммунной системы. Может назначаться антибиотики для предотвращения воспаления.
При замирании без выкидыша на сроке до двух месяцев пациентке проводится вакуумная аспирация или гормональные препараты, вызывающие естественный аборт, то есть выкидыш. По истечению нескольких недель проводится УЗИ для обследования полости матки.
Сложность представляет прерывание на поздних сроках. Чистка проводится под общим наркозом. После назначаются антибиотики, лекарств, для увеличения сократительных способностей матки. Только после полного восстановления допускается вопрос повторного планирования беременности.
Лечение замершей беременности после ЭКО
Поскольку после ЭКО женщина находит под большим врачебным контролем, риск развития замершей беременности ниже, чем при естественном зачатии. Если процесс остановки замирания невозможно, назначаются препараты для быстрого удаления эмбриона из полости матки с целью предотвращения последствий.
При замершей беременности лечение основано на восстановлении организма после удаления плода, устранения воспалительного процесса, повышения иммунитета. Сам процесс замирания остановить невозможно.
Замирание плода на ранних сроках наносит минимум последствий для женского организма. Сложная ситуация наступает, если плод умер на поздних сроках. Тогда требуется больше мер по восстановлению женского организма.
Хоть и замершая беременность не поддается лечению врачам в силах не допустить такой патологии. Клиника Эко на Петровке специализируется на лечении бесплодия у женщин разной этимологии. Благодаря современному оборудованию удается произвести точные анализы и решить причину проблемы с вынашиванием ребенка. На месте пациенту проводится доскональное обследование всей мочеполовой системы для исключения любых патологий вызывающих отсутствие беременности.
С женщинами работают специалисты, чем в среднем стаж составляет от 20 лет. также в клинику приглашаются молодые специалисты, чья практика от пяти лет. Все сотрудники специализируются на современных методах зачатия, благодаря чему минимальных риск осложнений в период вынашивания.
Клиенты вправе самостоятельно выбирать курирующего их специалиста или воспользоваться рекомендациями клиники.
Запишитесь на бесплатную консультацию акушера-гинеколога для определения оптимального способа забеременеть.
Подготовка к эвакуации плодного яйца
Перед удалением плода назначается ряд анализов на определение состояния организма женщины. К обязательным относят следующие:
- Анализы крови и мочи;
- Подтверждение отсутствия венерических заболеваний;
- Мазки из влагалища;
- Обязателен осмотр у анестезиолога-ревматолога.
С помощью анализов устанавливается общее состояние пациентки. Исключается наличие инфекционных процессов. Кроме этого, врач получает информацию об состоянии внутренних органов, риске возникновения осложнений. Обязательно предпринимаются профилактические меры.
Исключается наличие инфекционных процессов. Кроме этого, врач получает информацию об состоянии внутренних органов, риске возникновения осложнений. Обязательно предпринимаются профилактические меры.
Возможные последствия
Независимо от срока беременности замирание сопровождается рядом осложнений для женского организма. Все последствия условно подразделяются на две группы: ранние и поздние. Среди ранних осложнений может возникнуть хронические воспалительные процессы, интенсивное кровотечение, распространение инфекции половых органов. В качестве поздних последствий выделяют нарушение функций яичников, расстройство менструального цикла. В самых запущенных случаях активно действуют хронические заболевания, препятствующие беременности, наступает бесплодие.
Независимо от наличия ранее ЗБ в клинике Центр гинекологии и репродуктивной медицины в 90% случаев женщинам удается забеременеть в течение года с момента обращения.
Опыт врачей и работа на современном оборудовании позволяют осчастливить множество семей.
Подготовка к зачатию
Повторная подготовка к беременности наступает нескоро. Первый этап на пути к восстановлению заключается в удалении замершего эмбриона и проведения жесткой терапии для восстановления организма. Это длительный процесс, в течение которого нормализуются все процессы в женском теле. Восстановление проводится под контролем врача, регулярно сдаются анализы для контроля состояния.
Следующий этап предполагает психологическое лечение. Беременность – тяжелое психологическое испытание, особенно, если ранее зачать не удавалось, и родители использовали для этих целей ЭКО. Замирание плода приводит к длительному депрессивному состоянию. Врачи рекомендуют обратиться за консультациями к психологу, сменить обстановку, найти новые хобби и увлечения.
В процессе подготовки женщина продолжает вести правильный образ жизни. Запрещается возвращаться к вредным привычкам, изнурять организм тяжелым физическим трудом. Последующие попытки наступают не ранее через шесть месяцев. Перед зачатием повторно проводится проверка готовности женского организма.
Запрещается возвращаться к вредным привычкам, изнурять организм тяжелым физическим трудом. Последующие попытки наступают не ранее через шесть месяцев. Перед зачатием повторно проводится проверка готовности женского организма.
Зачем назначают криопротокол
При прерывании беременности врачи формируют новую программу для достижения долгожданной беременности и деторождения. В качестве современной терапии назначают криопротокол. Процедура предполагает помещение в полость матки ранее замороженного эмбриона.
Для процедуры используются раннее замороженные яйцеклетки женщины. Еще в периоде приема гормонов для созревания яйцеклеток, некоторые оплодотворенные из них специально замораживаются для последующего применения в ЭКО. Эта процедура входит в обязательные, поскольку часто первая попытка беременности закачивается без результата.
Криопротокол назначается после неудачных попыток. Вероятность дальнейшего вынашивания после процедуры несколько выше, чем при обычном ЭКО.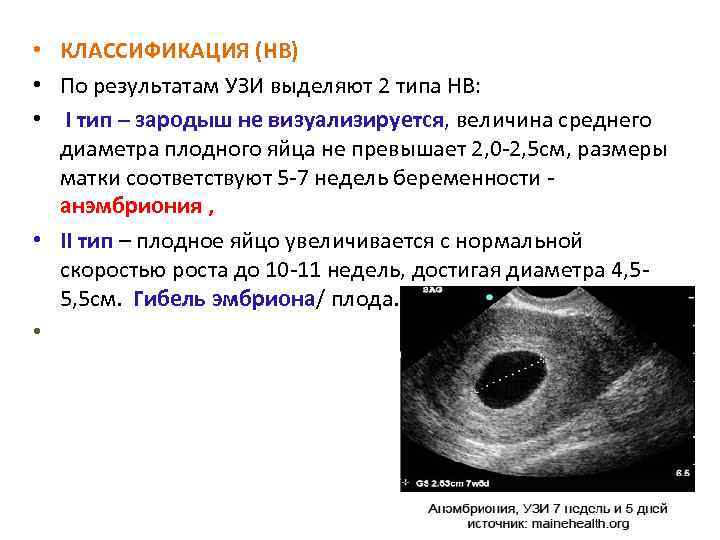 Эмбрионы размораживаются. Среди них выбираются самые жизнеспособные и здоровые. В результате будущий плод имеет большую устойчивость перед негативными факторами.
Эмбрионы размораживаются. Среди них выбираются самые жизнеспособные и здоровые. В результате будущий плод имеет большую устойчивость перед негативными факторами.
Также при данной процедуре на женский организм оказывается меньшее воздействие от медикаментозной терапии. При ней не проводится гормональная стимуляция для достижения овуляции, оплодотворения яйцеклетки. Для пересадки проводится подготовка эндометрия, затем плод переносится.
Беременность наступает в любой удобный для женщины момент. Такая процедура может продолжаться несколько лет, пока не получится нужный результат.
В 60% случаев в первые три месяца с момента обращения в Центр гинекологии и репродуктивной медицины женщине удается забеременеть с 1-2 раз.
Когда можно делать следующее ЭКО?
Замершая беременность не является приговором. Повторно пробовать попытки зачать можно спустя 6-12 месяцев в зависимости от состояния женского организма. За данный период происходит полное восстановление здоровья, сил, энергии. Наступает психологическая реабилитация, которая важна для семейной пары для продолжения попыток беременности. Обязательно устанавливается причина прерывания вынашивания.
За данный период происходит полное восстановление здоровья, сил, энергии. Наступает психологическая реабилитация, которая важна для семейной пары для продолжения попыток беременности. Обязательно устанавливается причина прерывания вынашивания.
Как только анализы покажут благоприятное время для зачатия можно повторно проводит ЭКО. Многие женщины после ЗБ рожают здоровых детей без осложнений.
Можно ли избежать замирания беременности
Важно определить причину осуществления ЗБ. Если женщина вела здоровый образ жизни, проводила лечение согласно рекомендациям врача, но плод все же замер, то объяснение процессу естественный отбор.
Как правило, ЭКО назначается людям с проблемами деторождения. Дополнительные стрессы, проблемы со здоровьем приводят к утрате плода жизнеспособности. В результате происходит замирание.
Такой естественный отбор помогает избежать рождения больного ребенка, с сильными врожденными патологиями..JPG)
Таким образом, избежать ЗБ можно только при ведении здорового образа жизни, психологического настроя на позитивный результат. Желательно минимизировать стрессы, нервные перенапряжения, физические нагрузки. Следует быть готовым к тому, что ЗБ – естественный процесс, может возникнуть у любой женщины. Однако не стоит останавливаться на пути к деторождению.
Как пережить?
Женщинам трудно пережить одну или несколько попыток вынашивания младенца. В большинстве случаев проводится несколько попыток ЭКО. Без помощи психиатра трудно достичь желаемого результата. Беременность сопровождается страхом, стрессом, чувством вины и неполноценности, нежеланием принимать сложную ситуацию. Многие семейные пары имеют повышенный риск развода. Поэтому важно получить квалифицированную помощь, чтобы быстрее и легче пережить такой сложный период.
Смотрите рекомендации специалиста по поводу нового планирования беременности.
Для реабилитации психологи советую придерживаться следующих рекомендаций:
- Ни в коем случае не замыкать в себе;
- Дать возможности выходу эмоций;
- Продолжать общаться с людьми, друзьями, делиться переживаниями с ними;
- Избавиться от чувства вины. В сложившейся ситуации нет виноватых;
- Проходить все рекомендованные врачом обследования;
- Не отказываться от повторного проведения ЭКО;
- Не терять связь с жизнью: заниматься любимым делом, найти хобби. Часто смена обстановки помогает быстро забеременеть;
-
Наладить семейные отношения, особенно интимную сторону жизни.

ЗБ – естественный процесс, возникающий как при естественном зачатии, так и при ЭКО. Причины явлению разные – генетика, образ жизни, развитие каких-либо патологий, стресс. Важно при первых симптомах патологии обратиться к врачу ха помощью для своевременного решения проблемы. После замершей беременности можно продолжать попытки беременеть, которые в 90% заканчиваются успехом.
Частые ошибки при УЗИ | Медицинский центр «ГрантиМед»
Ультразвуковое исследование (далее УЗИ) внутренних органов – пожалуй наиболее распространенный скрининговый метод диагностики, применяемый в современной медицине вообще и, в частности, в акушерстве и гинекологии.
Однако, УЗИ проводится людьми и по этой причине ошибки УЗИ неизбежны. Ошибки УЗИ делятся на объективные (особенности самого метода диагностики, ограниченные возможности аппаратуры, особенности биологического процесса, несовершенство медицинских знаний, чрезвычайное разнообразие вариантов проявления патологии) и субъективные (особенности личности врача, недостаточная подготовка, ошибки прочтения УЗИ изображения и т. д.).
д.).
При проведении УЗИ в раннем сроке беременности отдельно необходимо выделить неточно установленный срок самой беременнсти, несвоевременно проведенное первое УЗИ.
ОН-ЛАЙН запись на УЗИ — здесь
В акушерстве стоит рассмотреть следующие группы ошибок УЗИ.
Ошибки в определении беременности.
Иногда приходится сталкиваться с фактом, что врачи на УЗИ не заметили беременность. Чаще всего это происходит потому, что женщина приходит на свое первое УЗИ слишком рано. Чтобы это не случилось, нужно следует четко знать, что плод хорошо виден при УЗИ в 5 недель беременности, т. е. через 7 дней задержки. Однако если овуляции произошла несвоевременно зачатия может произойти не в середине цикла, а позже. Определить это фактически невозможно, и у некоторых женщин плод будет видно на УЗИ позднее, не через 7 дней задержки, а через две недели. При этом гинеколог женской консультации по менструации поставит срок 5 недель.
Ошибки при определении срока беременности по УЗИ.
Оптимальным сроком проведения первого УЗИ является срок 10-11 недель. В этом сроке беременность определяется с точностью до дня, и при повторных УЗИ врач легко замечает изменения в развитии плода. По мере увеличением срока беременности нарастает статистическая погрешность в росте и весе ребенка, и это может приводить к ошибке определения срока беременности. Особенно важно не пропустите первое УЗИ при беременности которую женщина хочет сохранить.
Пол ребенка по УЗИ.
Ошибочное определение пола ребенка на УЗИ может произойти из-за поздней попытки определения пола, когда ребенок уже слишком большой, половые органы сложно вывести на экран монитора, между ножками плода оказалась петли пуповины или ручка ребенка. Чаще ошибочно определяют мужской пол плода. Оптимальный срок для определения пола ребенка это УЗИ в сроке 17-20 недель. Хотя так ли принципиально кто родиться — мальчик или девочка?)))
Ошибки при диагностике замершей или внематочной беременности.
Эти ошибки наиболее важны и опасны, могут привести к самым серьезным последствиям. Замершая беременность это беременность, при которой плод погиб и перестал развиваться. Чаще всего такое бывает в первом триместре. У женщины пятинедельная замершая беременность ошибка УЗИ вполне возможна из-за разночтений в определении срока наступления беременности. Срок 2 дня в ту или иную сторону может означать, будет видно на УЗИ бьющееся сердечко плода или нет. По отсутствию сердцебиений в сроке 5 недель врач может установить замершую беременность. Погибший плод необходимо удалить, однако о выскабливании сразу же вопрос никогда не ставится. Беременной следует порекомендовать повторить исследование через 5-7 дней — вдруг проблема в определении срока беременности, а не в смерти ребенка.
Ошибка в диагностике внематочной беременности чаще всего происходят на самых ранних сроках, когда врач УЗИ видит в матке так называемое «ложное плодное яйцо». Такая похожая на обычную беременность УЗИ-картина, обусловленна изменениями эндометрия матки из-за наступившей беременности. Для избегания разрыва маточной трубы женщине следует быть очень внимательной к своему самочувствию. Лучше лишний раз прийти на прием к врачу и на УЗИ, чем рисковать жизнью и здоровьем.
Для избегания разрыва маточной трубы женщине следует быть очень внимательной к своему самочувствию. Лучше лишний раз прийти на прием к врачу и на УЗИ, чем рисковать жизнью и здоровьем.
Ошибки УЗИ плода, не диагностированная патология.
Ошибки при УЗИ плода, пропуск врожденных пороков развития, гибель плода, варианты неправильного предлежания, варианты предлежания плаценты, другие патологии беременности приводят к осложнениям во время родов, рождению больного ребенка. Чаще всего причина кроется в качестве оборудования или в неопытности врача.
Во избежание ошибок при УЗИ в акушерстве принято делать повторные исследования, чтобы удостовериться в правильном течении физиологической беременности или определить динамику при развитии патологических процессов. Безопасность УЗИ при беременности для матери и плода делает УЗИ очень важным диагностическим этапом. Ежедневно и ежегодно это исследование сохраняет жизнь и здоровье сотен тысяч детей и их мам.
Для минимизации ошибок в нашем медицинском центре мы БЕСПЛАТНО делаем и прикладываем к протоколу исследования необходимое, с медицинской точки зрения, количество снимков.
ОН-ЛАЙН запись на УЗИ — здесь http://178.124.222.120/engine/order.php
10 вопросов о замершей беременности
Нередко можно услышать жалобы женщин на то, что гинекологи «не уследили», «не доглядели» и «не спасли». При остановке роста эмбриона на более поздних сроках это действительно возможно, если мама сразу же обратится в больницу при первых подозрительных симптомах — отсутствии движения малыша, кровянистых или бурых выделениях, ноющей и тянущей боли внизу живота или в пояснице. Но определить и тем более предотвратить замирание беременности на ранних стадиях практически невозможно, с этим не справится ни один врач, даже если женщина будет посещать его ежедневно. Даже если предположить, что возможно постоянно делать анализ ХГЧ, чтобы определить, растет ли плод, спасти его при этом не представляется возможным, потому что не будут известны точные причины замирания.
При этом гинеколог действительно может быть виноват в том, что не сумел распознать замершую беременность в течение долгого времени. В организме женщины, вынашивающей мертвый эмбрион, разовьется инфекция, которая вызовет массу проблем вплоть до сепсиса и летального исхода. Поэтому, как только анализы и УЗИ точно подтвердят смерть эмбриона, его срочно удаляют из полости матки — проводят процедуру, схожую с обычным абортом.
7. Что предстоит после замирания плода?
Почти всегда из-за замирания плода в организме женщины возникает воспаление, поэтому помимо процедуры чистки ей предстоит медикаментозное лечение антибиотиками. Врачи постараются определить причину неудавшейся беременности, чтобы предотвратить повторение ситуации в будущем.
Генетический материал плода исследуют, чтобы понять, насколько часто встречается «хромосомная поломка». Если редко, значит, это ужасная случайность, ошибка природы, сбой, повторение которого маловероятно. В противном случае родителям предложат сделать экстракорпоральное оплодотворение, чтобы заранее определить наиболее жизнеспособные эмбрионы и подсадить женщине именно их.
«Такую же диагностику рекомендуют делать в случае любого ЭКО, — комментирует врач-акушер-гинеколог медицинской клиники «Атлас» Ольга Терехина, — ведь сама по себе эта процедура повышает риск замирания беременности. А подсаживая наиболее жизнеспособные эмбрионы, можно повысить шансы на благополучный исход».
8. Как пережить потерю малыша?
Как только женщина утвердительно отвечает на вопрос врача: «Оставляете?», – она становится матерью, и воспринимает эмбрион как живое существо, родное дитя. И его потеря – это потеря самого родного человека на свете.
«Женщина, как правило, переживает ее очень тяжело, – отмечает психолог-сексолог, семейный, детский, перинатальный психолог Елена Шамова. – Чтобы пережить эту утрату морально и психологически, отпустить ситуацию, психика должна пройти все стадии переживания травматизации или горя, а на это требуется около года, а кому-то – еще больше, так как каждый случай по-своему индивидуален. Предстоит отгоревать, отпустить эту замершую беременность. Иначе на эмоциональном уровне произойдет замещение одного ребенка другим. В дальнейшем такие «дети-заместители» живут как будто за двоих, им трудно принимать решения, определяться, часто они замкнуты и закрыты в себе. В более взрослом возрасте они так и озвучивают – «живу как будто еще за кого-то», «как будто во мне живут два человека».
Иначе на эмоциональном уровне произойдет замещение одного ребенка другим. В дальнейшем такие «дети-заместители» живут как будто за двоих, им трудно принимать решения, определяться, часто они замкнуты и закрыты в себе. В более взрослом возрасте они так и озвучивают – «живу как будто еще за кого-то», «как будто во мне живут два человека».
А вот винить себя – неконструктивно. Смиритесь с мыслью, что вы ничего не могли поделать, никак не могли помочь, это было не в ваших силах. «Здесь очень важна роль врача, который должен грамотно и доступно объяснить пациентке, что произошло и как можно этого избежать в дальнейшем, – считает главный врач Центра репродукции и планирования семьи «Медика» акушер-гинеколог, репродуктолог, гинеколог-эндокринолог Елена Танчук, – Поняв причину случившегося, пара, потерявшая ребенка, в особенности женщина, сможет избавиться от необоснованного чувства вины и страха перед новой беременностью».
9. Будут ли еще дети?
Врачи-репродуктологи в один голос говорят: «Да, почти наверняка будут!» Повторное замирание беременности, если выяснена ее причина, случается редко. Но точный срок, когда можно планировать пополнение в семействе, мало кто называет.
«Однозначного ответа быть не может, – отмечает акушер-гинеколог Женского Центра Клинического Госпиталя Лапино, кандидат медицинских наук Анна Аграновская. – Каждый случай индивидуален и зависит от срока, на котором замерла предыдущая беременность и причин, ее вызвавших. Как правило, для восстановления организма требуется от 3-4 месяцев до года».
Спустя это время можно попробовать снова забеременеть, но быть более острожной, прислушиваться к себе.
«Сон, питание, режим дня, прогулки, психологический фон, отношения в паре – все это крайне важно для здоровья будущего малыша, – отмечает системный семейный психотерапевт Татьяна Беляева. – При малейших признаках душевного дискомфорта, возникновении чувства тревоги (особенно иррациональной или беспричинной), нарушениях сна, страхах родов, или страхах, связанных с ребенком, нужно немедленно обратиться за помощью к специалистам!»
10. Как заранее сократить до минимума вероятность замирания плода?
Если замершая беременность уже случалась, то как минимум придется устранить причины, которые ее вызвали. Только так появится надежда на то, что печальный случай не повторится вновь.
Только так появится надежда на то, что печальный случай не повторится вновь.
Врач-гинеколог Сестрорецкой городской больницы № 40 Елена Константинова советует пройти тщательное обследование, исключить наличие каких-либо инфекций, причем не только женщине, но и ее половому партнеру.
«Затем стоит проверить функцию щитовидной железы, гормональный фон, если есть или были когда-либо нарушения менструального цикла, – комментирует специалист, – Проверить свертывающую систему крови. Если в анамнезе у близких родственников были инфаркты или инсульты в возрасте до 45 лет, тромбозы или тромбофлебиты, тогда обязательно посещение гематолога и дополнительное обследование».
В случае замирания беременности и остановки развития плода главное помнить, что на этом не заканчивается жизнь ваша и вашей семьи, у вас еще могут быть здоровые дети. И уж тем более не стоит винить себя, врачей или кого-то ещё в случившемся. Все силы и энергию лучше потратить на выяснение причин и полное обследование, чтобы с новыми силами и кристальным здоровьем приступить к новым попыткам зачать малыша.
Невынашивание беременности, генетический анализ замерзшей беременности
Если вы посетили эту нашу страницу, значит вы в поиске ответов на болезненный сегодня для вас вопрос — почему внутриутробно погиб ваш не родившийся малыш, почему это происходит не впервые, кто виноват и, главное, что делать?
Возможно, вы уже прошли дорогостоящие длительные дополнительные медицинские обследования, но так и не получили ответ на ваш вопрос. Возможно, вы в настоящий момент готовитесь к выскабливанию. В любом случае, мы готовы помочь вам и вашему врачу в решении проблемы.
Мы поможем вам не только установить причины случившегося, но и ответить совместно с вашим персональным врачом на следующие вопросы:
— может ли это повториться в будущем?
— а что же действительно делать, чтобы этого избежать?
— каков путь лечения и будет ли результат?
— каков путь в планировании и ведении следующей беременности?
К сожалению, 90% наступающих беременностей — это спонтанные беременности, и, несмотря на убеждение пары, что беременность якобы спланирована, необходимый объем предшествующего планового обследования пары зачастую не проходят. А ведь многих проблем можно было избежать. Среди многообразия причин «первую скрипку» в неудачах зачатия и вынашивания беременности играют именно генетические, а зачастую – наследственные факторы.
А ведь многих проблем можно было избежать. Среди многообразия причин «первую скрипку» в неудачах зачатия и вынашивания беременности играют именно генетические, а зачастую – наследственные факторы.
Несмотря на стремительное развитие клинической генетики, расширения информационного поля этой сферы, все ещё ни пациенты, ни врачи не готовы воспользоваться, да и попросту не знают о современных и уже абсолютно доступных молекулярных лабораторных методах постановки диагноза.
Не всегда абортивный материал подвергается хотя бы классическому цитогенетическому анализу, а если это и происходит, то сам метод несет в себе множество безрезультативных неудач.
Что необходимо знать парам, столкнувшимся с невынашиванием беременности?
Практически каждая пятая из всех клинических беременностей заканчивается её спонтанным прерыванием. Официальным языком статистики — самопроизвольные выкидыши и замершие беременности составляют около 20% от всех клинических беременностей .
Что же в сущности стоит за такой статистикой? Принято считать, что даже при очень хороших условиях для зачатия максимальная вероятность наступления беременности в менструальном цикле не превышает 40%. 60 же процентов приходятся на доклинические потери (то есть, еще до наступления беременности). После того, как произошел это первичный фильтр, шансы на удачную беременность резко возрастают и 80% наступивших беременностей прогрессируют, а 20% — завершаются самопроизвольным прерыванием развития беременности. Беременность либо замирает, либо происходит самопроизвольный выкидыш. Большая часть прервавшихся беременностей — до 80% — приходится на I триместр гестации. И самая частая причина для этого — патологический генетический статус эмбриона, присутствие того или иного не совместимого с развитием и жизнью дефекта в его генетическом материале.
60 же процентов приходятся на доклинические потери (то есть, еще до наступления беременности). После того, как произошел это первичный фильтр, шансы на удачную беременность резко возрастают и 80% наступивших беременностей прогрессируют, а 20% — завершаются самопроизвольным прерыванием развития беременности. Беременность либо замирает, либо происходит самопроизвольный выкидыш. Большая часть прервавшихся беременностей — до 80% — приходится на I триместр гестации. И самая частая причина для этого — патологический генетический статус эмбриона, присутствие того или иного не совместимого с развитием и жизнью дефекта в его генетическом материале.
Зачастую различные генетические отклонения эмбриона носят случайный характер, и гораздо реже они имеют наследственную причину. И мы говорим о так называемом «естественном отборе», когда сама природа избавляется от «дефектных» продуктов зачатия. Сохранить такую беременность чаще всего не удается, а вот избежать подобной ситуации в будущем можно, посетив врача-генетика , и особенно парам с отягощенным репродуктивным анамнезом.
Невынашиванием беременности принято считать самопроизвольное её прерывание на любых сроках от момента зачатия до полных 37 недель беременности. Невынашивание беременности может идти по двум сценариям: самопроизвольный выкидыш и неразвивающаяся (замершая) беременность. Отличает неразвивающуюся беременность от самопроизвольного выкидыша лишь факт отсутствия самостоятельного опорожнения полости матки в первом случае, и тогда пациентка направляется на медицинский аборт.
Хуже всего, когда невынашивание беременности трансформируется в привычное невынашивание ( у 3% пар , потерявших беременность хотя бы один раз). И такая статистика только возрастает в последнее время. Диагноз привычного невынашивания беременности устанавливается при наличии двух и больше самопроизвольных прерываний беременности в анамнезе (в прошлом, в истории).
Риск невынашивания беременности увеличивается с возрастом женщины: от около 5% в возрасте 20 лет и до практически 50% для возрастных групп женщин за пределами 35-40 лет.
Наиболее достоверно доказана связь ранней потери беременности с двумя факторами — старший и поздний репродуктивный возраст матери; большое число предыдущих выкидышей. И чем больше эпизодов невынашивания беременности, тем хуже прогноз для последующего зачатия: риск очередной потери после двух предшествующих потерь достигает 29%, после трёх — 33%.
Какие генетические причины приводят к замершим беременностям и самопроизвольным выкидышам?
Одна из основных причин невынашивания беременности — это хромосомный дисбаланс у плода. В большинстве случаев такой хромосомный дисбаланс — событие случайное и от него никто не застрахован. Однако частота возникновения хромосомных нарушений прямо пропорциональна возрасту беременной, воздействию вредных внешних факторов, зависит от присутствия какой либо генетической патологии у близкого окружения родства и ряда других факторов.
Не стоит забывать и о том, что следствием некоторых форм такого хромосомного дисбаланса в дальнейшем могут стать также тяжелые заболевания у самой женщины, потерявшей беременность, в том числе онкологические.
Хромосомный дисбаланс у плода может быть представлен либо количественными хромосомными аномалиями (когда нарушается количество хромосом в хромосомном наборе) , либо структурными хромосомными аномалиями, аберрациями (когда в структуре хромосом выпадает часть генетического материала или появляется дополнительный генетический материал, или генетический материал перестраивается внутри хромосомы , между хромосомами), либо сочетанием количественных и отдельных структурных дефектов.
Количественные аномалии:
Трисомия аутосомных хромосом — наличие в хромосомном наборе трех гомологичных хромосом вместо двух. Большинство трисомий аутосомных хромосом летальны для плода. А примерами жизнеспособных трисомий являются синдромы Дауна, Эдвардса, Патау.
Моносомия аутосомных или половых хромосом — отсутствие в хромосомном наборе одной из парных хромосом. При моносомии по любой из аутосом нормальное развитие эмбриона невозможно. Единственная совместимая с жизнью моносомия у человека — это моносомия по половой хромосоме X — приводит к развитию синдрома Шерешевского—Тернера (45,Х0).
Триплоидия — наличие в хромосомном наборе дополнительного гаплоидного набора хромосом. Триплоидии — летальны для плода.
Полисомия половых хромосом — наличие в хромосомном наборе дополнительных половых хромосом вместо двух. Пример — синдром Клайнфельтера — наличие одной или нескольких дополнительных Х- или У-хромосом у мужчин.
Структурные аномалии:
Делеция — утрата фрагмента ДНК в пределах определенного локуса, гена хромосомы.
Дупликация — напротив, увеличение хромосомного материала, удвоение участка хромосом.
Размеры делеций и дупликаций могут быть разными — от крупных, доступных современным микроскопам, до микроделеций и микродупликаций, которые можно обнаружить только современными молекулярными методами с высоким разрешением.
Транслокации — обмен участками между двумя парами гомологичных или не гомологичных хромосом.
Инсерции — вставки генетического материала в хромосому.
Инверсии — поворот участка хромосом на 180 градусов в пределах одной хромосмы.
Наиболее частыми причинами потери беременности из числа количественных нарушений в наборе хромосом являются:
— полные аутосомные трисомии (как по одной паре хромосом, так и двойные, тройные трисомии). На их долю приходится около 60% всех известных генетических причин гибели плода
— полиплоидия (до 15-20%%), чаще всего — триплоидия
— моносомия Х хромосомы ( до15%).
Реже причиной замершей беременности могут стать нарушения в структуре хромосом, сочетание различных таких аберраций:
— Транслокации. Несбалансированная хромосомная перестройка (непропорциональный обмен участками между хромосомами с нарушение количественного и качественного баланса хромосомного материала) у плода может закончиться самопроизвольным абортом или привести к появлению ребенка с врожденными дефектами и/или умственной отсталостью. Этот вид перестройки возникает тогда, когда родители являются носителем сбалансированной хромосомной перестройки (без изменения количества хромосомного материала). И тогда вслед за исследованием ДНК плода потребуется дополнительное обследование хромосомного материала родителей, для того, чтобы избежать потери беременности в следующий раз.
И тогда вслед за исследованием ДНК плода потребуется дополнительное обследование хромосомного материала родителей, для того, чтобы избежать потери беременности в следующий раз.
Как диагностировать генетический дефект в случае регресса беременности?
Для этого, прежде всего, необходимо исследовать абортивный материал в условиях генетической лаборатории.
К сожалению, не всегда супружеская пара, столкнувшаяся с необъяснимой причиной прервавшейся беременности, оказывается в кабинете генетика, чтобы получить профессиональную «направляющую» в последующем обследовании и попытаться установить эти причины и получить рекомендации в отношении следующей беременности.
Тем не менее, если вы столкнулись с проблемой невынашивания, обсудите с вашим врачом возможность генетического обследования. И сделать это вы можете в нашем центре, где мы не только быстро и точно проведем сам лабораторный анализ, но сопроводим вас и вашего врача консультированием до его проведения и после полученных результатов.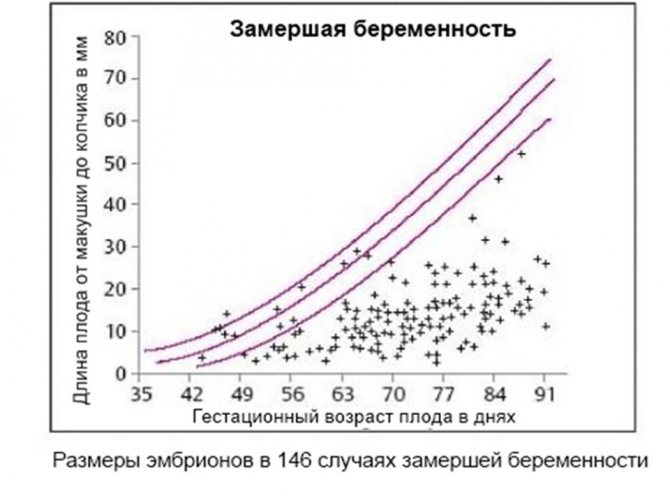
Показания для исследования абортивного материала
— в анамнезе уже имеются два и более эпизода самопроизвольного аборта или замершей беременности
— если при предыдущем выкидыше или медицинском аборте уже выявлялась хромосомная патология у плода
— у одного из супругов ранее было выявлено носительство хромосомного дисбаланса или наследственных заболеваний
— если в семье уже имеется ребенок с хромосомной патологией или врожденными пороками развития
И даже в случае первой неудачной беременности вы можете узнать больше о причинах гибели плода.
Суть исследования
Какой бы из известных методов лабораторного анализа абортивного материала вам не будет назначен, суть его заключается в оценке кариотипа погибшего плода на предмет отклонений в его хромосомном материале. В ходе последующей оценки карты кариотипа устанавливается тип хромосомного дефекта, место его локализации и ассоциация этого дефекта с патологическим эффектом потери беременности.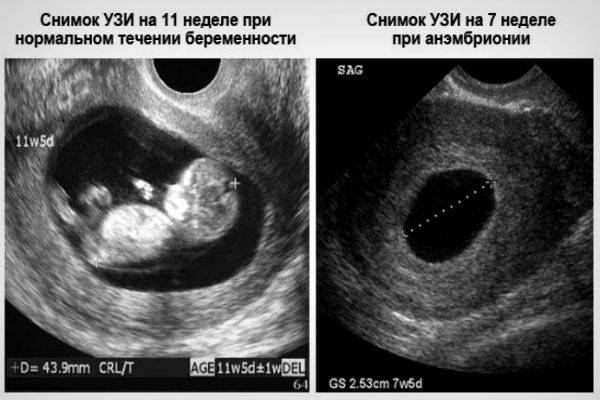
Материалом для исследования служит любая ткань, принадлежащая плоду — плодное яйцо при самопроизвольном выкидыше, оболочки и ткани абортивного материала, полученного в ходе медицинского аборта. Разница лишь в том, что для одного метода требуется исключительно ткань с делящимися клетками, как в случае стандартного классического цитогенетического исследования (микроскопия), а для других , более инновационных, молекулярно-цитогенетических, молекулярно-генетических — этого не требуется и исследование может быть проведено в значительно более короткие сроки и с максимальной точностью, превосходящей стандартный метод цитогенетического анализа.
Какой лабораторный метод выбрать?
Мы оптимально подберем вам метод исследования, исходя из вашего конкретного клинического случая. Нам неважно, на каком отдалении от нашей лаборатории вы находитесь, в каком регионе России вы проживаете. Наши логистические возможности позволят доставить ваш биологический материал из любого города и в том преаналитическом состоянии, которое нам необходимо для осуществления исследования.
В настоящее время существуют различные методы анализа кариотипа: от появившихся в лабораторной практике давно и ставших стандартным рутинным анализом, до инновационных молекулярных современных генетических тестов, обладающих невероятно высокой точностью и скоростью производства.
Возможности нашей лаборатории — методы последних поколений, которые исключают недостатки и неточности стандартизованных рутинных методов. В одном клиническом случае можно ограничиться таргетным (целевым) исследованием отдельных хромосом, дефекты в которых встречаются с наибольшей частотой. В другом случае мы порекомендуем вам полногеномный метод молекулярного кариотипирования (то есть, исследующий полностью все хромосомы и на все известные своей клинической значимостью дефекты, даже самые мельчайшие, недоступные современным микроскопам).
Почему мы не исследуем абортивный материал стандартным цитогенетическим методом?
Стандартный цитогенетический анализ кариотипа — метод, давно использующийся в отечественных цитогенетических лабораториях. Однако с появлением и бурным развитием более современных методов генетической диагностики — молекулярно-цитогенетических, молекулярно-генетических, которые превосходят по своей точности и диагностической значимости в 100-1000 раз, стандартное кариотипирование можно считать устаревшим по отношению к более современным и востребованным технологиям. Тем более, что стоимость молекулярных методов не намного превышает классический цитогенетический.
Однако с появлением и бурным развитием более современных методов генетической диагностики — молекулярно-цитогенетических, молекулярно-генетических, которые превосходят по своей точности и диагностической значимости в 100-1000 раз, стандартное кариотипирование можно считать устаревшим по отношению к более современным и востребованным технологиям. Тем более, что стоимость молекулярных методов не намного превышает классический цитогенетический.
Цитогенетический анализ кариотипа осуществляется методом микроскопии, то есть с использованием различных модификаций микроскопов, различных алгоритмов обработки и подготовки препаратов абортивного материала для обеспечения визуализации хромосомного материала, различной степени подготовки и профессионализма цитогенетиков, оценивающих полученный результат. То есть так или иначе присутствует определенный эффект субъективизма в оценке и трактовке, а значит и не исключен процент ложных результатов.
Недостатки
Данный метод кариотипирования возможен только при условии доставки в лабораторию «живых» клеток материала, способных к делению. Отсюда — сложности в транспортировке с соблюдением особых условий, затруднения при доставке из отделенных регионов, удорожание транспортной услуги из-за особых преаналитических требований, длительное время для деления клеток (период исследования составит от 15 до 26 дней).
Отсюда — сложности в транспортировке с соблюдением особых условий, затруднения при доставке из отделенных регионов, удорожание транспортной услуги из-за особых преаналитических требований, длительное время для деления клеток (период исследования составит от 15 до 26 дней).
Другой вопрос — возможные и отнюдь не редкие случаи ложных результатов из-за невозможности данным методом исключить контаминацию материнским генетическим материалом исследуемый образец. Зачастую кариотип матери выдается за кариотип плода. А поскольку кариотип матери не отклонен от нормы, причина не будет установлена.
Образец может быть загрязнен и другим биологическим материалом, всё зависит от условий, в которых отбирался образец абортивного материала.
При неблагоприятном стечении перечисленного выше — шанс установить причину упущен, абортивный материал просто утилизирован.
И наконец, ограничения диагностической ценности метода из-за его низкой разрешающей способности (что может, а что не может выявить метод). Метод в 100% выявит анеуплоидии (численные отклонения в наборе хромосом), установит пол плода ( при наличии в кариотипе Y хромосомы — мужской пол), и может увидеть, что потерян крупный фрагмент/участок хромосомы, либо появился такой же большой дополнительный фрагмент. Огромное количество микроперестроек, которые также могут привести к серьезным последствиям — потеря беременности, рождение ребенка с тяжелым хромосомным заболеванием, остаются за пределами возможности данного метода.
Наша альтернатива — молекулярное кариотипирование на микроматрицах — шанс за одно исследование быстро, достоверно, без «осечек» либо найти причину, либо исключить.
КРЕДО — тест первой линии в диагностике причин невынашивания беременности — ускорен, автоматизирован, точен, достоверен, удобен, доступен по цене.
Тест, который устранил недостатки иных методов.
Тест, который объединил в себе требуемые диагностические цели.
Тест, который прошел многолетнюю практику после первой клинической апробации и набрал достоверную статистику.
Тест, который исключит лишние затраты на диагностику и подчас безрезультативное лечение, а стало быть оптимален с точки зрения экономии средств.
Тест, который не заставит вас волноваться по поводу возможной «лабораторной неудачи» или «лабораторной ошибки»
Тест, который доступен из любого региона.
Тест, который устроит вашего врача своими диагностическими и полезными возможностями, реально поможет вам в борьбе с невынашиванием.
КРЕДО — тест первой линии в диагностике причин невынашивания беременности.
Неоспоримые преимущества
Для теста не требуется «живая» делящаяся клетка, что исключает столь строгие требования к образцам биологической ткани абортивного материала в случае цитогенетического метода, их сохранности, транспортировки. Мы выделим небольшое для исследования количество ДНК из любой клетки. Для нас принципиальным является лишь минимум преаналитических требований — поместить абортивный материал в стерильную ёмкость, которую мы бесплатно предоставим вам вместе с транспортировочной упаковкой, добавить непременно физиологический раствор, сохранить материал при температуре +2 -+8 до прибытия нашего курьера.
Алгоритм проведения теста полностью исключает субъективизм, в виду стандартизации, автоматизации и программного обеспечения всего лабораторного процесса. Современные матрицы и сканеры, реагенты, обеспечивающие современный дизайн исследования, доступ к постоянно пополняющимся биоинформатическим базам — все это выводит молекулярное кариотипирование на высокую воспроизводимость и достойную аналитическую ценность метода.
Разрешающая способность теста от 100 до 1000 раз выше обычного цитогенетического кариотипирования под микроскопом, а стало быть, будет получено и значительно больше информации о генетическом статусе погибшего плода. В зависимости о разрешающих характеристик микроматриц/платформ для исследования ДНК плода диагностический поиск может вестись одновременно по более чем 240 и до 500 цитогенетически значимым синдромным областям .
Скорость исполнения анализа — от 7 до 14 дней в зависимости от поставленных задач перед данным исследованием.
О технологии молекулярного кариотипирования
Мы осуществляем молекулярный анализ хромосомного материала на основе технологии aCGH- сравнительной геномной гибридизации на микроматрицах.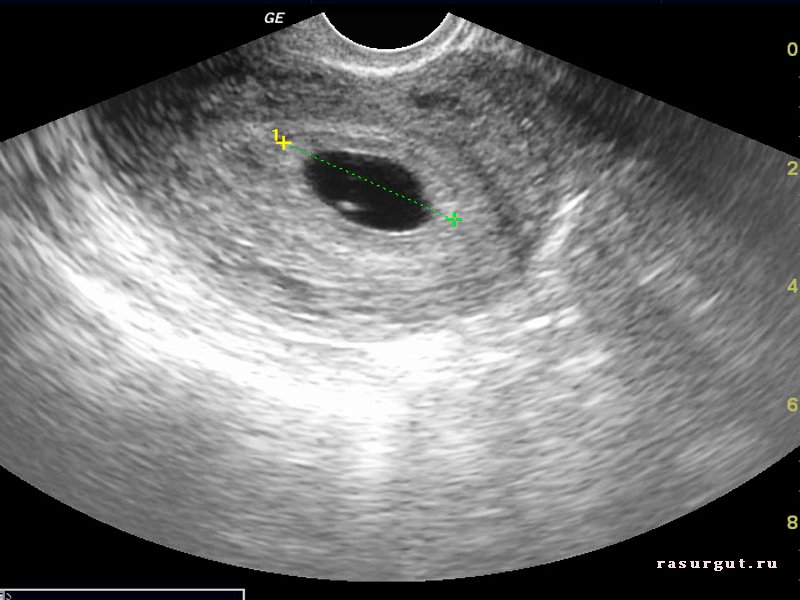 Использование нескольких форматов таких однонуклеотидных микроматриц позволяет нам обеспечить полногеномное покрытие (одновременно исследуются все хромосомы) и добиться определенных поставленных целей исследования с фокусированием на наиболее значимых синдромных областях и около 1000 функционально значимых генах.
Использование нескольких форматов таких однонуклеотидных микроматриц позволяет нам обеспечить полногеномное покрытие (одновременно исследуются все хромосомы) и добиться определенных поставленных целей исследования с фокусированием на наиболее значимых синдромных областях и около 1000 функционально значимых генах.
В основе метода — автоматизированный анализ CNVs / SNPs после гибридизации проб ДНК пациента и референсной ДНК на микрочипе. Микрочип — это изготовленная промышленным способом микроматрица с иммобилизованной ДНК, содержащая геномные фрагменты, с известными нуклеотидными последовательностями. Каждый фрагмент — это зонд/маркер/различны по длине и специфичности. Определенный тип микрочипа используют под определенные задачи в зависимости от присутствующих на платформе маркеров.
Из поставленного образца абортивного материала выделяется плодная ДНК, которая проходит специальную обработку и подготовку, окрашивание флуоресцентными красителями. Исследуемая ДНК и референсная ДНК окрашиваются в разные цвета.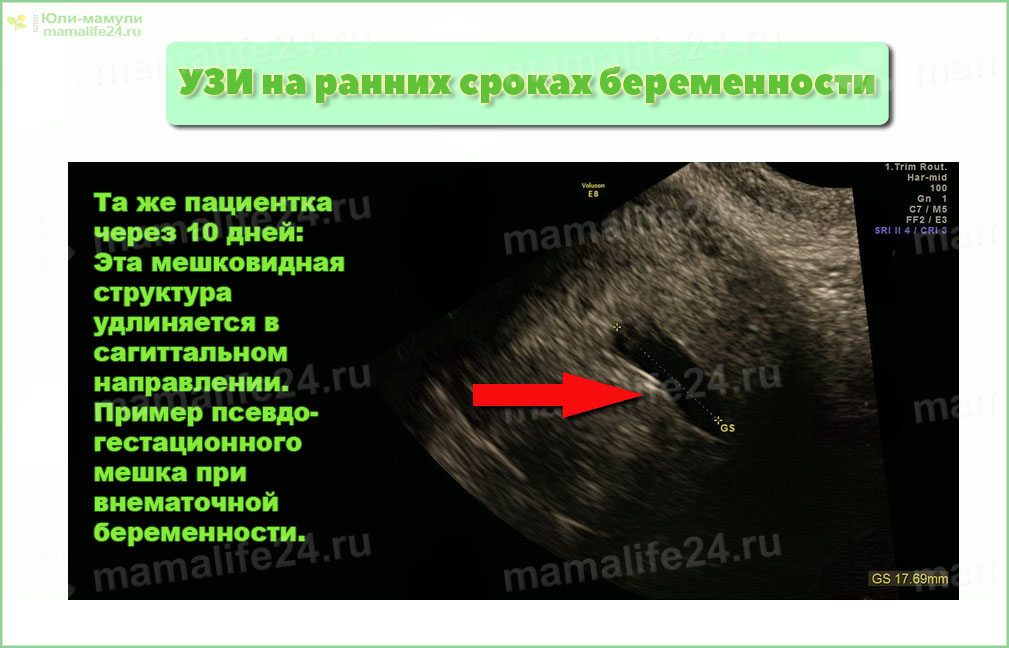 Смешанные в равных количествах пробы ДНК наносятся на микрочип, происходит процесс гибридизации , современный сканер сканирует результат этой гибридизации — по интенсивности флуоресцентного свечения в каждой точке микроматрицы определяется количество фрагментов ДНК, специальное программное обеспечение позволяет сделать автоматизированый анализ полученных результатов, исходя из которых врач-генетик, используя возможности программного обеспечения этого исследование с доступом к международным информационным базам данных о соответствии того или иного хромосомного дефекта с определенным патологическим состоянием, готовит своё заключение.
Смешанные в равных количествах пробы ДНК наносятся на микрочип, происходит процесс гибридизации , современный сканер сканирует результат этой гибридизации — по интенсивности флуоресцентного свечения в каждой точке микроматрицы определяется количество фрагментов ДНК, специальное программное обеспечение позволяет сделать автоматизированый анализ полученных результатов, исходя из которых врач-генетик, используя возможности программного обеспечения этого исследование с доступом к международным информационным базам данных о соответствии того или иного хромосомного дефекта с определенным патологическим состоянием, готовит своё заключение.
Что можно выявить с помощью тестов КРЕДО:
В 100% все анеуплоидии по всем хромосомам
Все клинически значимые известные делеции/ дупликации в пределах разрешающих характеристик микроматрицы, включая субмикроскопические дефекты.
Контаминацию материнскими клетками
Тесты имеют ограничения
— Нельзя выявить сбалансированные структурные перестройки
— Точечные мутации генов
— Мозаицизм низкого уровня <15%
Присутствие SNP маркеров на микрочипе даст дополнительные возможности детекции:
— Микроделеций/микродупликаций (только тех, которые находятся в пределах разрешающей способности матрицы)
— Несбалансированных транслокаций (в пределах разрешения матрицы)
— Потери гетерозиготности ( в пределах разрешения 5-10 Mb)
— Однородительские дисомии ( в пределах разрешения 5-10 Mb)
— Определения уровня мозаицизма
— Возможность дифференцировать триплоидии.
Если выявлены хромосомные отклонения
Безусловно, получив на руки наше заключение — обсудите его с вашим лечащим врачом.
В ряде случаев может потребоваться дополнительная консультация врача-генетика.
Позвоните нам на телефон +7 499 551 7751, и наш специалист поможет вам разобраться.
В некоторых случаях может потребоваться дополнительное генетическое обследование супругов, например в случае выявления несблансированной транслокации. Помните о том, что ряд хромосомных дефектов резко увеличивает риск повторной потери беременности.
И всё это для того, чтобы спрогнозировать будущую беременность, сохранить её и избежать рождения больного ребенка.
Как заказать исследование при подготовке к медицинскому аборту?
Свяжитесь с нами по телефону +7 499 551 7751.
Наш специалист-логистик сопроводит вас:
— оформит заказ на проведение исследования,
— оформит доставку нашим курьером специализированного бесплатного набора для сбора вашим врачом абортивного материала вместе с инструкцией — как это сделать,
— оформит и обеспечит вывоз биологического материала
— проинструктирует, как сохранить образец ткани до прибытия курьера.
УЗИ на ранних сроках беременности
Две полоски на тесте — всегда полная неожиданность для женщины, даже если она в душе уже знает о своем положении. После первого подтверждения девушка чаще всего хочет увидеть малыша своими глазами и убедиться в его нормальном развитии. Это можно сделать с помощью такого инструментального метода, как УЗИ. Обычно у будущих мам, особенно ожидающих первого ребенка, появляется множество вопросов.
Как не пропустить внематочную и неразвивающуюся беременности
Часто беременные в самом начале опасаются двух состояний — внематочной или замершей беременностей. Особенно переживают те, кто уже единожды это пережил.
При внематочной беременности плодное яйцо не добирается до матки и имплантируется в других местах — чаще всего это маточные трубы. Если ничего не делать, то эмбрион будет расти и разорвет трубу. В этом случае женщину можно не спасти. Поэтому внематочную беременность нужно без раздумий прерывать. Так как эмбрион отдельно не удаляется, вырезают целиком трубу. Проделать это можно дважды в жизни, после чего беременность наступает только после искусственной подсадки с помощью ЭКО. Заподозрить внематочную беременность можно косвенно по уровню β-ХГЧ, но однозначно опровергает ее только присутствие плодного яйца в матке на УЗИ.
Так как эмбрион отдельно не удаляется, вырезают целиком трубу. Проделать это можно дважды в жизни, после чего беременность наступает только после искусственной подсадки с помощью ЭКО. Заподозрить внематочную беременность можно косвенно по уровню β-ХГЧ, но однозначно опровергает ее только присутствие плодного яйца в матке на УЗИ.
Но на этом переживания будущей мамы не заканчиваются. Замершую беременность предсказать невозможно. В некоторых случаях врачи разводят руками, и почему так произошло остается неизвестным. Долго ждать, пока неразвивающееся яйцо выйдет само — опасно, так как оно может начать разлагаться, а матка — воспалиться. До 6 недель гинеколог может предложить менее травматичное медикаментозное прерывание, а после — классические абортивные методы. Однозначно выявить замершую можно только по УЗИ — на нем видно, что плодное яйцо меньше, чем должно быть для своего срока или не слышно сердцебиения. Наобум такой диагноз никогда не ставят, ведь от него зависит жизнь будущего ребенка, и чаще всего снова назначают УЗИ через несколько дней.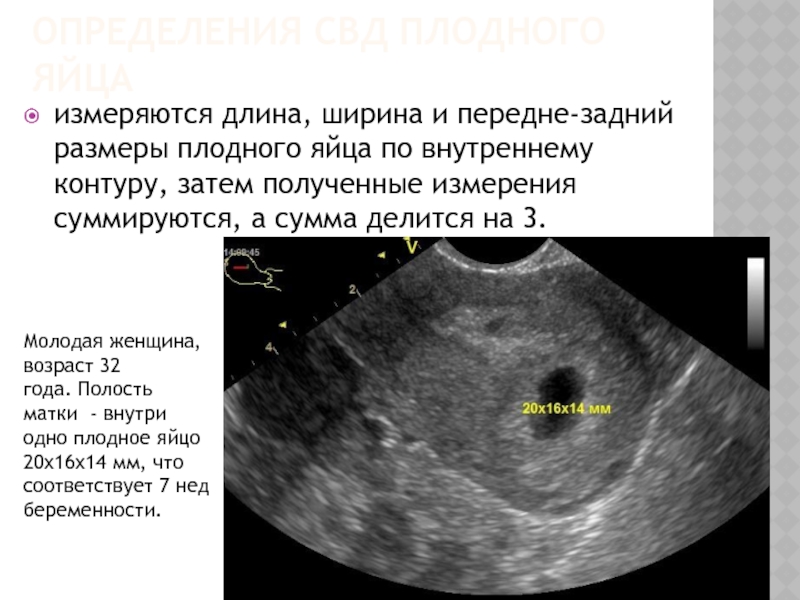 Если на нем выясняется, что размеры не изменились, и сердцебиения по-прежнему нет, то — увы!
Если на нем выясняется, что размеры не изменились, и сердцебиения по-прежнему нет, то — увы!
Для чего необходимо УЗИ на раннем сроке
Ультразвуковая диагностика — безопасный метод, не имеющий противопоказаний. Но делать его до 4-5 недель бессмысленно, плодное яйцо так рано не разглядеть. В этом случае при УЗИ используют трансвагинальный датчик. В государственных клиниках первая ультразвуковая диагностика проводится в рамках первого скрининга в 12 недель, а раньше ее назначают, только если саму женщину или ее лечащего врача что-то беспокоит:
- женщина жалуется на боли в нижней части абдоминальной области и кровянистую “мазню”;
- будущая мама имеет серьезные хронические заболевания;
- беременность наступила, хотя пара предохранялась с помощью спирали;
- пациентка принимала опасные и тяжелые лекарства, перенесла инфекцию, была облучена. Хотя до 4 недель обычно действует принцип “все или ничего”, врачи рекомендуют обследоваться;
- в анамнезе у самой будущей мамы и ее родни были многоплодные беременности;
- эмбрион подсаживался с помощью ЭКО;
- врач подозревает пузырный занос, внематочную или замершую беременность;
- у пациентки диагностированы разные образования в матке и яичниках;
- если есть риск развития генетических аномалий (например, до этого уже были прерванные беременности из-за пороков развития, хромосомных нарушений).

Во всех остальных случаях женщина может по собственному желанию сделать УЗИ платно. В Калуге можно пройти обследование в клинике Элита. Наши врачи работают на современном высокоточном оборудовании и имеют большой опыт в инструментальной диагностике.
Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта.
 Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.
Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность. - Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита. И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
- Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными.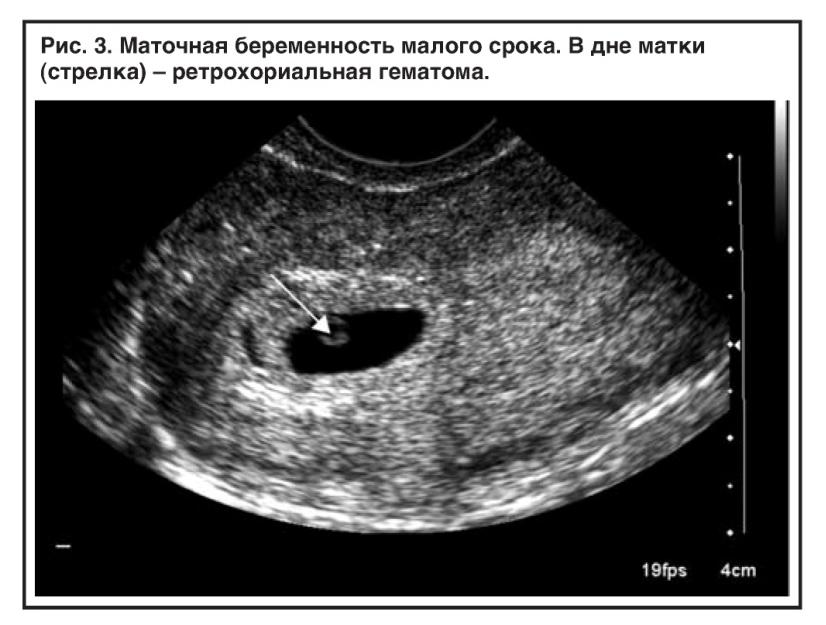 Обычно удается определить лишь предположительную этиологию.
Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии. Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
- Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки.
 Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
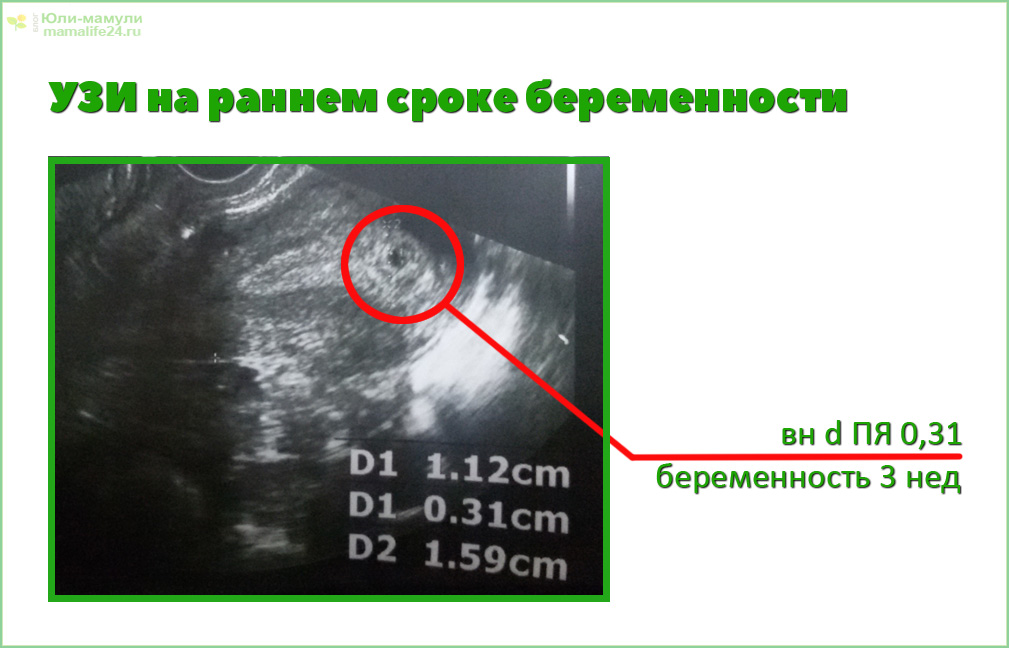
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа.
 Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.
Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации. - Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.

Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования. При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
Как рано можно пройти тест на беременность?
Иногда кажется, что попытка забеременеть сводится к ожиданию. Вы ждете, пока ваш набор для предсказания овуляции скажет вам, что пора заняться сексом. Вы ждете первого дня, когда сможете пройти тест на беременность. Затем вы ждете результатов.
Большинство женщин, пытающихся забеременеть естественным путем или с помощью лечения бесплодия, в какой-то момент прошли тест на беременность.Независимо от метода, будь то домашний тест на беременность или анализ крови в центре репродуктивной медицины, почти каждая женщина сидит на иголках и ждет, когда узнает, когда появится мать.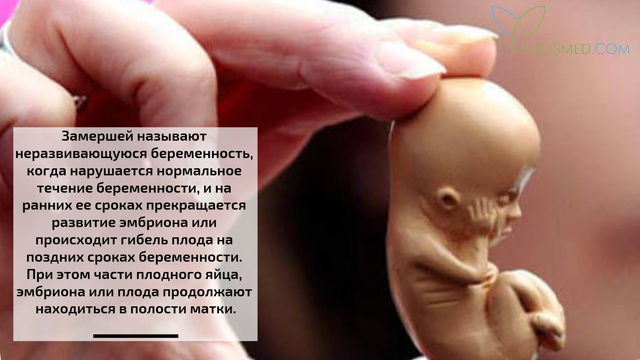
В мире фертильности время между попыткой зачатия и тестом на беременность обычно называют «двухнедельным ожиданием». Почему так долго до тестирования? «Причина, по которой женщинам не следует проходить домашний тест на беременность раньше, чем через две недели после возможного зачатия, заключается в том, что для того, чтобы оплодотворенная яйцеклетка имплантировалась в матку и начала выделять достаточно гормонов, чтобы их можно было определить с помощью теста на беременность, требуется несколько дней.- объясняет доктор Эрик Левенс, репродуктивный эндокринолог в офисе Shady Grove Fertility в Фэрфаксе, штат Вирджиния.
В течение двух недель ожидания: ваше телоЛучший способ принять решение о том, что делать, а что не делать в это время, — это вести себя так, как будто вы уже беременны … потому что вы можете быть.
С точки зрения выбора питания это означает соблюдение хорошо сбалансированной диеты, отказ от продуктов, которые не рекомендуются во время беременности, таких как сырая рыба и мягкие сыры, и ежедневный прием добавок перед зачатием.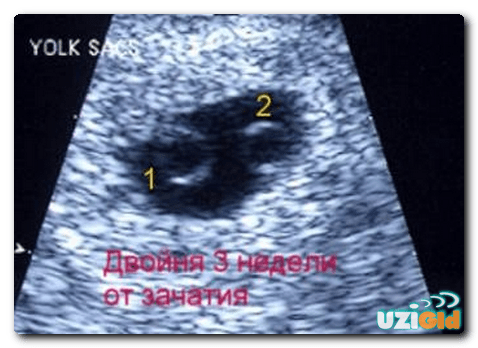 Избегайте употребления алкоголя и кофеина, а также безрецептурных лекарств, которые не рекомендуются во время беременности.
Избегайте употребления алкоголя и кофеина, а также безрецептурных лекарств, которые не рекомендуются во время беременности.
С точки зрения физической активности рекомендуется расслабиться и попытаться расслабиться и расслабиться. «Некоторые из рекомендаций, которые мы даем пациентам с бесплодием в отношении физической активности, также могут быть полезны женщинам, которые пытаются самостоятельно». — говорит Левенс.
Например, мы предлагаем пациентам расслабиться в течение трех или четырех дней после оплодотворения или переноса эмбриона, чтобы дать эмбриону наилучшие шансы для имплантации в матку.Они могут вернуться к работе и вести нормальный образ жизни, но следует избегать физических упражнений, работы по дому и даже секса. Все, что вызывает сокращение матки, может повлиять на процесс имплантации.
По прошествии этих нескольких дней пациенты могут вернуться к легкой аэробной активности, такой как йога, плавание или ходьба. Увеличивать пульс — это нормально; им просто нужно избегать действий с высокой нагрузкой, таких как бег.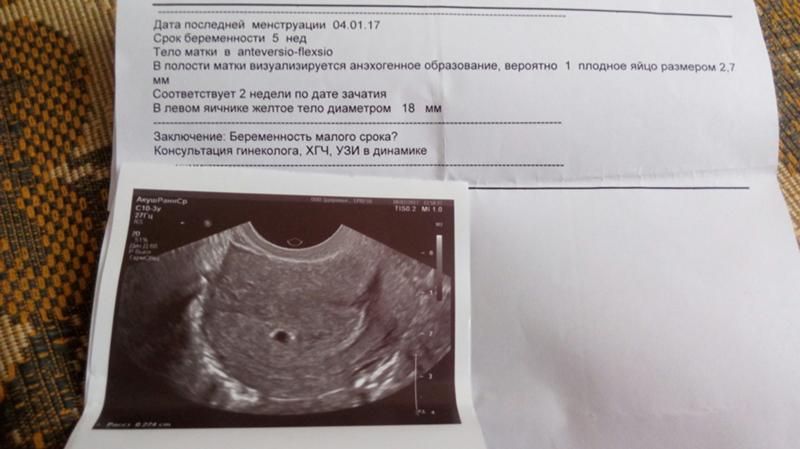
«Мы также говорим пациентам, страдающим бесплодием, что лучше избегать поездок в течение двух недель ожидания, чтобы они были рядом со своим врачом в случае возникновения каких-либо осложнений, таких как кровотечение.- говорит Левенс. Кроме того, многие аспекты путешествия, такие как смена часового пояса и ношение багажа, могут вызывать стресс у женщины и тела. Если им приходится путешествовать, мы просим пациентов проконсультироваться со своей медицинской бригадой о том, какие меры предосторожности они могут предпринять.
Одна особая рекомендация для пациентов с фертильностью — 24 часа «кушетки» после переноса эмбриона. Пациентам с фертильностью предлагается взять выходной, поднять ноги и как можно больше отдохнуть на следующий день после этой процедуры, как при переносе эмбриона.
Пациенты с фертильностью также продолжают принимать лекарства в течение двух недель ожидания, чтобы поддержать слизистую оболочку матки и развитие эмбриона.
Во время двухнедельного ожидания: ваш разум Наверное, самое сложное в двухнедельном ожидании — это колесо хомяка, на котором, кажется, находится ваш разум — бесконечный поток «а что, если» и повышенная бдительность ко всем ощущениям твое тело. Вот где мы все могли бы использовать реальную поддержку и стратегии, чтобы справиться.
Вот где мы все могли бы использовать реальную поддержку и стратегии, чтобы справиться.
Вот несколько советов, которые помогут вам успокоить свой ум:
- Посетите страницу Shady Grove Fertility в Facebook, чтобы получить поддержку и советы, как скоротать время от тех, кто прошел через это.
- Постарайтесь не зацикливаться на симптомах. Не проводите весь день в Интернете, читая статьи и форумы о симптомах беременности. Гормоны, окружающие попытки забеременеть, могут вызывать в вашем теле чувства, которые могут сбивать с толку — заставляя вас думать, что вы беременны, или не беременны.Интуитивно угадать ответ невозможно, поэтому просто смирись с ожиданием результатов теста.
- Побалуйте себя, проводя время за тем, что вам нравится больше всего: готовьте вкусную еду, сходите в кино или свернувшись калачиком с хорошей книгой.
- Попробуйте глубокое дыхание как успокаивающую технику. Несколько минут намеренного дыхания с закрытыми глазами действительно могут снизить уровень стресса и прояснить разум.
- Используйте позитивное мышление. Если вы беспокоитесь и, особенно если вы какое-то время пытались забеременеть, у вас могут быть негативные мысли, например: «Результаты будут отрицательными.Я никогда не забеременею ». Когда вы слышите, как вы говорите или думаете о таких вещах, попробуйте перефразировать их как положительные или нейтральные утверждения, например:« Я еще не знаю результата, но я сделал все, что я могу, чтобы это произошло ».
- Планируйте на день, когда вы получите результаты, и на следующие дни. Например, не планируйте гулять с друзьями вечером после того, как вы получите результаты, если вы Знайте, что вы бы предпочли побыть наедине со своим партнером.Кроме того, знание того, что будет дальше после отрицательного или положительного, может помочь вам избежать беспокойства после ваших результатов.
Главное — напомнить себе, что вы не можете контролировать результат. Вы сделали все возможное, чтобы это произошло, и теперь вам просто нужно отпустить и позволить природе идти своим чередом.
«Как домашние тесты на беременность (HPT), так и тесты на беременность, проводимые в лаборатории, измеряют количество человеческого хорионического гонадотропина (ХГЧ), вырабатываемого развивающимся эмбрионом». говорит доктор Эрик Левенс. В домашнем тесте на беременность используется моча, а в лабораторном — кровь.Домашние тесты на беременность работают хорошо, если их использовать в подходящий день, но результаты анализа крови всегда более точны.
Если вы используете домашний тест на беременность, обязательно прочтите все инструкции и попробуйте использовать утреннюю мочу, которая будет наиболее концентрированной. HPT обычно говорят потребителям, насколько они точны, в зависимости от того, в какой день вы их используете. Например, за четыре дня до первого дня задержки менструации HPT может быть точным только на 45%.
Тест на беременность по крови часто называют «бета-тестом».Это потому, что тест фактически измеряет часть бета-цепи молекулы гормона ХГЧ и официально называется тестом «бета-ХГЧ».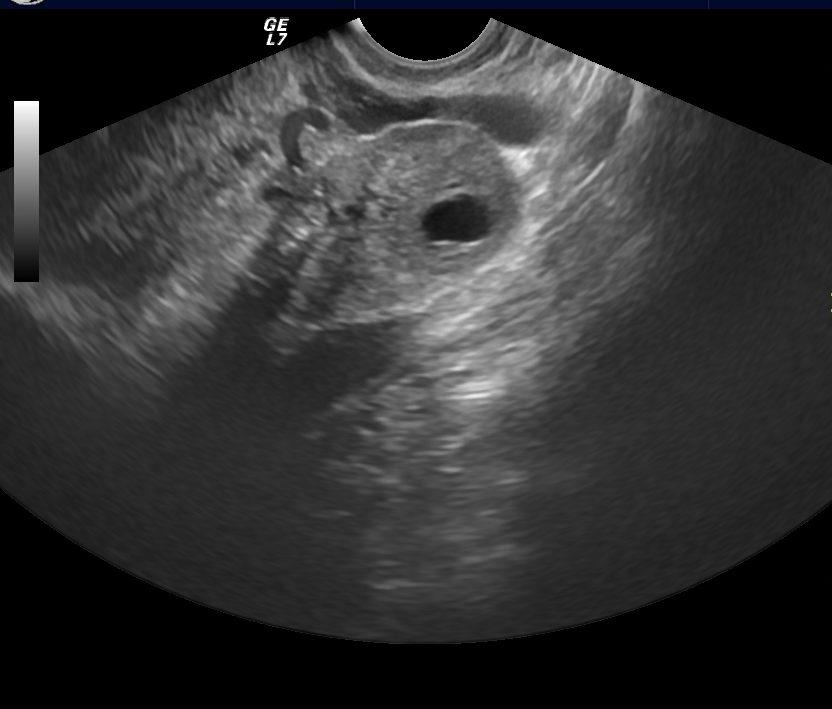
В то время как домашний тест на беременность показывает только положительный или отрицательный результат, тест на бета-ХГЧ позволяет определить уровень ХГЧ в крови. Этот уровень важен для проверки роста эмбриона.
Пациентам с фертильностью рекомендуется не использовать домашние тесты на беременность и дождаться даты, когда они смогут пройти бета-тест. Домашние тесты на беременность могут давать ложные результаты для пациенток с фертильностью, как отрицательные, так и положительные.Ложноположительный результат может быть результатом того факта, что при многих методах лечения бесплодия ХГЧ используется для «запуска» овуляции и может оставаться в крови. Ложноотрицательный результат может возникнуть из-за того, что низкий уровень ХГЧ может быть не обнаружен в анализе мочи, несмотря на начало беременности.
Для женщин, пытающихся самостоятельно, положительный домашний тест на беременность должен сопровождаться лабораторным бета-тестом, заказанным их акушером / гинекологом. Как только беременность подтверждается анализом крови, они должны начать регулярное акушерское обслуживание со своим врачом.
У пациентов с бесплодием этот процесс проходит под наблюдением их специалиста по репродуктивной системе. «Если первый бета-тест окажется положительным, он будет повторен через 2-3 дня. Уровень ХГЧ в крови выше 100 — хороший первый результат, но многие, многие текущие беременности начинаются с уровня бета-ХГЧ ниже этого числа. Многие люди ошибочно полагают, что высокий уровень бета означает многоплодную беременность, но многоплодная беременность может быть подтверждена только с помощью УЗИ.
Мы ожидаем повышения уровня ХГЧ на 66% или более за это время.Если это произойдет, то через 2-3 дня будет заказана еще одна бета-версия, и количество снова должно увеличиться на 66% или более. Если все три бета-теста указывают на беременность, тогда вагинальное УЗИ будет назначено между 6-8 неделями беременности ». Д-р Левенс объясняет: «В это время мы будем искать сердцебиение и гестационный мешок, чтобы подтвердить беременность».
«Большинство пациенток будут продолжать принимать гормональные препараты в течение этого 8-недельного периода для поддержки развивающейся беременности.- говорит доктор Левенс. Как правило, ваша медицинская бригада индивидуально проконсультирует вас о продолжительности приема лекарств. По истечении 8 недель пациентка будет возвращена к гинекологу, где ей начнется нормальный дородовой уход.
Если результаты отрицательныеКогда женщина получает отрицательный результат любого теста на беременность, это разочаровывает. Часто она хочет знать, как скоро она сможет повторить попытку. Во многих случаях нет необходимости ждать, и она может попробовать еще раз в следующем цикле.
Пациентам с фертильностью предписывается прекратить прием лекарств и проконсультироваться со своим лечащим врачом. В это время пациенты могут обсудить, что произошло во время их неудачного цикла, и составить план своих следующих шагов. Постарайтесь сохранять позитивный настрой и продолжайте следовать своему плану лечения, вы сильнее, чем думаете.
Даже при лечении бесплодия, таком как лечение ВМИ, обычно нет необходимости делать перерыв. Большинство пар могут сразу же начать новый цикл. Однако лечение ЭКО может потребовать немного более длительного ожидания перед началом следующего цикла лечения, чтобы пациент и врач могли подготовиться к следующему циклу.Этот период обычно составляет месяц или два.
Не ждите слишком долго, прежде чем получить необходимую помощьЕсли вы женщина, пытающаяся забеременеть самостоятельно, не позволяйте месяцам накапливаться слишком долго, особенно если вам 35 или старшая. Женщинам старше 35 лет следует обратиться к специалисту через 6 месяцев самостоятельной попытки, а если вам больше 40 лет, обратитесь к специалисту по репродуктивной системе сейчас. Врачи Shady Grove Fertility стремятся помочь вам зачать ребенка наиболее эффективным и экономичным способом.
Пациенту, которому не удалось добиться успеха после нескольких циклов одного и того же лечения, следует поговорить со своим врачом о рассмотрении более продвинутой формы лечения бесплодия. У нас есть варианты лечения, которые помогут практически каждому. С правильной помощью вам не придется долго «ждать».
Назначить встречу
Если у вас возникли проблемы с зачатием и вы хотите записаться на прием, обратитесь в наш Центр новых пациентов по телефону 1.888.761.1967 или заполните краткую онлайн-форму.
Перенос замороженных эмбрионов (FET) | Делавэрский институт репродуктивной медицины
В зависимости от вашего анамнеза может потребоваться обновление некоторых исследований, включая лабораторные исследования, посев из шейки матки, мазок Папаниколау и гистероскопию. После завершения обследования вам начнут принимать пероральный препарат под названием Estrace (эстрадиол).
Estrace разработает слизистую оболочку матки и подготовит ее к имплантации. После того, как вы проведете в Estrace около недели, мы подтвердим, что слизистая оболочка матки готова, и проинструктируем вас начать прием прогестерона.Перенос эмбрионов будет через 5 дней после начала приема прогестерона. После переноса эмбриона вы останетесь на приеме Estrace и прогестероне, а затем обратитесь в офис для проведения гормонального исследования, чтобы подтвердить, что не нужно вносить никаких изменений в схему приема лекарств. Ваш тест на беременность будет примерно через 10 дней после переноса эмбриона.
Наша преданная своему делу и знающая команда ЭКО проведет вас через весь процесс ВРТ / ЭКО, чтобы вы получили наилучшие впечатления.Чтобы узнать больше о продолжении цикла FET, пожалуйста, свяжитесь с нашей командой ЭКО, чтобы обсудить любые вопросы, которые могут у вас возникнуть.
Вас попросят лечь на спину, поставив ступни, как для тазового осмотра. Во влагалище вводится устройство, называемое зеркалом, для визуализации шейки матки. Затем влагалище и шейку матки очищают стерильной водой.
Сначала выполняется практический перенос эмбриона, чтобы обеспечить визуализацию размещения и ничто не препятствует входу в матку.Это делается путем размещения трансабдоминального датчика в нижней части живота и в области таза для визуализации матки. После этого пустой катетер проходит через шейку матки в матку. После того, как доктор Рассел доволен визуализацией и размещением, катетер удаляется.
Затем эмбриолог предоставит доктору Расселу катетер с вашим эмбрионом (ами). Процедура переноса эмбрионов повторяется, как и при переносе практики. После переноса врач медленно удалит катетер, чтобы устранить или уменьшить любые сокращения матки.Поскольку эмбрион невидим невооруженным глазом, эмбриолог проверит катетер под микроскопом, чтобы убедиться, что эмбрион был выпущен.
После переноса эмбрионов вас попросят полежать без движения в течение 5 минут. Наконец, вам будут даны инструкции на следующие 2 недели, пока не придет время делать тест на беременность.
2-недельное ожидание — это период времени между окончанием цикла лечения бесплодия и анализом крови на бета-ХГЧ — тестом, который определяет, беременны вы или нет.С момента имплантации оплодотворенной яйцеклетки в стенку матки проходит около 2 недель, чтобы начать выделять гормон ХГЧ (хорионический гонадотропин человека) в количестве, достаточном для обнаружения с помощью анализа крови. Мы иногда называем этот тест «бета-тестом», потому что на самом деле тест измеряет часть бета-цепи молекулы гормона ХГЧ и официально называется бета-тестом ХГЧ.
Мы рекомендуем вам воздержаться от выполнения домашнего теста на беременность, поскольку они могут показать ложные результаты, либо ложноотрицательные, либо ложноположительные.Ложноположительный результат может быть связан с тем, что во многих наших процедурах ХГЧ, тот же гормон, который измеряет беременность, используется для «запуска» овуляции у многих наших пациенток. Следы введенного ХГЧ все еще могут быть в вашем кровотоке и обнаружены с помощью теста, даже если имплантация не произошла.
Может произойти ложноотрицательный результат, поскольку низкий уровень ХГЧ может быть не обнаружен в анализе мочи, несмотря на начало беременности, поскольку домашние тесты на беременность менее чувствительны, чем тесты на гормоны крови, которые мы используем.
В среднем примерно через 2 недели после переноса эмбриона вы вернетесь в наш офис для прохождения теста на беременность. Этот тест проводится путем взятия крови и измеряет уровень ХГЧ, продуцируемый развивающимся эмбрионом. Самый надежный тест на беременность — это анализ крови, который мы проводим в наших офисах.
В это время вам может казаться, что у вас вот-вот начнутся месячные. Ваше тело прошло через многое, и лекарства, которые вы принимаете, созданы для создания оптимальных условий для беременности.Вы можете испытать спазмы, кровянистые выделения или легкое кровотечение, вздутие живота, усталость и болезненность груди. Хотя вы можете быть немного обеспокоены появлением некоторых из этих симптомов, они являются нормальными и не означают, что вы беременны или не беременны .
Да. Большинству пациентов необходимо продолжать принимать добавки с прогестероном, чтобы вырабатывать такие же уровни гормонов, как на ранних сроках беременности.
В то время как большинство пациентов будут принимать прогестерон в виде таблеток или вагинальных вставок, пациенты, использующие донорские яйцеклетки или замороженные эмбрионы, будут использовать инъекционную форму прогестерона для своих циклов.
Кроме того, пациентам, которые проходят экстракорпоральное оплодотворение (ЭКО), перенос донорских яйцеклеток или замороженных эмбрионов, также могут быть прописаны добавки эстрогена, которые помогают утолщать и поддерживать слизистую оболочку матки.
Пожалуйста, не прекращайте прием этих лекарств до тех пор, пока медицинская бригада не посоветует вам это сделать.
Мы советуем всем нашим пациентам проявлять осторожность в течение первых 5 дней после лечения. Мы рекомендуем вам воздерживаться от интенсивных физических нагрузок, а также сексуальной активности в это время, поскольку они могут вызвать сокращения матки, которые могут нарушить процесс имплантации.В это время также повышается риск возникновения проблем с яичниками, поскольку у многих пациентов яичники на этом этапе все еще немного увеличены.
После этих первых нескольких дней вы можете приступить к легкой аэробной деятельности, такой как йога, плавание, умеренная ходьба и легкие тренировки на лестнице или эллиптическом тренажере. Рекомендуются занятия, которые могут повысить частоту сердечных сокращений, но не требуют больших усилий, а не такие высокоэффективные, как бег трусцой или аэробика.
Никакой специальной диеты не требуется, но мы рекомендуем вам выбирать пищу так, как будто вы уже беременны.Это означает употребление хорошо сбалансированных блюд, без суши или другого сырого или недоваренного мяса, отказ от рыбы с высоким содержанием ртути и мягких сыров, без алкоголя и продолжения приема добавок для предзачатия.
Мы предпочитаем, чтобы пациенты избегали поездок в первые несколько дней после лечения, прежде всего, чтобы вы были рядом с нашим центром для обследования в случае возникновения каких-либо проблем. Это также верно во время и после тестирования на беременность и УЗИ. Могут возникнуть осложнения на ранних сроках беременности, такие как гиперстимуляция, кровотечение или боль, и мы хотели бы, чтобы вы обратились за помощью к своей бригаде.Кроме того, суровые условия путешествия, смена часового пояса, багажа и т. Д. Делают вас уязвимыми для осложнений. Прежде чем планировать поездку на этот период времени, посоветуйтесь со своей медсестрой и командой, чтобы узнать, что вам посоветуют.
Любой положительный уровень бета-ХГЧ выше 5 мМЕ / мл указывает на наступление беременности (если тест не был проведен слишком рано после триггерной инъекции ХГЧ). Число ХГЧ в крови выше 100 — хороший первый результат бета-тестирования, но многие, многие текущие беременности начинаются с уровня бета-ХГЧ ниже этого числа.
Более высокие числа не могут предсказать многоплодную беременность, это может определить только УЗИ.
Дополнительные бета-тесты будут проводиться каждые 48 часов после первого положительного теста, чтобы подтвердить, что уровень ХГЧ продолжает расти. Мы ожидаем, что уровень ХГЧ повысится примерно на 60 процентов или более в каждом из дополнительных тестов. Если это число продолжит расти, мы будем более уверены в том, что беременность, скорее всего, будет жизнеспособной.
Затем мы попросим вас прийти на УЗИ, как правило, между 6 и 7 неделями, чтобы определить, продолжает ли эмбрион развиваться в плод.Примерно через 13 недель мы снова направим вас к акушеру / гинекологу, чтобы продолжить дородовое наблюдение.
Если окажется, что вы не беременны, медсестра посоветует вам прекратить прием лекарств. У вас будет возможность поговорить со своим врачом, чтобы проанализировать прошедший цикл и вместе принять решение о ваших следующих шагах.
День 3 по сравнению с днем 5 Перенос эмбрионов
В течение многих лет эмбрионы переносились обратно в матку через три дня после процедуры извлечения яйцеклеток. На этой стадии эмбрионы обычно состоят из 6-8 клеток.Благодаря новым достижениям в методах культивирования эмбрионов, теперь мы можем выращивать эмбрионы в течение 5-6 дней. Этот эмбрион называется бластоцистой. Перенос эмбрионов на этой стадии развития дает много преимуществ. Эмбрион 5-го дня находится в культуре дольше, и любой эмбрион, который может иметь аномалии или генетические дефекты, может перестать естественным образом развиваться самостоятельно в течение этого периода. Таким образом, этот процесс культивирования самосбора дает «более здоровым эмбрионам» больше времени в культуре, чтобы сделать процесс выбора, какой эмбрион будет перенесен обратно в матку, намного проще, потому что один или два эмбриона могли расти немного быстрее, чем его родственные эмбрионы, что позволяет выбирать их для переноса эмбрионов.Это объясняет высокий уровень беременности, при которой перенос эмбрионов осуществляется на 5-й день по сравнению с 3-м днем. Кроме того, эмбрионы на 5-й день имеют высокую скорость успешного замораживания и переноса во время цикла переноса замороженных эмбрионов.
Преимплантационное генетическое тестирование (PGT) помогает идентифицировать эмбрионы с распознаваемыми хромосомными аномалиями и полом эмбриона до их переноса в матку. Эмбрионы, которые ранее были заморожены, теперь можно разморозить, сделать биопсию и повторно заморозить для генетического тестирования.
Тест на беременность после переноса замороженных эмбрионов — Энсино, Калифорния — Лос-Анджелес
ЭКО, или экстракорпоральное оплодотворение, — это лечение бесплодия, которое помогло многим людям реализовать свои мечты о детях.
При попытке зачать ребенка с помощью ЭКО, доктор. Марк Калан и Нурит Винклер понимают, что многие женщины хотели бы узнать, беременны ли они во время переноса эмбриона. Хотя было бы здорово, если бы это был вариант, реальность такова, что пациенты должны ждать около двух недель, чтобы пройти тест на беременность после переноса замороженных эмбрионов .
Обслуживание Энсино, Калифорния и прилегающие районы Бейкерсфилд и Лос-Анджелес , доктора. Калан и Винклер объясняют, почему важно отложить тест на беременность во время консультаций с пациентами. Для получения дополнительной информации приглашаем вас записаться на консультацию.
Что обнаруживают тесты на беременность?
Домашние тесты на беременность определяют беременность, проверяя в моче определенный гормон, называемый хорионическим гонадотропином человека (ХГЧ).
Гормон ХГЧ естественным образом высвобождается, когда оплодотворенная яйцеклетка имплантируется в матку. Другими словами, во время беременности.
Зачем ждать проведения теста на беременность после переноса замороженных эмбрионов?
Многие женщины, перенесшие перенос замороженных эмбрионов, захотят как можно скорее пройти тест на беременность, но, вероятно, слышали, что им следует подождать две недели после переноса. Чтобы понять, почему женщинам советуют подождать до проведения теста после переноса эмбрионов, нам сначала необходимо рассмотреть возможность переноса незамороженных эмбрионов.
- Перенос свежих эмбрионов: При переносе свежих или незамороженных эмбрионов существует риск получения ложноположительного теста на беременность, если тест будет проведен слишком рано. Это связано с тем, что уровень ХГЧ часто повышается из-за лекарств, используемых для сбора яиц для лечения ЭКО. По этой причине женщинам, перенесшим перенос свежих эмбрионов, рекомендуется подождать две недели, прежде чем проходить тест на беременность.
- Перенос замороженных эмбрионов: Перенос замороженных эмбрионов немного отличается от переноса свежих эмбрионов.Яйца собирают, иногда за годы до переноса эмбрионов. Женщинам, перенесшим перенос замороженных эмбрионов, лекарства ХГЧ обычно не назначают. В результате повышенные уровни ХГЧ, наблюдаемые после переноса замороженного эмбриона, обычно являются хорошим признаком беременности.
Ожидание теста помогает избежать неточных тестов на беременность
Если уровень ХГЧ, как правило, не повышается ложно из-за лекарств для ЭКО, зачем ждать проведения теста на беременность после переноса замороженных эмбрионов?
Имплантация эмбриона может занять несколько дней после переноса замороженного эмбриона.Тестирование сразу после переноса может дать отрицательный результат, хотя на самом деле эмбрион еще не имплантирован. Ожидание теста может помочь избежать ложноотрицательных результатов и пережить разочарование, которое может принести.
Еще одна важная вещь, на которую следует обратить внимание, это то, что домашние тесты на беременность не всегда достаточно чувствительны, чтобы обнаружить низкий уровень ХГК в моче в первые дни беременности. Обычно к двум неделям уровень ХГЧ достаточно высок, чтобы его можно было обнаружить.
Подробнее о переносе замороженных эмбрионов
Если у вас есть вопросы о тестировании на беременность после переноса замороженных эмбрионов или вы хотите узнать больше об ЭКО, позвоните по телефону (818) 208-5481, чтобы назначить консультацию в Центре репродукции Лос-Анджелеса.
, относящееся к этому
Определение оптимальной продолжительности приема прогестерона перед переносом криоконсервированных эмбрионов и его влияние на частоту имплантации и беременности: пилотное исследование
Цель. Определить оптимальную продолжительность приема прогестерона до переноса криоконсервированных эмбрионов и его влияние на имплантацию и частоту наступления беременности. Дизайн исследования . Проспективное рандомизированное исследование. Материалы и методы .В отделение ЭКО третичного центра были включены шестьдесят шесть пациентов, перенесших циклы переноса криоконсервированных эмбрионов. Для подготовки эндометрия применяли валерат эстрадиола. Как только он достиг минимума 7 мм, пациентов случайным образом распределили на группу I () и группу II (). Затем начали вводить 100 мг прогестерона в день в течение 3 и 4 дней соответственно. За этим следовали перенос по крайней мере одного размороженного эмбриона на стадии 2-го дня дробления хорошего качества. Группы I и II сравнивали с точки зрения клинической беременности и частоты имплантации. Результатов . В группе I (3-дневный прогестерон) и группе II (4-дневный прогестерон) частота наступления беременности составила 41,02% (16/39) и 18,51% (5/27), соответственно. С другой стороны, частота имплантации составила 16,82% (18/107) и 7,69% (6/78) соответственно. Разница была статистически значимой (значения 0,0172 и 0,0386 соответственно). Заключение . Добавка прогестерона в течение трех дней до переноса стадии дробления (день 2) криоконсервированных эмбрионов имеет значительно более высокие показатели беременности и имплантации по сравнению с четырехдневной добавкой.
1. Введение
Имеются убедительные доказательства того, что у человека существует временное окно максимальной восприимчивости эндометрия, соответствующее 5-7 дням после овуляции. Восприимчивость эндометрия заключается в приобретении лигандов адгезии с потерей ингибирующих компонентов, которые действуют как барьер для прикрепляющегося эмбриона. Это окно восприимчивости определяется большим количеством молекулярных медиаторов, которые активируются уровнями прогестерона. Теоретически можно предположить, что количество дней воздействия прогестерона будет влиять на восприимчивость эндометрия и, следовательно, на имплантацию, хотя воздействие эстрогена на эндометрий во время фолликулярной фазы не менее важно для того, чтобы прогестерон проявил свой максимальный эффект позже.Неадекватная восприимчивость матки является причиной примерно двух третей неудач имплантации в циклах ЭКО, тогда как сам эмбрион ответственен только за одну треть этих неудач [1, 2].
Существует множество данных о дозировках и способах введения прогестерона после переноса эмбриона в качестве поддержки лютеиновой фазы, а также мало работ было сделано по дозировкам и режимам приема добавок прогестерона до переноса эмбриона, но таких данных мало. об оптимальной продолжительности приема прогестерона до переноса эмбриона и его влиянии на имплантацию и частоту наступления беременности [3–8].
Оптимальную продолжительность приема прогестерона и развитие максимальной восприимчивости эндометрия, то есть окна имплантации, можно изучить, взяв биопсию эндометрия и оценив наличие пиноподов (при сканирующей электронной микроскопии) и других биомаркеров имплантации (например, экспрессия генов @ Vb3, PP14 и HOXA 10) или путем переноса эмбрионов и наблюдения за частотой наступления беременности и имплантации. Первый метод невозможен в циклах передачи, и, более того, в большинстве центров могут быть недоступны услуги.
Это исследование проводится с целью определить, повлияет ли количество дней воздействия прогестерона до переноса криоконсервированных эмбрионов на частоту имплантации и наступления беременности, и если да, то какова оптимальная продолжительность приема прогестерона до переноса. перенос эмбриона?
Циклы переноса криоконсервированных эмбрионов выбраны для изучения, поскольку это, по-видимому, лучшая модель для человека для определения оптимальной продолжительности приема прогестерона, когда количество дней воздействия прогестерона может быть изменено, сохраняя стадию переноса эмбриона постоянной. .Циклы переноса криоконсервированных эмбрионов будут включать (а) избыточные эмбрионы для использования в последующем цикле, (б) эмбрионы из циклов донор-реципиент.
2. Цели и задачи
Целями являются определение оптимальной продолжительности приема прогестерона до переноса криоконсервированных эмбрионов и его влияние на имплантацию и частоту наступления беременности.
3. Материал и метод
3.1. Дизайн исследования
Это проспективное рандомизированное исследование.
Исследование проводилось в отделении ЭКО и репродукции человека центра третичной медицинской помощи в Индии в течение 9 месяцев.
3.2. Популяция исследования
Шестьдесят шесть индийских женщин, перенесших циклы переноса криоконсервированных эмбрионов, были включены в исследование после рассмотрения критериев включения и исключения (рис. 1). Соответствующее согласие было получено от пациентов, а одобрение было получено от наблюдательного совета учреждения.
Критерии включения следующие: (a) Все эмбрионы, криоконсервированные от женщин моложе 37 лет. (B) Криоконсервированные эмбрионы на стадии дробления. (C) Толщина эндометрия в день начала приема прогестерона> 7 мм.(d) Перенос по крайней мере 1 полностью интактного эмбриона после оттаивания.
Критерии исключения следующие: (a) Возраст пациента (и донора ооцитов)> 37 лет. (B) Естественные циклы без добавления эстрогенов. (C) Толщина эндометрия в день начала приема прогестерона <7 мм. (D ) Аденомиоз или интрамуральная миома> 4 см. (E) Очевидный гидросальпинкс. (F) История 3 предыдущих неудачных циклов ЭКО. Трансвагинальное сканирование было выполнено на третий день менструального цикла вместе с базальным уровнем ФСГ, ЛГ и эстрадиола.Подтвердив исходный уровень эндометрия менее 4 мм и уровень эстрадиола менее 50 пг / мл, было начато искусственное приготовление эндометрия с эстрадиола валерата 2 мг трижды в день в течение 12 дней, после чего было повторено трансвагинальное сканирование, чтобы увидеть толщину эндометрия и шаблон. Если толщина эндометрия достигала минимум 7 мм, пациентов случайным образом распределяли на группу I и группу II. Если было обнаружено, что ЕТ меньше 7 мм, эстрадиола валерат продолжали в течение еще 2-3 дней и повторно оценивали.Первоначально планировалось, что, если толщина эндометрия останется субоптимальной, пациенты будут исключены из исследования, но, к счастью, у всех пациентов она достигла минимум 7 мм. После того, как эндометрий достиг минимума 7 мм, пациенты были случайным образом распределены в группу I и группу II медсестрой, которая распределила участников по группам (Рисунок 1). Рандомизация проводилась на основе таблицы рандомизации, созданной компьютером. Команда, выполняющая перенос эмбрионов, не понимала группового назначения.Испытание не контролировалось плацебо, так как результаты были объективными. Затем пациенты получали инъекционный прогестерон 100 мг в день в течение 3 и 4 дней соответственно.
Группа I . В этой группе инъекционный прогестерон вводили в течение 3 дней, а ЭТ — на 4-й день.
Группа II . В этой группе инъекционный прогестерон вводили в течение 4 дней, а ЭТ — на 5-й день.
Криоконсервированные эмбрионы размораживали в день переноса эмбрионов.После размораживания эмбрионы исследовали, и цикл включали в исследование, если было обнаружено, что хотя бы один эмбрион хорошего качества [24] был полностью неповрежденным.
За этим последовал перенос эмбриона, по крайней мере, одного после оттаивания полностью интактного эмбриона на стадии дробления (день 2) хорошего качества. Лютеиновая поддержка вводилась в виде микронизированного прогестерона 800 мг интравагинально в два приема вместе с эстрадиола валератом 2 мг трижды в день. Все пациентки были проверены на беременность через 14 дней после переноса эмбрионов путем проверки уровня сывороточного ХГЧ.При подтверждении беременности лютеиновая поддержка продолжалась до 14 недель. Через 4 недели после переноса эмбриона было проведено трансвагинальное сканирование, чтобы увидеть гестационный мешок и подтвердить клиническую беременность. Проведен сравнительный анализ показателей клинической беременности и имплантации в I и II группах.
Показатели результата (i) Первичный результат выглядит следующим образом: (a) Частота клинической беременности. (B) Частота имплантации. Частота клинической беременности (СЛР) рассчитывалась отдельно для каждой группы как количество пациенток, которые забеременели (подтверждено). по наличию гестационного мешка при транвагинальном сканировании через 4 недели после переноса эмбрионов), деленное на количество пациентов, перенесших перенос эмбрионов.Частота имплантации (IR) также рассчитывалась для каждой группы как количество гестационных мешков, деленное на количество перенесенных эмбрионов.
3.3. Статистический анализ
Результаты циклов лечения с точки зрения беременности и частоты имплантации сравнивали с использованием критерия Стьюдента. Значение <0,05 считалось статистически значимым.
4. Результаты
Всего в исследование было включено 66 пациентов, 39 — в группу I и 27 — во II группу.
Существенной разницы по возрасту в обеих группах не было.Пациенты в обеих группах были сопоставимы по дням воздействия эстрогенов, толщине эндометрия во время переноса эмбрионов и количеству перенесенных эмбрионов (Таблица 1).
| ||||||||||||||||||||||||||||||
В группе I (3 дня воздействия прогестерона) и группе II (4 дня воздействия прогестерона) частота наступления беременности составила 41,02% (16/39) и 18.51% (5/27) соответственно. С другой стороны, частота имплантации составила 16,82% (18/107) и 7,69% (6/78), соответственно, тогда как частота многоплодной беременности составила 12,5% (2/16) и 20% (1/5) для группы I. и II. Разница была статистически значимой как для беременности (значение 0,0172), так и для частоты имплантации (значение 0,0386) (рисунки 2 и 3).
В обеих группах наблюдалась настолько значительная разница в частоте наступления беременности и имплантации, что исследование пришлось преждевременно прервать, прежде чем было достигнуто заранее установленное целевое значение в 100 пациенток.
5. Обсуждение
Для успешной имплантации жизнеспособный эмбрион должен встретиться с эндометрием в правильной фазе восприимчивости, известной как окно имплантации. Об обнаружении остроконечных ножек как маркера восприимчивости матки сообщалось в прошлом [25–27]. Экспрессия определенных генов, которые сигнализируют о путях клеточной адгезии, необходима эндометрием для имплантации. Воздействие прогестерона вызывает изменения в эндометрии, примированном эстрогеном, что делает его восприимчивым к имплантации эмбриона.Окно имплантации у людей начинается через 5–7 дней после овуляции и остается открытым еще 4–5 дней. Это означает, что максимальная восприимчивость эндометрия в естественном 28-дневном менструальном цикле составляет с 19-го по 24-й день.
В большинстве клиник ЭКО во всем мире практика заключается в добавлении прогестерона в течение 3 дней перед переносом криоконсервированного эмбриона на 3-й день и в течение 5 дней до переноса. перенос криоконсервированной бластоцисты 5-го дня. Таким образом, количество дней воздействия прогестерона до переноса эмбриона зависит от стадии переносимых замороженных эмбрионов.Логика состоит в том, чтобы довести эндометрий до того же уровня зрелости, который был бы при естественной имплантации. Но, насколько нам известно, нет рандомизированных контролируемых испытаний, подтверждающих эту логическую практику. Более того, небольшая проблема заключается в том, что в естественном цикле синтез некоторого количества прогестерона начинается после всплеска ЛГ, даже до овуляции. Точно так же в новом цикле ЭКО прогестерон начинает расти после триггера ХГЧ. Следовательно, кажется, что в цикле переноса замороженного размороженного эмбриона эндометрий отстает с точки зрения зрелости и воздействия прогестерона, если прогестерон вводится в течение того же количества дней, что и стадия переносимого эмбриона.Об этом также упоминали Навот и др. в 1986 г. было показано, что во время нормальной имплантации эмбрион на стадии 4-8 клеток совпадает с развитием эндометрия через 3-4 дня после выброса ЛГ in vivo [28].
В подтверждение этого несколько, а точнее несколько исследований показали, что частота наступления беременности была выше, когда прогестерон принимался в течение 4 или 5 дней перед переносом эмбрионов на стадии дробления (стадия 4-8 клеток) [28]. Prapas et al. в 1998 году также сообщалось о более высокой частоте беременностей (40%) и имплантации (14.1%) при добавлении прогестерона в течение 4 дней по сравнению с 3 днями до 2-го дня стадии переноса эмбрионов [5]. Они изучили окно имплантации в циклах донорства ооцитов в зависимости от продолжительности терапии прогестероном [5] и обнаружили, что частота имплантации и наступления беременности была значительно выше после введения прогестерона в течение 4 и 5 дней (40% и 48,3% соответственно), поскольку по сравнению с 0%, 12% и 20,4% после приема прогестерона в течение 2, 3 и 6 дней соответственно. Все пересадки были выполнены в течение 48 часов после осеменения (стадия эмбриона 2 дня).Они обнаружили, что воздействие прогестерона должно продолжаться не менее 48 часов, чтобы произошла имплантация.
Напротив, есть еще пара исследований, которые показывают, что показатели беременности и имплантации лучше, если дни воздействия прогестерона совпадают со стадией перенесенного эмбриона. Ding et al. в 2007 году изучали 49 циклов переноса замороженных оттаявших бластоцист и обнаружили, что частота клинических беременностей, продолжающейся беременности и имплантации была выше, когда прогестерон вводился за 5 дней до переноса по сравнению с 6 днями (60.9% против 53,8%, 56,5% против 50,0% и 40,7% против 30,0% соответственно), но различия не достигли статистической значимости (s> 0,05). Тем не менее, это исследование включало циклы переноса размороженных бластоцист, когда есть критический запас перед закрытием окна имплантации и один дополнительный день приема прогестерона может отрицательно повлиять на результаты [7].
Тем не менее, еще несколько авторов не отметили различий в частоте наступления беременности или имплантации с 3, 4 или 5 днями приема прогестерона до переноса эмбриона.В проспективном исследовании Navot et al. (1991) 60 реципиентов программы донорства ооцитов были изучены, и перенос эмбрионов (день 2 или 3) после и 6 дней введения прогестерона не оказал значительного влияния на частоту наступления беременности и абортов [3]. Это было показано Michalas et al. в 1996 г. выяснилось, что изменение введения прогестерона за 2–4 дня до переноса эмбриона (день 2) не повлияло на исход беременности [4].
Недавно на китайском языке был опубликован ретроспективный анализ 1103 циклов переноса замороженных оттаявших эмбрионов, в котором изучалась частота наступления беременности в течение 3 и 4 дней введения прогестерона с последующим переносом эмбрионов 3 дня [8].Они также изучили результаты циклов замороженного оттаивания, когда бластоцисты 5-го дня переносились через 5 и 6 дней введения прогестерона. Они обнаружили, что частота имплантации, частота беременностей, частота внематочных беременностей, частота многоплодных беременностей и частота ранних абортов существенно не различались, когда эмбрионы 3-го дня были перенесены через 3 или 4 дня прогестерона, а также когда бластоцисты 5-го дня были перенесены через 5 или 5 дней. 6 дней прогестерона. Интересно, что 3 или 4 дня приема прогестерона для переноса бластоцисты на 5 день или 5 или 6 дней прогестерона до переноса эмбриона на 3 день не изучались, вероятно, потому, что наша многолетняя логическая практика и удовлетворительные результаты сами по себе сняли некоторые сомнения.
В таблице 2 показаны некоторые исследования, посвященные добавлению эстрогена / прогестерона для подготовки эндометрия перед переносом замороженных размороженных эмбрионов. Здесь следует подчеркнуть, что даже до переноса эмбриона на второй день большинство центров предпочитают вводить прогестерон в течение как минимум 3 дней, а не 2. Однако для переносов на 3 и 5 день количество дней введения прогестерона была такой же, как и на стадии перенесенных эмбрионов. Это соответствует исследованию Prapas et al.[5], где они пришли к выводу, что для открытия окна имплантации необходимо не менее 48 часов воздействия прогестерона.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Источник: Nawroth and Ludwig [6]. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Однако, насколько нам известно, до настоящего времени не существует проспективного рандомизированного контролируемого исследования, посвященного оптимальной продолжительности введения прогестерона до переноса криоконсервированных эмбрионов и его влиянию на имплантацию и частоту наступления беременности.
В нашем исследовании мы обнаружили, что продолжительность приема прогестерона имеет решающее значение для имплантации. В этом исследовании добавка прогестерона в течение трех дней до переноса криоконсервированных эмбрионов на стадии дробления (день 2; стадия 4–6 клеток) имела значительно более высокие показатели беременности и имплантации по сравнению с 4 днями введения прогестерона. Более того, до начала этого исследования наша практика заключалась в переносе размороженных эмбрионов на второй день после 2-3 дней воздействия прогестерона в цикле переноса криоконсервированных эмбрионов, результаты были удовлетворительными и сопоставимыми.Таким образом, мы делаем вывод, что частота наступления беременности и имплантации будет лучше, если количество дней прогестерона будет таким же или на один день больше, чем стадия переноса замороженного эмбриона. Но разница в два дня может испортить результат. Прежде чем будет определена точная продолжительность приема прогестерона, необходимы большие многоцентровые рандомизированные контролируемые исследования.
Проспективное рандомизированное исследование проводится в Центре репродуктивной медицины больницы Брюссельского университета под официальным названием «Оптимальная продолжительность приема прогестерона перед переносом криоконсервированных (замороженных) -отмороженных эмбрионов 3-го дня в искусственном цикле с экзогенными клетками». Эстроген и прогестерон (ПРОФЕТА-3) »(ClinicalTrials.gov ID NCT01940653), где они сравнивают свою практику начала приема прогестерона за 5 дней до переноса эмбриона третьего дня с более распространенной практикой в большинстве центров, когда его начинают за 3 дня до переноса третьего дня [29].
Аналогичным образом, в том же центре проводится еще одно испытание (PROFETA-5) ( ClinicalTrials.gov, идентификатор NCT02032797), где они снова сравнивают свою практику начала приема прогестерона за 7 дней до переноса бластоцисты 5-го дня. , с более распространенной практикой в большинстве центров, чтобы начать его за 5 дней до этого [30].Мы надеемся получить результаты к концу 2016 года.
6. Заключение
Прием прогестерона за три дня до переноса стадии дробления (день 2) криоконсервированных эмбрионов имеет значительно более высокие показатели беременности и имплантации по сравнению с четырехдневными. дневная добавка.
Дополнительные точки
Капсула . В проспективном исследовании было обнаружено, что прием прогестерона в течение трех дней до переноса криоконсервированных эмбрионов на стадии дробления имеет значительно более высокие показатели беременности и имплантации по сравнению с четырехдневным приемом.
Раскрытие информации
Нынешний адрес Сангиты Шармы — дом № 1, колония Вишну, Лакшми Нагар, Джайпур 302006, Раджастхан, Индия. Авторы заявляют, что описанная в нем работа является оригинальной, не была представлена и не опубликована в каком-либо другом журнале и не находится на рассмотрении. Эта работа не была представлена ни на одной встрече.
Конкурирующие интересы
У авторов нет конфликта интересов, подлежащего раскрытию.
Вклад авторов
Сангита Шарма и Абха Маджумдар внесли равный вклад в рукопись, участвуя на всех этапах разработки дизайна исследования, анализа данных и подготовки рукописи.Абха Маджумдар помог в сборе данных, а Сангита Шарма провела статистический анализ и написала рукопись. Абха Маджумдар критически отредактировал рукопись. Все авторы окончательно одобрили представленную версию.
Благодарности
Авторы хотели бы выразить благодарность доктору М. Кочару, доктору С. Талвару, доктору С. Митталу и доктору Н. Тивари за их щедрую помощь и постоянное вдохновение. Они благодарны доктору Р. Сатвику за помощь в статистическом анализе и доктору Р.Д. Инамдару за заключительный вклад в редактирование рукописи. Они также хотели бы поблагодарить доктора Г. Маджумдара, который занимался эмбриологическими аспектами исследования. Авторы благодарят всех женщин, принявших участие в этом исследовании.
Чего ожидать во время ранней беременности при ЭКО
Наконец, после лечения с помощью ЭКО вы беременны. Поздравляю! Вот чего ожидать на ранних сроках беременности при ЭКО.
Тест на беременность ЭКО
Когда можно пройти тест на беременность во время цикла лечения ЭКО? Ваш врач, скорее всего, назначит анализ крови через 10–14 дней после извлечения яйцеклеток.Анализ крови позволит определить и измерить гормон ХГЧ, «гормон беременности».
Во время лечения ЭКО не следует проходить тест на беременность в домашних условиях на ранних сроках. Сдавать несколько тестов на беременность на ранних сроках — плохая привычка, с которой борются многие женщины с проблемами фертильности, и вам следует изо всех сил сопротивляться, если вы проходите лечение от бесплодия.
Причина в том, что один из используемых препаратов от бесплодия — это гормон ХГЧ. Если вы сделаете тест на беременность на следующий день после этой инъекции, вы можете получить положительный результат не потому, что вы беременны, а потому, что тест собирает гормоны от лечения бесплодия.
Если вы хотите пройти тест на беременность в домашних условиях во время ЭКО, обязательно подождите полные 2 недели после извлечения яйцеклетки.
Продолжение поддержки прогестерона
Лечение не заканчивается с положительным результатом теста на беременность. Ваш врач может назначить вам гормональную поддержку прогестерона. Как долго он будет продолжать лечение прогестероном, будет зависеть от вашей конкретной ситуации.
Если вы принимаете прогестерон в масле в виде инъекций, вы можете перейти на вагинальные свечи или гель.Спросите своего врача о возможных вариантах.
Продолжение анализов крови для мониторинга
Ваш врач по бесплодию также, вероятно, продолжит проверять уровень гормонов в течение как минимум нескольких недель после положительного результата теста на беременность. На это есть несколько причин:
- Проверка на : Повышение уровня ХГЧ (что может указывать на многоплодную беременность)
- Мониторинг : Уровни эстрогена, особенно при наличии симптомов синдрома гиперстимуляции яичников (СГЯ)
- Наблюдение : Уровни прогестерона для здоровая беременность
Волнение и страх перед хорошими новостями
Скорее всего, вы пытались забеременеть в течение многих лет.Возможно, вы даже прошли много курсов лечения бесплодия. Наконец-то вы забеременели. Скорее всего, вы действительно взволнованы и счастливы. Но вы также можете испытывать беспокойство. Вы даже можете задаться вопросом, действительно ли все это происходит. Если у вас есть друзья, которые все еще пытаются забеременеть, вы можете почувствовать некоторую вину выжившего. Все это совершенно нормально.
Нервничать и не слишком надеяться на беременность можно понять. Это особенно верно, если в прошлом у вас были выкидыши.Не чувствуйте себя виноватым за то, что вы чувствуете. Постарайтесь найти кого-нибудь, будь то друга или психотерапевта, чтобы поговорить о своих чувствах. Это поможет.
Женщины, пережившие бесплодие, подвержены риску развития беременности и послеродовой депрессии. Чем раньше вы с кем-то поговорите, тем больше вероятность, что вам станет лучше.
Решение, когда говорить людям
Это важный момент! Однако вы можете быть готовы поделиться новостью с миром, а можете и не быть.
Если вы поделились своим прогрессом в лечении с друзьями и семьей, особенно если вы поделились подробностями об этом конкретном цикле, можно ожидать, что вы расскажете им раньше, чем позже. Если бы они знали, когда вы перенесли эмбрион, они, естественно, захотели бы узнать, сработал ли цикл!
Однако для тех, кто не был в курсе, вы можете подождать.
Когда тебе сказать? Когда вы видите, что ваш ХГЧ удваивается? После подтверждения УЗИ? После того, как вы увидите сердцебиение? После первого триместра? Все зависит от вас.Нет правильного или неправильного ответа.
Последующее УЗИ
Прежде чем выписать вас к обычному акушеру, ваш врач-репродуктолог, скорее всего, назначит одно или два УЗИ на ранних сроках беременности. Это в основном для проверки на многоплодие.
В зависимости от того, на какой неделе проводится УЗИ, вы даже можете увидеть сердцебиение ребенка.
Если вы беременны двойней, когда вы узнаете? Первое УЗИ может быть слишком рано, чтобы точно знать.Ко второму (и, безусловно, к третьему) вы должны выяснить, ожидаете ли вы одного или более одного.
Чувствую себя лучше, несмотря на СГЯ
Если у вас, к сожалению, во время лечения развился синдром гиперстимуляции яичников, симптомы могут продлиться несколько недель. Они могут даже ухудшиться. Обязательно оставайтесь на связи со своим врачом.
Немедленно сообщите своему врачу о любых ухудшающихся симптомах синдрома гиперстимуляции яичников. . СГЯ может быть опасным и опасным для жизни, если его не лечить.
Выпустить к обычному акушеру
Обычно беременность при ЭКО лечит обычный акушер (OB), а не акушер из группы высокого риска. Ваш врач-репродуктолог переведет вас к обычному акушерству примерно через 8 недель.
Возможно, вы будете рады увидеть «обычного» врача — наконец-то! Вы также можете нервничать. Переход от интенсивного наблюдения за ЭКО к более спокойным, раз в месяц посещениям обычного акушера-гинеколога может быть настоящим шоком.Не стесняйтесь поговорить со своим врачом.
Если дополнительное УЗИ поможет успокоить нервы, спросите. Ваш врач знает, через что вы прошли, чтобы забеременеть. Нервничать совершенно нормально и понятно.
Риски беременности после ЭКО
Беременность после зачатия ЭКО связана с некоторыми повышенными рисками и осложнениями. Эти риски не связаны напрямую с лечением бесплодия. Вместо этого они, скорее всего, связаны с первоначальной причиной необходимости ЭКО — бесплодием или преклонным возрастом.Взаимодействие с другими людьми
Некоторые риски и осложнения беременности, которые выше после зачатия ЭКО, включают …
Беременность после ЭКО также с большей вероятностью потребует индукции родов и имеет более высокий риск кесарева сечения. Пренатальный уход всегда важен, но особенно важно после ЭКО, мы надеемся, выявить эти осложнения на ранней стадии и вылечить (или предотвратить) их как можно скорее.
Перенос замороженных эмбрионов | Информационный бюллетень
Если вы проходите ЭКО и у вас был заморожен один или несколько эмбрионов, вы можете использовать их в следующем цикле.Этот информационный бюллетень объясняет, что входит в процесс переноса замороженных эмбрионов.
Что такое цикл переноса замороженных эмбрионов?
Цикл переноса замороженных эмбрионов (FET) означает размораживание одного или нескольких эмбрионов (замороженных во время предыдущего цикла лечения) и перенос этого эмбриона (или эмбрионов) в матку, чтобы попытаться установить беременность. Это обычная процедура в клинике Life Fertility Clinic.
Когда рекомендуется цикл замороженных эмбрионов?
Когда яичники стимулируются в типичном цикле ЭКО или ИКСИ, они производят несколько яйцеклеток для осеменения, и это часто приводит к созданию нескольких здоровых эмбрионов.Так как только один (или два) будут перенесены в матку немедленно, остальные могут быть заморожены для использования в другом цикле ЭКО, если первый перенос не приведет к беременности, или в более позднее время для создания родного брата или сестры.
Иногда женщине, проходящей лечение ЭКО, рекомендуется заморозить все свои эмбрионы и не переносить их немедленно, если слизистая оболочка матки не достигла подходящей стадии или если у нее есть риск развития синдрома гиперстимуляции яичников (СГЯ). .
Специалист по фертильности также все чаще рекомендует замораживать все эмбрионы пациентки, потому что более естественная среда в матке во время более позднего цикла может иметь больше шансов на установление беременности.
Замораживание эмбрионов — также потенциальный путь для женщины, которая хочет отложить беременность до 30 или 40 лет, но понимает, что к тому времени у нее может не быть подходящих собственных яйцеклеток.
Каковы показатели успешности переноса замороженных эмбрионов?
Успешность беременности зависит от ряда факторов, включая возраст женщины.
Некоторые эмбрионы (или, возможно, все эмбрионы) не выдерживают процесса замораживания и оттаивания, если клетки повреждены. Выживаемость замороженных эмбрионов составляет более 90%, если эмбрионы замораживаются путем «витрификации» на стадии бластоцисты (5-6 дней после оплодотворения).Если они замораживаются на более ранних стадиях путем «медленного замораживания», приблизительно 80% выдерживают процесс замораживания и оттаивания.
Если эмбрион, остеклованный на стадии бластоцисты, разморозить и перенести, он будет иметь примерно такой же успех, как и свежий эмбрион.
Нет доказательств того, что замороженные и размороженные эмбрионы приводят к большему количеству выкидышей или аномалий.
Что включает в себя цикл переноса замороженных эмбрионов?
Когда вы будете готовы начать цикл ЭКО, обратитесь к координатору медсестры ЭКО.Она изучит инструкции вашего специалиста по фертильности и поможет вам заполнить все документы для цикла (например, формы согласия и Medicare).
Вы не можете продолжить какую-либо часть цикла FET, пока вы и ваш партнер (если у вас есть партнер, который участвовал в первоначальном лечении) не подписали и не вернули соответствующие формы согласия.
Перед тем, как замороженный эмбрион может быть перенесен в вашу матку, слизистая оболочка матки (эндометрий) должна быть подготовлена к правильной стадии «естественного цикла» или «цикла заместительной гормональной терапии», как описано ниже.
Естественный цикл
В естественном цикле FET мы позволяем эндометрию утолщаться естественным образом как часть вашего нормального цикла. Мы отслеживаем цикл, проверяя развивающийся фолликул яйцеклетки на яичнике и толщину эндометрия с помощью ультразвука, и, как только они достигают подходящего размера / толщины, мы запускаем овуляцию.
Примерно через неделю после этого происходит перенос эмбриона. Точное время будет зависеть от вашего индивидуального плана лечения и от того, на какой стадии развития ваши эмбрионы были заморожены.Лекарства с прогестероном в виде инъекций или пессариев часто вводятся во второй половине цикла, чтобы поддержать эндометрий.
Цикл заместительной гормональной терапии (ЗГТ)
Цикл ЗГТ часто используется для контроля цикла, особенно у женщин, у которых цикл не регулярный. Мы используем дополнительные препараты эстрогена и прогестерона, чтобы довести эндометрий до нужной стадии.
Вы будете принимать препараты эстрогена в течение всего цикла и препараты прогестерона во второй части цикла.Мы отслеживаем развитие эндометрия с помощью УЗИ, чтобы узнать, когда вводить прогестерон. Ваши эмбрионы обычно имплантируются примерно через неделю после начала прогестерона, но это может варьироваться в зависимости от индивидуальных обстоятельств и стадии, на которой ваши эмбрионы были заморожены.
Когда мои эмбрионы разморозят?
Лаборатория разморозит ваши эмбрионы, чтобы стадия развития эмбриона соответствовала правильной стадии вашего менструального цикла. Время также зависит от того, на какой стадии были заморожены эмбрионы.В Life Fertility Clinic мы обычно замораживаем эмбрионы на стадии бластоцисты, а затем размораживаем их утром в день переноса эмбрионов.
Как переносятся эмбрионы?
Мы используем тонкую трубку (катетер), чтобы провести эмбрион через шейку матки в матку. Небольшое количество питательной среды также помещается в матку с эмбрионом. Этот метод обычно не требует седативного действия, и большинство женщин сообщают только о легком дискомфорте.
Что происходит после переноса эмбриона?
Перед тем, как вы отправитесь домой после перевода, ваша медсестра-координатор ознакомится с инструкциями вашего специалиста по репродуктивной системе, включая ваши лекарства и все аспекты образа жизни.
Мы заказываем анализ крови на беременность на срок от 11 до 14 дней после переноса эмбриона. В анализе крови измеряется гормон хорионический гонадотропин человека (ХГЧ), который вырабатывается беременностью. Пожалуйста, подождите до рекомендованной даты, чтобы сдать анализ, так как гормоны, используемые во время цикла, могут привести к ложным показаниям, если вы сделаете тест слишком рано.
Какой бы тип цикла FET у вас ни был, очень важно продолжать прием прописанных лекарств до тех пор, пока вы не получите результаты теста на беременность.
У некоторых женщин перед тестом на беременность наблюдаются кровотечения или кровянистые выделения. Это не обязательно период, и очень важно, чтобы вы продолжали принимать все прописанные лекарства, пока не поговорите со своим координатором медсестер или специалистом по репродуктивной системе.
Связаться с Life Fertility Clinic
Дружелюбная и профессиональная команда Life Fertility Clinic с радостью ответит на любые ваши вопросы о переносе замороженных эмбрионов.
Когда раньше можно проходить тест на беременность во время ЭКО?
После переноса эмбриона ЭКО начинается мучительное ожидание обнадеживающего BFP (большой жирноположительный результат теста на беременность).Это руководство расскажет вам обо всем, что вам нужно знать о тестировании на беременность во время ЭКО.От компании Halle Tecco
После переноса 5-дневного эмбриона требуется несколько дней, чтобы эмбрион прижался к слизистой оболочке эндометрия и прикрепился к ней. Когда это происходит, организм женщины начинает вырабатывать гормон беременности (ХГЧ) из клеток развивающейся плаценты.
Домашний анализ мочи : В зависимости от того, когда происходит имплантация, беременность может быть обнаружена с помощью некоторых ранних домашних тестов на беременность уже через пять дней после переноса 5-дневного эмбриона.Чтобы выявить беременность как можно раньше, вам нужно использовать высокочувствительный тест, такой как тест на беременность Natalist, который может определять гормон беременности с пороговым значением 10 мМЕ / мл.
Однако некоторые женщины не видят положительного результата домашнего теста в течение семи или более дней после перевода. Если вы хотите провести тест на беременность дома после переноса эмбриона и назначить анализ крови на 10-й день, я лично рекомендую проводить тестирование утром каждый день, начиная с шести дней после переноса.А если вы начинаете чувствовать ранние признаки утреннего недомогания или тошноты, вы можете попробовать наш травяной чай во время беременности.
Анализ крови : Одно исследование 369 пациенток, перенесших ЭКО, показало, что ранний анализ крови на беременность через пять-шесть дней после переноса был очень предсказуемым успешных беременностей при переносе как свежих, так и замороженных эмбрионов. В ходе исследования было изучено 160 положительных и 84 отрицательных теста на беременность, измеренных через пять-шесть дней после перевода.Из положительных тестов 73,9% имели живорождение и 16,2% имели биохимическую потерю (ранний выкидыш). Из отрицательных тестов 20% были положительными с девятого по одиннадцатый день, но 82,4% из них были биохимическими потерями и только 3,6% имели живорождение.
✨ Магазин высокочувствительных тестов на беременность ⟶
Некоторые клиники просят вас дождаться анализа крови на беременность (β-ХГЧ, или «бета»), чтобы проверить на беременность, вместо того, чтобы проходить тест на беременность дома. Лично я никогда не мог дождаться двух недель и сдавал домашние тесты раньше, через пять или шесть дней после перевода.
Плюс прохождения теста дома в том, что вы можете получить ответ раньше.
Риски прохождения домашнего теста:
- Ложные срабатывания : Если ваши лекарства содержат ХГЧ, возможно, тест просто определяет уровень гормонов от лечения бесплодия. Если вы не знаете, включены ли в ваши лекарства ХГЧ, спросите в своей клинике.
- Ложноотрицательные результаты : Если сделать это слишком рано, в моче может быть недостаточно гормона ХГЧ для получения положительного результата.По мере того, как беременность прогрессирует и в организме присутствует больше ХГЧ, вероятность ложноотрицательного результата уменьшается.
- Ошибка пользователя : При неправильном проведении домашний тест на беременность может дать неверный результат.
- Химическая беременность : поскольку это ранняя беременность, беременность может быть биохимической (преждевременный выкидыш).
Имейте в виду, что если вы сделаете тест дома и получите отрицательный результат, есть вероятность, что вы беременны, поэтому не прекращайте прием лекарств! Анализ крови на беременность в вашей клинике даст вам официальное подтверждение.
Узнайте больше о ваших шансах на беременность при ЭКО.
Наш домашний тест на беременность может определять гормон ХГЧ с пороговым значением 10 мМЕ / мл. Женщины использовали его для выявления беременности уже через три-пять дней после переноса эмбриона. Поскольку на ранних сроках беременности уровень ХГЧ быстро повышается, положительный результат будет темнеть с каждым днем, когда вы тестируете. Чем ближе вы к дате начала бета-ХГЧ, тем надежнее будут результаты теста на беременность на ранних сроках.
Бета ХГЧ — это гормон, вырабатываемый плацентой во время беременности и обнаруживаемый в крови. Бета-тест ХГЧ — это анализ крови, используемый для диагностики беременности. Бета-ХГЧ отличается от домашнего теста:
- В то время как домашний тест на беременность показывает только положительный или отрицательный результат, тест на бета-ХГЧ позволяет определить количественный уровень ХГЧ в крови.
- Концентрации ХГЧ в моче составляют примерно половину или менее половины соответствующих концентраций ХГЧ в сыворотке.Это означает, что в моче должно быть вдвое больше ХГЧ, чем покажет анализ крови.
В зависимости от учреждения, уровень ХГЧ менее 5 мМЕ / мл считается отрицательным для беременности, а уровень выше 25 мМЕ / мл считается положительным для беременности. Уровень ХГЧ от 6 до 24 мМЕ / мл считается серой зоной, и вам, вероятно, придется повторно проверить, повышается ли ваш уровень, чтобы подтвердить беременность.
