Вакцина АДС-М — многопрофильная клиника Чудо-Доктор в Москве
Наличие вакцин уточняйте у администраторов клиники.
Дифтерия (греч. διφθέρα — кожа), устар. дифтерит — инфекционное заболевание, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера). Чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы.
Столбняк — это инфекционное заболевание, вызываемое бактерией Clostridium tetani, с острым характером течения и преимущественным поражением нервной системы.
Вакцина рассматривается как смесь компонентов, подвергнутых прохождению специальной обработки. Составляющие препарата не могут стать причиной тяжелой токсической реакции или спровоцировать инфекционное поражение.
Прививка АДС-М подстегивает иммунную систему на соответствующий ответ, в котором и заключается принцип ее действия. В результате человек обретает невосприимчивость к таким заболеваниям, как дифтерия и столбняк.
Симптомы инфекционного заболевания
Перечисленные инфекции относятся к разряду бактериальных патологий острого характера. Заболевший представляет угрозу для окружающих. В ситуации со столбняком заразиться реально и от животных. Дифтерия локализуется в области верхних дыхательных путей.
К числу клинических симптомов относятся следующие признаки:
- Увеличение температуры на фоне слабости и измененных размеров лимфатических узлов;
- Болезненные ощущения в горле, тканевый отек в зоне шеи, трудности при глотании;
- Гиперемия глоточной слизистой оболочки и увеличение миндалин;
- Налет на них, захватывающий прилегающие ткани.
При наступлении осложнений страдает сердце, наступает мышечный шейный паралич, нарушается функционирование нервной системы. При особых обстоятельствах не исключается летальный исход.
Когда делают прививку от дифтерии?
Вакцина АДС-М считается комплексной.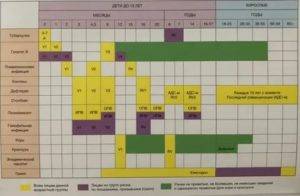 Ее введение допустимо через 3 месяца с момента рождения ребенка. Клиническая картина столбняка разнится с таковой при дифтерии.
Ее введение допустимо через 3 месяца с момента рождения ребенка. Клиническая картина столбняка разнится с таковой при дифтерии.
Как правило, больные ощущают:
- Температурное повышение и слабость;
- Проблемы с дыханием, заключенные в его затруднении;
- Дыхательные спазмы, приводящие к смертельному исходу.
Рассматриваемые заболевания наносят ущерб нервной системе. Их возбудители невосприимчивы к лечению даже сильнейшими антибактериальными средствами. Облегчить протекание инфекции или предотвратить ее поможет вовремя сделанная АДСМ прививка.
Она показана не только в детском возрасте. Возрастная принадлежность не служит препятствием для принятия профилактических мер, направленных на отведение угрозы заражения в любой момент.
Что за прививка АДС-М?
Формой выпуска вакцины является суспензия. Для нее характерен желто-белый оттенок. Все ампулы вмещают 1 мл вещества, соответствующий удвоенной дозе анатоксина.
Для нее характерен желто-белый оттенок. Все ампулы вмещают 1 мл вещества, соответствующий удвоенной дозе анатоксина.
Инструктивные материалы рекомендуют применять прививку, если:
- Планируется профилактика дифтерии и столбняка в детском возрасте с 6 лет;
- Необходимо вакцинировать взрослых, с момента последнего прививания которых прошло 20 лет;
- Требуется заменить АКДС и АДС, основываясь на детских реакциях и осложнениях;
- Нужно привить 4-летних детей, не получивших в свое время АКДС.
Прививка АДС-М взрослым и детям показана каждые 10 лет. Она формирует иммунитет на долгие годы.
Куда делают прививку АДС-М?
В соответствии с обновленными рекомендациями практикуется внутримышечное введение препарата в области передненаружной части бедра. Возможно подкожное глубокое инъецирование в подлопаточную зону.
Противопоказания для применения АДС-М
АДС-М прививка детям и взрослым не делается при наличии противопоказаний постоянного или временного свойства.
К числу первых относятся:
- Яркая реакция на вакцинацию указанным препаратом в прошлом;
- Осложнения после его введения.
Ко второй группе принадлежат:
- Беременность и кормление грудью;
- Обострение хронических состояний;
- Текущий инфекционный процесс;
- Аллергическая реакция;
- Продромальные явления с плохим самочувствием, суставной ломотой, слабостью.
Прививка разрешается спустя месяц после исчезновения признаков аллергии. В остальных случаях выдерживать паузу не требуется.
Люди, не привитые от инфекций, составляют группу риска. Они могут заразиться ими сами и инфицировать других, в особенности детей со слабым иммунитетом. Единовременная вакцинация АДС-М способна предотвратить возможную гибель человека от дифтерии и столбняка.
Преимущества вакцинации АДС-М в клинике «Чудо Доктор»
Обращение к врачу — терапевту с целью получения прививки сопровождается медицинским осмотром. В медицинском центре используются только те препараты, которые прошли сертификацию и подтвердили свое качество. Вакцина отличается высокой эффективностью с минимальными побочными явлениями.
В медицинском центре используются только те препараты, которые прошли сертификацию и подтвердили свое качество. Вакцина отличается высокой эффективностью с минимальными побочными явлениями.
Персонал клиники строго придерживается соблюдения правил при выполнении прививки от столбняка и дифтерии. Это обстоятельство исключает возникновение осложнений и побочных реакций на используемый препарат.
Специалисты «Чудо Доктор» помогут достигнуть максимального результата в деле сохранения здоровья. Вы не столкнетесь с неожиданными проблемами в будущем, вызванными такими серьезными заболеваниями.
Подумайте о своем здоровье – заблаговременно пройдите вакцинацию!
Стоит ли делать прививки в разгар пандемии — Российская газета
Как должна проводиться вакцинация в период пандемии коронавируса, можно ли прививками перегрузить иммунную систему, что будет, если отказаться от них вовсе, рассказала «РГ» заведующая отделением вакцинопрофилактики детей с отклонениями в состоянии здоровья и семейной вакцинации «НМИЦ здоровья детей» Минздрава России Наталья Ткаченко.
Нужно делать плановые прививки ребенку в разгар эпидемии коронавируса?
Наталья Ткаченко: Категорического запрета на плановую вакцинацию детей пока не было. По совершенно понятной причине: если отказаться от прививок, то через 3-6 месяцев мы получим вспышки других заболеваний, в числе которых — коклюш, пневмококковая инфекция, корь, краснуха, паротит, ветрянка и другие. Даже в условиях эпидемии коронавируса вакцинация должна проводиться, но с соблюдением всех мер предосторожности.
Стоит опасаться, что из-за прививки ослабнет иммунитет ребенка?
Наталья Ткаченко: Нет… Прививка стимулирует иммунитет, она заставляет его вырабатывать антитела против инфекции. Суть вакцинации — это обучение иммунной системы.
Активный иммунитет, который мы приобретаем к инфекционным болезням, можно получить только двумя способами: переболеть или сделать прививку. Первый способ опасен тем, что сложно предсказать, как человек будет болеть: легко или очень тяжело.
Можно прививками перегрузить иммунную систему?
Наталья Ткаченко: Многие боятся прививаться, а уж использовать комбинированные многокомпонентные вакцины тем более! Например, есть шестивалентная вакцина против коклюша, дифтерии, столбняка, полиомиелита, вирусного гепатита B и гемофильной инфекции. Приходят родители и просят все сделать по отдельности, чтобы уменьшить «нагрузку» на иммунную систему ребенка. То есть предлагают сначала три раза сделать прививку от полиомиелита, потом отдельно три раза от коклюша, дифтерии, столбняка и гепатита B. О чем они беспокоятся? Вакцина полиомиелитная инактивированная содержит 3 антигена, противококлюшная — столько же, против дифтерии и столбняка — по одному антигену. Для сравнения — нагрузка цельноклеточной вакцины АКДС, которая начала применяться во второй половине ХХ века в Советском Союзе и до сих пор широко используется, равна трем тысячам антигенов. Почувствуйте разницу: три тысячи или всего десять антигенов! От чего вы хотите освободить ребенка? Современные вакцины высокоэффективны, хорошо переносятся, не угнетают иммунную систему, а, скорее наоборот, стимулируют ее.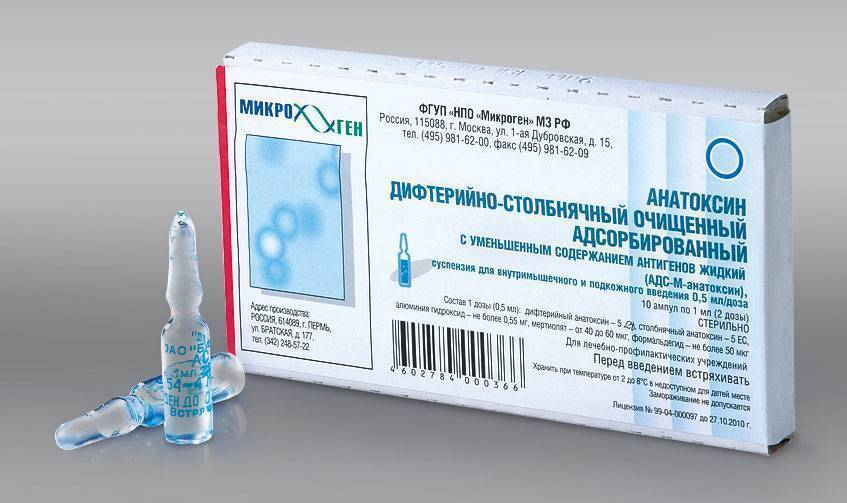
Осторожность в прививках необходима при врожденном или приобретенном иммунодефиците, например, в том случае, когда ребенок получает иммуносупрессивную терапию, которая снижает иммунный ответ организма. В частности, абсолютно противопоказана вакцинация живыми вакцинами после трансплантации почки, печени, сердца, легких, а также детям с онкологическими заболеваниями, которым назначена химиотерапия. Живые вакцины противопоказаны также при беременности, поэтому позаботиться о своем здоровье и здоровье будущего ребенка женщина, планирующая беременность, должна заранее!
Какие бывают противопоказания для того, чтобы на время отложить вакцинацию?
Наталья Ткаченко: Если ребенок заболел, к примеру, у него температура или понос, рвота, тогда на некоторое время вакцинация откладывается. Но нужно смотреть на общее состояние пациента. Если болезнь протекала легко и это была обычная сезонная респираторная инфекция без высокой температуры, то на самом деле через 2-3 дня после нормализации температуры прививку можно делать. Если болезнь сопровождается лихорадкой, ребенок лечится антибиотиками, лучше подождать, иногда необходимо отложить вакцинацию до месяца. Зависит от того, как будет улучшаться состояние.
Если болезнь сопровождается лихорадкой, ребенок лечится антибиотиками, лучше подождать, иногда необходимо отложить вакцинацию до месяца. Зависит от того, как будет улучшаться состояние.
Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита. Фото: istock / Bet_Noire
Насколько оправданы прививки в грудном возрасте? Можно от них отказаться?
Наталья Ткаченко: Когда 1,5 года назад мы проводили анкетирование родителей по вакцинации детей против пневмококковой инфекции, которая начинается в 2 месяца, то были удивлены. Это одна из самых ранних вакцин в Национальном календаре профилактических прививок России. В тех случаях, когда эта вакцинация не проводилась, мы ожидали на первом месте увидеть отказы родителей от нее. Но были страшно удивлены, когда на первое место вышли рекомендации врача. Причем зачастую это были не письменные медотводы, а устные советы об отказе или переносе сроков иммунизации! Это был шок, потому что наиболее тяжело пневмококковая инфекция протекает именно у ребенка самого раннего возраста. Если это отит — то гнойный, с частыми осложнениями, если пневмония, то она зачастую приобретает деструктивный характер. Кроме того, именно у маленьких детей отмечается самый высокий уровень заболеваемости пневмококковыми менингитами!
Если это отит — то гнойный, с частыми осложнениями, если пневмония, то она зачастую приобретает деструктивный характер. Кроме того, именно у маленьких детей отмечается самый высокий уровень заболеваемости пневмококковыми менингитами!
Новорожденный ребенок рождается «стерильным». Сразу после рождения его иммунная система сталкивается с огромным количеством антигенов. Это всевозможные бактерии, которые находятся вокруг, вирусы, пищевые антигены, например, те, что он получает с молоком матери, антигены пылевые и пыльцевые. Но его иммунная система с этим благополучно справляется. Другое дело, что она еще не обучена и не готова сопротивляться инфекционным болезням. Вакцинация восполняет собой эту слабость, позволяя заблаговременно выработать антитела к разным инфекциям.
Бывает, что организм не может справиться с вирусом или микробом, который содержит вакцина?
Наталья Ткаченко: На самом деле большинство вакцин — неживые. Это значит, что инфекционный агент в них предварительно умерщвлен. Более того, часто они содержат лишь часть бактериальной клетки или вируса. Это касается прививок от вирусных гепатитов А и B, вируса папилломы человека, полиовируса, коклюша, дифтерии, столбняка. Любая инактивированная вакцина не содержит патогена, который вызывает болезнь. Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита, но культуры в них настолько ослаблены, что не способны размножаться в организме. Они не вирулентны, то есть не могут причинить вреда организму, в отличие от инфекции.
Более того, часто они содержат лишь часть бактериальной клетки или вируса. Это касается прививок от вирусных гепатитов А и B, вируса папилломы человека, полиовируса, коклюша, дифтерии, столбняка. Любая инактивированная вакцина не содержит патогена, который вызывает болезнь. Живые вирусы содержатся в вакцинах против кори, краснухи, ветряной оспы, паротита, полиомиелита, но культуры в них настолько ослаблены, что не способны размножаться в организме. Они не вирулентны, то есть не могут причинить вреда организму, в отличие от инфекции.
Что будет, если вовсе отказаться от прививок?
Наталья Ткаченко: Как только падает процент охвата вакцинацией населения в каком-либо регионе, там возникает вспышка инфекции. Так было в 90-е годы в России. Советский Союз распался в 1991 году, и уже в 1993-1994 годах было зарегистрировано порядка 40 тысяч случаев дифтерии в Российской Федерации. В 2011 году Европа получила мощнейшую вспышку кори, когда резко упала привитость населения против этого заболевания. Тогда и в Российской Федерации был отмечен резкий подъем заболеваемости корью, и мы тоже были вынуждены последние несколько лет активно проводить догоняющую вакцинацию взрослых против кори. Не будет вакцинации от гриппа — будут вспышки гриппа, колоссальные вспышки.
Тогда и в Российской Федерации был отмечен резкий подъем заболеваемости корью, и мы тоже были вынуждены последние несколько лет активно проводить догоняющую вакцинацию взрослых против кори. Не будет вакцинации от гриппа — будут вспышки гриппа, колоссальные вспышки.
Насколько эффективна прививка от гриппа, учитывая, что вирус постоянно мутирует?
Наталья Ткаченко: Истинная мутация — это то, что произошло с коронавирусом: где, когда и как он мутировал, на этот вопрос не ответит никто. Доподлинно неизвестно, когда конкретно появится эффективная вакцина. А когда мы говорим о вакцинации против гриппа, это рутинная вакцинация, это обыденное дело для человечества. Истинных мутаций встречается не так уж и много. На самом деле это просто чередование видов гриппа А и гриппа B. Все штаммы хорошо известны, пути распространения гриппа тоже понятны и изучены. Как правило, шествие гриппа начинается с Юго-Восточной Азии, где сезонная вспышка начинается весной. Штаммы отбираются, исследуются, и уже летом производится вакцина для других территорий. Выбранную вакцину запускают в производство, чтобы в дальнейшем опередить волну гриппа, которая неизбежно придет.
Штаммы отбираются, исследуются, и уже летом производится вакцина для других территорий. Выбранную вакцину запускают в производство, чтобы в дальнейшем опередить волну гриппа, которая неизбежно придет.
От себя добавлю, что в предстоящем эпидсезоне 2020-2021 гг. особое внимание надо уделить именно вакцинации против пневмотропных инфекций, таких как грипп, пневмококковая инфекция и коклюш.
Пресс-центр
опубликовано: | изменено:
Прививка от дифтерии
Варианты вакцин
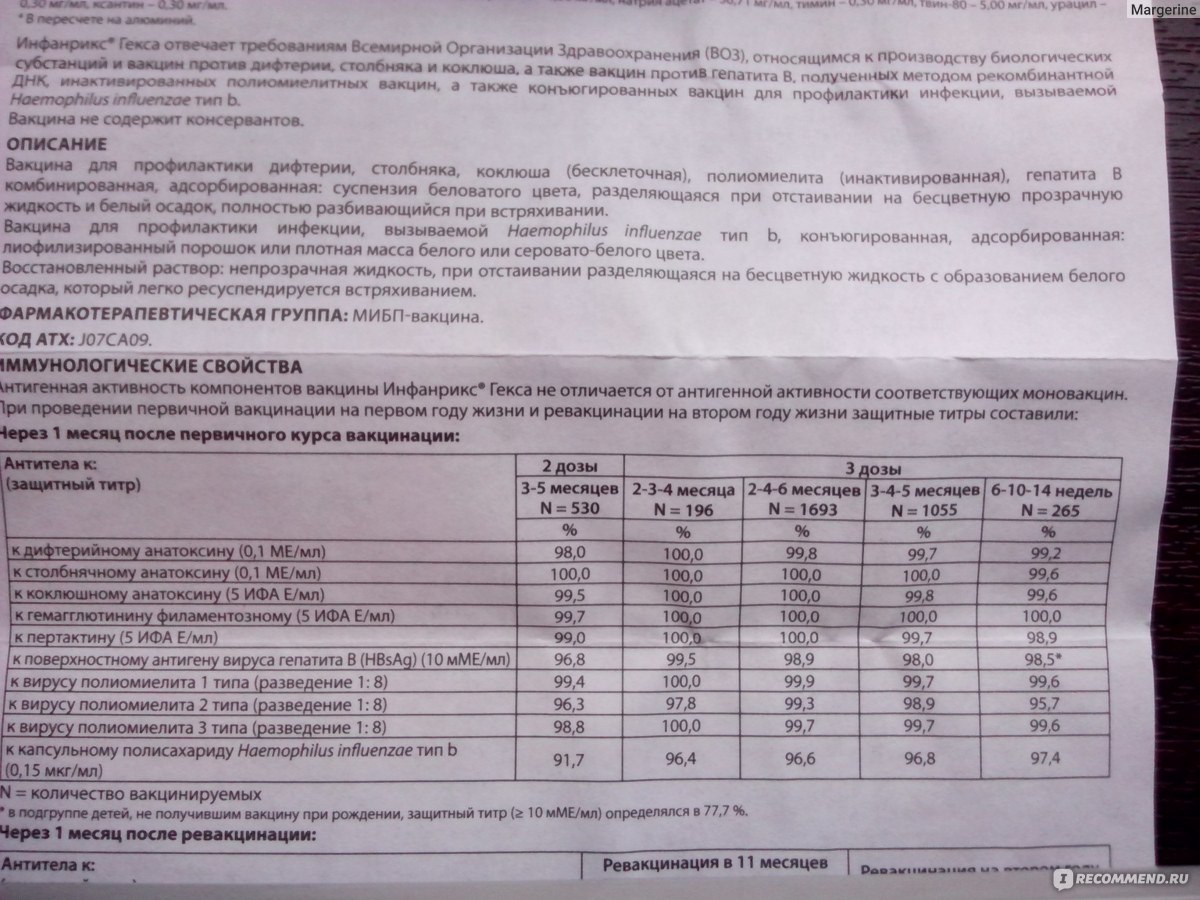
Вакцины против дифтерии производятся на основе дифтерийного анатоксина, являющегося модифицированным бактериальным токсином, который индуцирует защитный антитоксин.Прививка для профилактики дифтерии представляет собой анатоксин, адсорбированный на алюминия гидроксиде. Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса).
Прививка АКДС состоит из смеси корпускулярной коклюшной вакцины, дифтерийного и столбнячного анатоксинов. АДС-анатоксин представляет собой очищенные и адсорбированные дифтерийный и столбнячный анатоксины. АДС-М-анатоксин отличается от АДС уменьшенным содержанием антигенов — в одной прививочной дозе (0,5 мл) содержится 5 ЛФ (единица измерения активности компонентов) дифтерийного анатоксина и 5 ЕС (единица измерения активности компонентов) столбнячного анатоксина (для сравнения, в 0,5 мл прививки АДС содержится 30 ЛФ дифтерийного анатоксина и 20 ЕС столбнячного анатоксина).
Все вакцины для профилактики дифтерии, столбняка и коклюша являются инактивированными (убитыми), то есть они не содержат ничего живого. Известно, что отдельные антигены в чистом виде и инактивированные вакцины уступают по эффективности живым вакцинам. В этой связи в качестве усилителя (т.
Принципы и цели вакцинации
Дифтерия – крайне опасное своими осложнениями заболевание, для ее профилактики необходима вакцинация. Производство вакцин – сложный многоступенчатый процесс. Дифтерийный анатоксин получают из токсина, продуцируемого дифтерийным микробом. Микроорганизмы культивируют в жидкой питательной среде, в которую они выделяют токсин. Полученную среду тщательно освобождают от микробных клеток, а затем обрабатывают, чтобы полностью обезвредить токсин, сохранив только его иммунизирующую активность. Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина.
Дозировка — у детей с 3-х месяцев до 4 лет — три прививки от дифтерии по 0,5 мл с интервалом 6 недель, с последующей ревакцинацией через 12 месяцев после третьей прививки; у детей старше 4 лет и взрослых – две прививки от дифтерии по 0,5 мл с интервалом 4-6 недель с последующей ревакцинацией через 9-12 месяцев
После проведения серии первичной иммунизации средняя продолжительность защиты от дифтерии составляет около 10 лет. Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Эффективность вакцин
Введение в 1994 г. массовой иммунизации населения страны против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. В совокупности с многолетним надзором это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%.
Все компоненты АКДС-вакцин способны формировать иммунитет практически у 100% привитых.
Побочные реакции
После введения адсорбированных препаратов (внутримышечно или подкожно) на месте инъекции может некоторое время сохраняться небольшое уплотнение, которое не опасно для организма.
Прививки АКДС являются наиболее реактогенными, «тяжелыми» вакцинами детского возраста. В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
Общие реакции на прививку от дифтерии в среднем отмечаются у 20% привитых: повышение температуры тела (до 30%), прочие (беспокойство или, наоборот, заторможенность, рвота, понос, нарушения аппетита). Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Риск поствакцинальных осложнений
Как и на введение любой другой вакцины, в редких случаях возможны аллергические реакции на компоненты АКДС-вакцины. Эти осложнения связаны не со свойствами прививки, а с количеством вспомогательных веществ в конкретных препаратах, наличием у ребенка аллергии к ним и, в части случаев, несоблюдением правил вакцинации. Показателен тот факт, что, согласно статистике поствакцинальных осложнений в США, даже тяжелые аллергические реакции на АКДС-вакцины не привели к тяжелым последствиям ни в одном случае с 1978 года, с учетом того, что за этот период было сделано около 80 млн прививок против дифтерии. К вероятным специфическим осложнениям на прививки АКДС можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины коклюшной палочки (даже инактивированной) в комбинированных вакцинах имеют свойство раздражать, у крайне небольшой части восприимчивых детей, мозговые оболочки.
Редкими проявлениями неврологических осложнений на прививку от дифтерии могут быть: судороги без повышения температуры – 0,3-90 на 100 тыс. прививок, осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых. В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог у привитых и непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут проявляться в виде судорог в возрасте 3-4 месяцев, когда начинают проводить вакцинацию, и связаны с прививкой только временным фактором.
Противопоказания
Помимо общих противопоказаний к вакцинации против дифтерии, таких как острое заболевание, аллергия к компонентам прививок и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги без повышения температуры (афебрильные). В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
Когда прививать?
Курс первичной вакцинации против дифтерии проводят детям с 3-месячного возраста троекратно, с интервалом 45 дней. Первая ревакцинация проводится прививкой АКДС через 12 месяцев после 3-й вакцинации, вторая ревакцинация — с 7 лет АДС-М-анатоксином, третья — в 14 лет, и далее взрослым– каждые 10 лет АДС-М-анатоксином
Все о вакцинации.
 Виды вакцин
Виды вакцинСОДЕРЖАНИЕ
Что такое вакцинопрофилактика? Это система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок. Вакцины защищают людей от очень тяжелых инфекционных болезней.
Еще несколько десятилетий назад врачам приходилось неустанно бороться с такими инфекциями, как натуральная оспа, полиомиелит, дифтерия, коклюш, корь, эпидемический паротит, краснуха. Многих больных спасти не удавалось, многие оставались инвалидами.
Все радикально изменилось с появлением вакцин. Мир полностью избавлен от натуральной оспы, во многих странах ликвидирован полиомиелит, резко сократилось число и тяжесть течения дифтерии, коклюша, кори, краснухи, эпидемического паротита. С помощью прививок врачи научились бороться с такой инфекцией, как гепатит В, который чрезвычайно опасен возможностью формирования хронического поражения печени (цирроз, рак).
Человеку свойственно быстро забывать неприятные для него вещи: вот и вспышки инфекционных заболеваний, уносившие тысячи, а иногда и миллионы, человеческих жизней, забылись. По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
К сожалению – нет!
При снижении порога вакцинации возможна новая вспышка инфекций.
Например:
1973-1974 года – натуральная оспа в Стокгольме;
1990-1999 года – дифтерия в СССР;
Вспышка кори в г. Екатеринбурге в 2016-17 годах у непривитых от кори лиц.
Благодаря вакцинопрофилактике появилась возможность защиты от 40 инфекционных заболеваний. Часть из этих прививок ставят всему населению, часть – по эпидемическим показаниям. Это зависит от опасности распространения инфекции на данной территории.
Обязательными на всей территории России являются прививки против туберкулеза (БЦЖ), коклюша, дифтерии, столбняка, кори, эпидемического паротита, краснухи, пневмококковой и гемофильной (ХИБ) инфекций. На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
Дети, организм которых ослаблен в силу разных причин врожденного или приобретенного характера, особенно подвержены инфекции, болеют тяжело, часто с осложнениями и возможным неблагоприятным исходом. Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
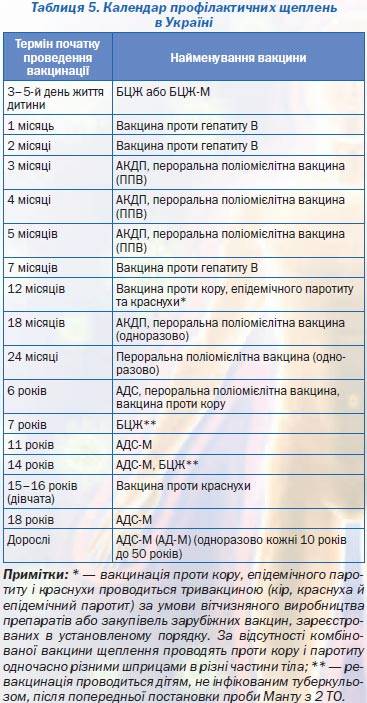
КАЛЕНДАРЬ ПРИВИВОК
|
Возраст |
Наименование прививки |
|
Новорожденные в первые 24 часа жизни |
Первая вакцинация против гепатита В |
|
Новорожденные (при выписке из родильного дома) |
Вакцинация против туберкулеза |
|
1 месяц |
Вторая вакцинация против гепатита В |
|
2 месяца |
Первая вакцинация против пневмококковой инфекции Первая вакцинация против ротавирусной инфекции |
|
3 месяца |
Первая вакцинация против дифтерии, коклюша, столбняка Первая вакцинация против полиомиелита Первая вакцинация против гемофильной инфекции Вторая вакцинация против ротавирусной инфекции |
|
4,5 месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка Вторая вакцинация против полиомиелита Вторая вакцинация против гемофильной инфекции Вакцинация против пневмококковой инфекции Третья вакцинация против ротавирусной инфекции |
|
6 месяцев |
Третья вакцинация против гепатита В Третья вакцинация против дифтерии, коклюша, столбняка Третья вакцинация против полиомиелита Третья вакцинация против гемофильной инфекции |
|
9 месяцев |
Первая вакцинация против менингококковой инфекции |
|
11 месяцев |
Вторая вакцинация против менингококковой инфекции |
|
12 месяцев |
Четвертая вакцинация против гепатита В Вакцинация против кори, краснухи, эпидемического паротита Вакцинация против ветряной оспы |
|
15 месяцев |
Ревакцинация против пневмококковой инфекции Первая вакцинация против клещевого энцефалита |
|
18 месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка Первая ревакцинация против полиомиелита Ревакцинация против гемофильной инфекции |
|
20 месяцев |
Вторая ревакцинация против полиомиелита Первая вакцинация против гепатита |
|
21 месяц |
Вторая вакцинация против клещевого энцефалита |
|
26 месяцев |
Вторая вакцинация против гепатита А |
|
2 года 6 месяцев |
Первая ревакцинация против клещевого энцефалита |
|
6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита Вторая вакцинация против ветряной оспы |
|
6-7 лет |
Вторая ревакцинация против дифтерии, столбняка Ревакцинация против туберкулеза |
|
13 лет (обоего пола) |
Вакцинация против папилломавирусной инфекции |
|
14 лет |
Третья ревакцинация против дифтерии, столбняка Третья ревакцинация против полиомиелита |
АКДС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.

Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.

От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. АКДС вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация?
С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ИНФАНРИКС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная бесклеточная вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание). За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. Учитывая сложную эпид. обстановку по коклюшу на территории Свердловской области, МЗ Свердловской области рекомендована 2 ревакцинация против коклюша вакциной «инфанрикс» в возрасте 6 лет. Инфанрикс вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления.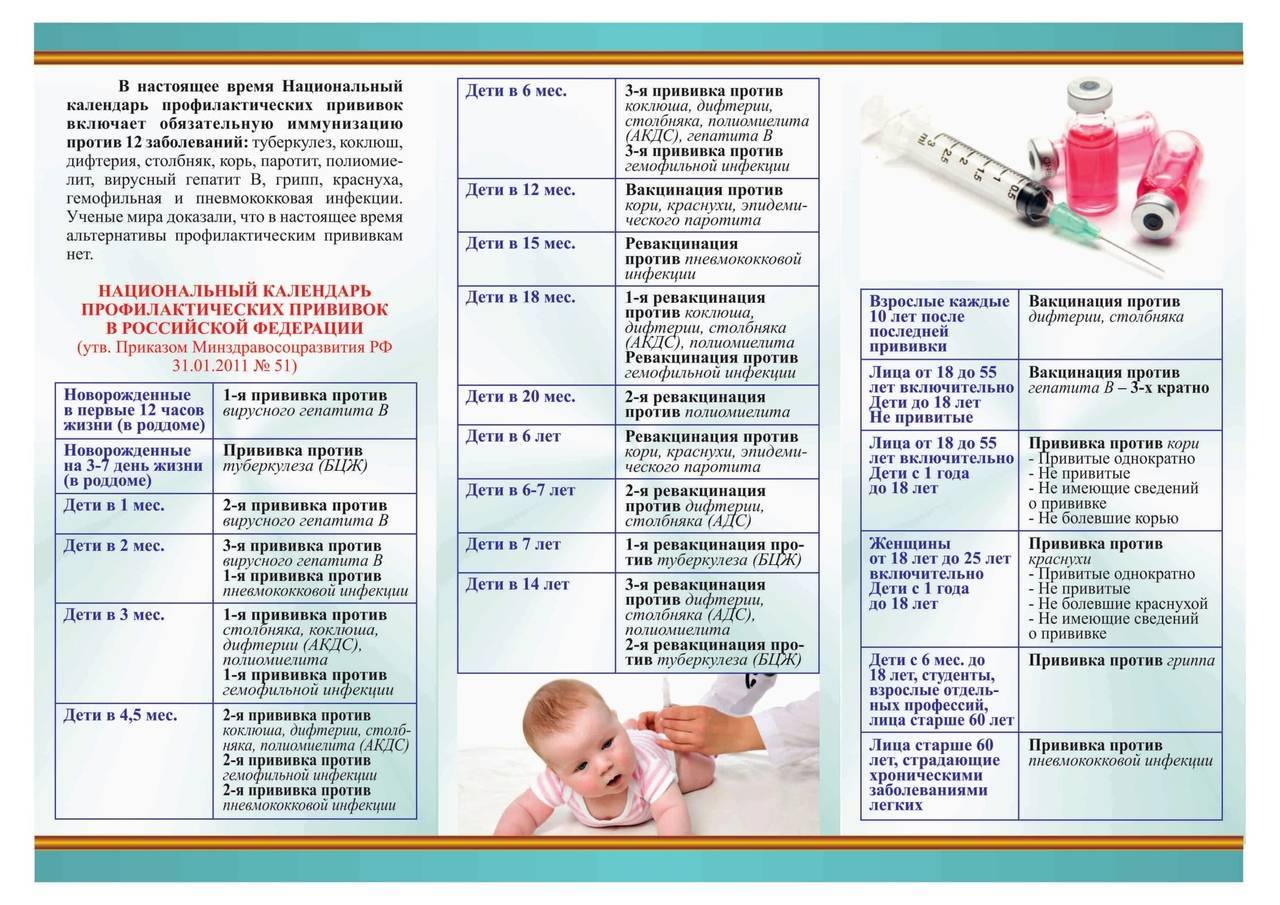 Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом
АДС
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как в состав вакцины не входит коклюшная вакцина, АДС применяется для вакцинации против дифтерии и столбняка у детей младше 6 лет при наличии противопоказаний к введению вакцины АКДС и Инфанрикс. Вакцина в этом случае вводится двукратно с интервалом 1,5 месяца. АДС вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко (много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
АДС-М
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как содержание дифтерийного и столбнячного анатоксинов в вакцине АДС-М уменьшено по сравнению с вакцинами АКДС, инфанрикс, АДС, вакцина АДС-М не годится для вакцинации детей до 6 лет и применяется только для вакцинации и ревакцинации детей старше 6 лет и взрослых. Хотя в крайне редких случаях, когда все названные вакцины противопоказаны, вакцина АДС-М применяется и для вакцинации против дифтерии и столбняка детям до 6 лет, которая проводятся двукратно с интервалом в 1,5 месяца.
Ревакцинации вакциной АДС-М проводятся в 7 лет, 14 лет и далее 1 раз в 10 лет пожизненно. АДС-М детям раннего и дошкольного возраста вводится внутримышечно в передненаружную область бедра, старшим детям и взрослым ее можно вводить глубоко подкожно.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко(много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПОЛИОМИЕЛИТНЫЕ ВАКЦИНЫ
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Схема вакцинации: трехкратно с интервалом в 1,5 месяца на первом году жизни, ревакцинации в 1 год 6 месяцев, 1 год 8 месяцев и в 14 лет.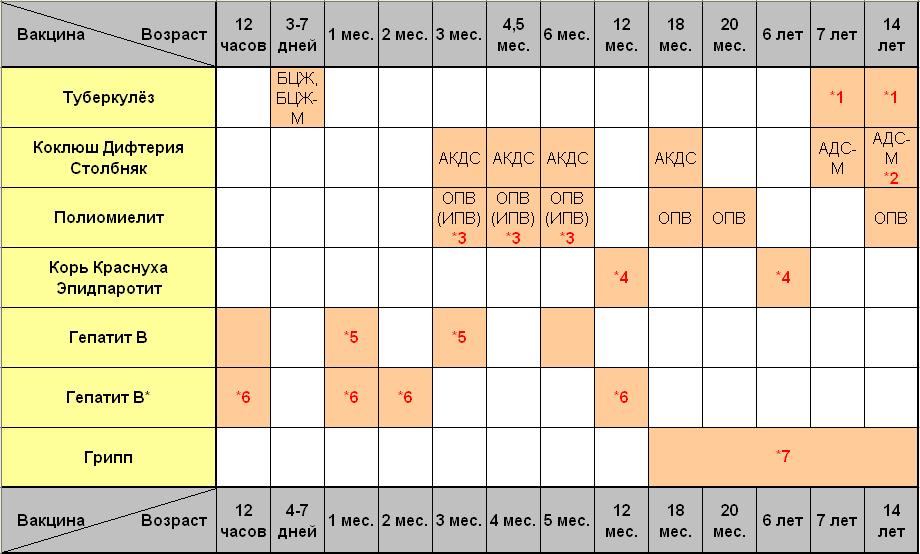
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Крайне редко после введения инактивированной (неживой) вакцины против полиомиелита может быть местная реакция. Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей. Могут быть аллергические реакции при наличии аллергии к стрептомицину.
Введение живой полиомиелитной вакцины реакции обычно не вызывает. Очень редко, с частотой 1 на 1 000 000 доз, у детей с иммунодефицитным состоянием возможно развитие вакциноассоциированного паралитического полиомиелита.
Для профилактики этого осложнения все дети получают комбинированную схему вакцинации – первые 2 прививки проводятся инактивированной полиомиелитной вакциной, а третья вакцинация и все ревакцинации – живой. При этом инактивированная полиомиелитная вакцина создает хороший общий иммунитет к полиомиелиту, на его фоне живая полиомиелитная вакцина создает местный иммунитет, надежно защищающий от вируса полиомиелита. При такой схеме вакцинации вакциноассоциированный паралитический полиомиелит не возникает.
Вакцины для профилактики полиомиелита:
- Живая полиомиелитная вакцина – БиВак полио. Вакцину закапывают в рот.
- Имовакс – инактивированная полиомиелитная вакцина
- Полиорикс — инактивированная полиомиелитная вакцина.
- Полимилекс — инактивированная полиомиелитная вакцина
Инактивированные полиомиелитные вакцины вводятся внутримышечно в передненаружную область бедра. Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
ВАКЦИНА ПРОТИВ КОРИ
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Для вакцинации против кори используется отечественная живая коревая вакцина
Вакцинация против кори проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против кори малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых, начиная с 4-5 дня после прививки может подняться температура, с 8-го по 12-й день даже до высоких цифр (выше 39,00С), появиться насморк, кашель, единичные элементы сыпи. Это является допустимой (обычной) реакцией организма на введение живой коревой вакцины, и на 13-14-й день состояние ребенка нормализуется. Реакции на вторую дозу возникают еще реже.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ ЭПИДЕМИЧЕСКОГО ПАРОТИТА («свинки»)
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Для вакцинации против эпидемического паротита используется отечественная живая паротитная вакцина
Вакцинация против эпидемического паротита проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
в диаметре и более.
Вакцина против эпидемического паротита малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день и очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой паротитной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ КРАСНУХИ
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.

Заболевание опасно для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца беременности, то нередко беременность заканчивается выкидышем, рождением мертвого ребенка или ребенка с синдромом врожденной краснухи (врожденный порок сердца, слепота, глухота, в последствии – умственная отсталость), при заражении на поздних сроках беременности у ребенка может возникнуть энцефалит.
Для вакцинации против краснухи используется живая краснушная вакцина
Вакцинация против краснухи проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против краснухи малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПРИОРИКС
Это вакцина, защищающая сразу от трех вирусных инфекций – кори, эпидемического паротита, краснухи.
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью.
 Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи.
 Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.В состав вакцины «приорикс», производства ГлаксоСмитКляйн, Бельгия, входят живые вакцины против кори, эпидемического паротита и краснухи.
Вакцинация проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Вакцина альтернативная, т.е. приобретается за счет средств родителей и по желанию родителей. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморк, очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ТУБЕРКУЛЕЗА
Туберкулез – бактериальная инфекция, вызываемая микобактериями туберкулеза человека или животного.
 Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).
Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).В наши дни в мире ежегодно заболевают туберкулезом более 9 млн. человек и 3-4 млн. умирают от него.
В России заболеваемость туберкулезом ( в том числе детей) за последние годы выросла более, чем в 2 раза и продолжает расти.
Для туберкулеза характерно постепенное, часто незаметное начало заболевания. Клинические проявления туберкулезной инфекции могут быть разные. Но всегда это сопровождается явлениями интоксикации. И всегда требует лечения.
Для вакцинации против туберкулеза существует две вакцины: БЦЖ и БЦЖ-М
Вводят вакцины внутрикожно в наружную верхнюю треть руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. В месте введения вакцины в течение 3-6 месяцев последовательно развиваются пятно, гнойничковый элемент, корочка и рубчик. Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Вакцинацию против туберкулеза проводят новорожденным в роддоме на 3-7 сутки жизни вакциной БЦЖ, или при наличии при наличии временных противопоказаний – после их отмены дома вакциной БЦЖ-М. До 2-х месячного возраста прививки против туберкулеза проводятся без предварительной реакции Манту, после 2-х месяцев жизни – при отрицательном результате р. Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Возможные осложнения после введения вакцины БЦЖ и БЦЖ-М: лимфаденит, инфильтрат, холодный абсцесс, язва, келоидный рубец, остеит, генерализованный БЦЖ-ит. Осложнения встречаются не часто, но при появлении у ребенка каких-либо симптомов, жалоб необходимо обратиться к врачу.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА В
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени.
 Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.Вакцины против гепатита В не содержат вирус, созданы генно-инженерным путем, содержат белок пищевых дрожжей.
Первую прививку против гепатита В проводят в роддоме в первый день жизни ребенка, через 1 месяц – вторую вакцинацию, в 6 месяцев – третью. Детям, родившимся от матерей-носителей вируса гепатита В или больных гепатитом В, вакцинацию проводят 4-х кратно: в первый день жизни, в 1 месяц, в 2 месяца, в 12 месяцев. Все вакцины против гепатита В вводят внутримышечно: детям до 2 лет – в бедро, старше – в дельтовидную мышцу (высоко в руку).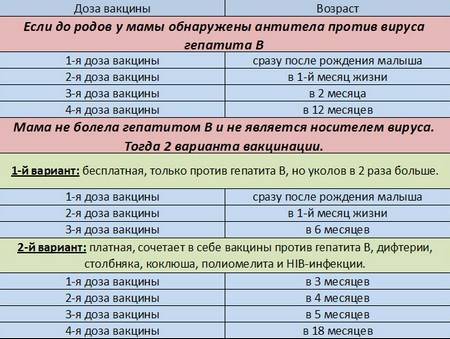
На месте введения вакцины могут появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проход.
Теоретически возможна аллергическая сыпь на вакцину при наличии аллергической реакции на пекарские дрожжи, но т.к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
БУБОКОКК
Это вакцина против коклюша, дифтерии, столбняка, гепатита В.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание), а также рекомбинантная вакцина против гепатита В.
Вакцина применяется в том случае, если ребенку необходимо сделать АКДС и вакцинацию против гепатита В, вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
МОНОВАКЦИНЫ ПРОТИВ ГЕМОФИЛЬНОЙ ТИПА b ИНФЕКЦИИ (ХИБ-ИНФЕКЦИИ)
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Схема вакцинации против гемофильной типа b (Хиб) инфекции:
— дети, начинающие получать прививки против Хиб-инфекции с 3 до 6 месяцев прививаются трехкратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети, начинающие получать прививки против Хиб-инфекции с 6 до 12 месяцев прививаются двукратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети старше года прививаются однократно
Для вакцинации против гемофильной типа b (Хиб) инфекции используются две вакцины: Хиберикс (ГласкоСитКляйн, Бельгия) и Акт-хиб (Санофи Пастер, Франция). Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у менее 10 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С (до 1% привитых детей).
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцины не имеют специальных противопоказаний, кроме гиперчувствительности к ее компонентам и сильной реакцией на предыдущую дозу. ВИЧ-инфекция не является противопоказанием.
ПЕНТАКСИМ
Это вакцина против коклюша (бесклеточная), дифтерии, столбняка, полиомиелита (инактивированная) и гемофильной инфекции типа b.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка.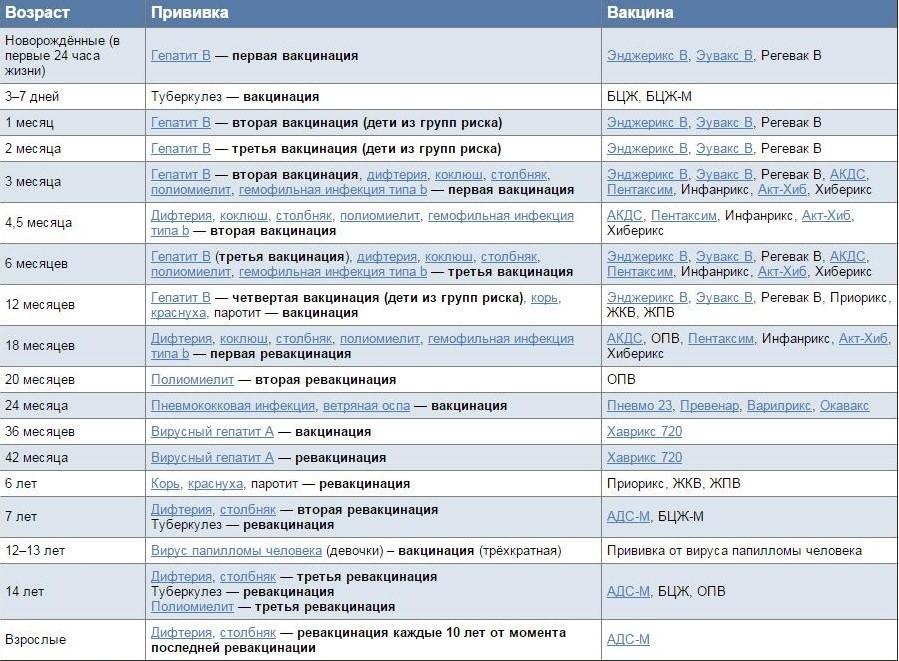 Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Вакцина вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА А
Гепатит А – острое вирусное заболевание, поражающее печень.
 Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.
Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.Для профилактики гепатита А применяются убитые отечественные (ГЕП-А-ин-ВАК, с 3-х лет) и зарубежные (Хаврикс, с 1 года, и Аваксим, с2 лет) вакцины.
Схема вакцинации две прививки с интервалом 6 – 18 месяцев. Вакцина вводится внутримышечно (предпочтительно) или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие. Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа -это острое инфекционное заболевание, передающееся воздушно-капельным путем. Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Для вакцинации против ветряной оспы используются следующие живые вакцины:
- Варилрикс (ГласкоСмитКляйн, Бельгия)
- Окавакс ( Институт Бикен, Япония)
Схема вакцинации: вакцинация в год и ревакцинация в 6 лет, при вакцинации против ветряной оспы детей старше 6 лет – прививки проводятся двукратно с интервалом в 6 небель. Вакцины против ветряной оспы вводятся подкожно.
У детей, перенесших ветряную оспу, вакцина уменьшает частоту опоясывающего лишая.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.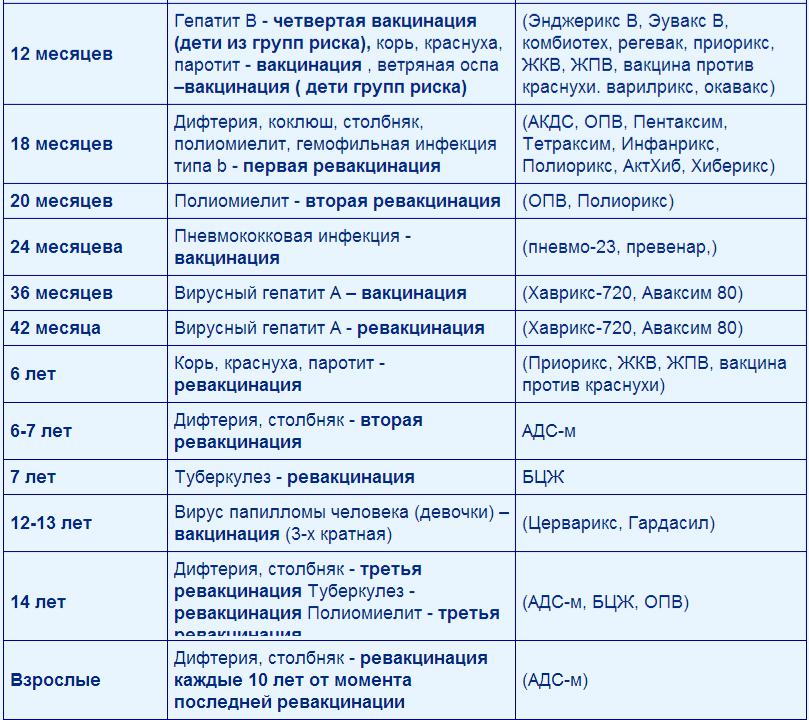 Вакцинальные реакции бывают местными и общими.
Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
В исключительно редких случаях (частота 1:1 000 000) в период от нескольких дней до трех недель после вакцинации может развиться идеопатическая тромбоцитопеническая пурпура.
ВАКЦИНЫ ПРОТИВ ПНЕВМОКОККОВОЙ ИНФЕКЦИИ
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелыми заболеваниями ушей (отит), легких, других органов, заражением крови (сепсис), поражением мозговых оболочек (менингит). Пик заболеваемости наблюдается на 1 – 2 году жизни и у пожилых людей. Иммунизация рекомендуется детям первых лет жизни, пожилым людям, пожилым людям, пациентам в учреждениях постоянного пребывания, больным при отсутствии селезенки, онкологических заболеваниях, сахарным диабетом, хронической почечной патологией, ВИЧ. Вакцина показана часто болеющим, детям с увеличением аденоидов, с бронхолегочной патологией, инфицированным туберкулезом.
Для вакцинации против пневмококковой инфекции используется три вакцины: превенар и синфлорикс, разрешенные к применению с 2-х месячного возраста, и пневмо-23, разрешенная к применению с 2-х летнего возраста.
Схема вакцинации:
Вакцинация проводится двукратно (в 2 мес. и 4,5 мес.) с ревакцинацией в 1 год 3 месяца.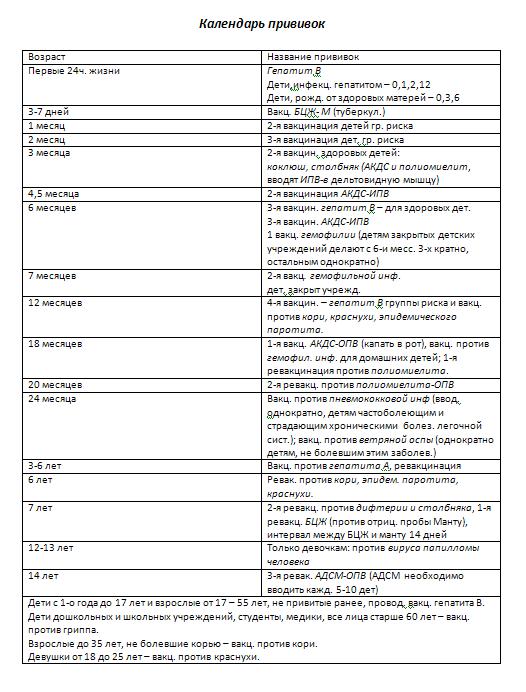
Вакцины против пневмококковой инфекции вводятся внутримышечно, детям первых лет жизни в передненаружную поверхность бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
К редко встречающимся осложнениям при использовании вакцины «превенар» относятся отек Квинке, бронхоспазм, судороги, дерматит, зуд, крапивница.
ВАКЦИНЫ ПРОТИВ КЛЕЩЕВОГО ЭНЦЕФАЛИТА
Клещевой энцефалит – природно-очаговое (характерно только для определенных территорий) вирусное заболевание с преимущественным поражением центральной нервной системы. Переносчиками и резервуарами клещевого энцефалита являются иксодовые клещи. Заражение возможно при употреблении в пищу сырого коровьего или козьего молока. Вирус сохраняется в клещах в течение всей их жизни и передается от поколения к поколению, что делает клещей природным очагом инфекции. Заражение клещевым энцефалитом может произойти и без посещения леса – клещ может быть принесен домой с ветками, цветами, на шерсти домашних животных, на одежде людей. При заболевании вирус поражает головной и спиной мозг, характерны упорные головные боли, судороги, параличи.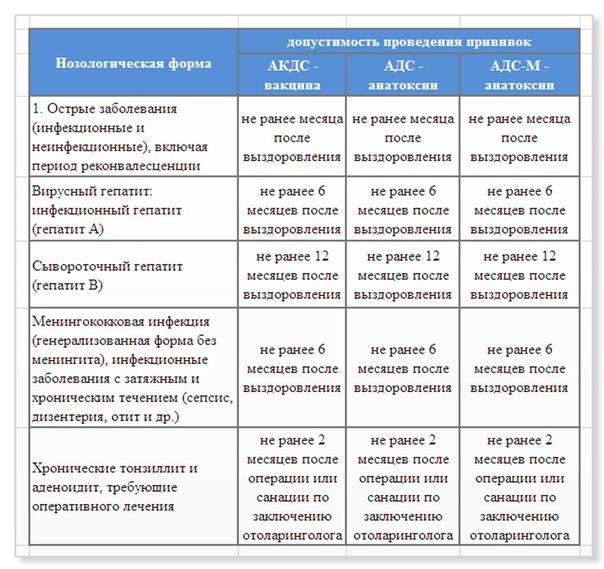 Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Наша область является эндемичной по этому заболеванию, т.е. опасность инфицирования клещевым энцефалитом на территории Свердловской области (в т.ч. и в нашем городе) довольно велика.
Для вакцинации детского населения применяются следующие вакцины:
- «ФСМЕ-ИММУН Инжект» Австрия, разрешенная к применению с годовалого возраста;
- «ЭНЦЕПУР» Германия, разрешенная к применению с годовалого возраста;
- Вакцина против клещевого энцефалита культуральная очишенная концентрированная инактивированная сухая (г. Москва), разрешенная к применению с 4-х летнего возраста;
- КлещЭвак (г. Москва), разрешенная к применению с годовалого возраста.
- «ЭнцеВир Нео детский» (Россия)
Схема вакцинации: вакцинация двукратно с интервалом для отечественной вакцины 1-6 месяцев, для импортной 1-2 месяца; первая ревакцинация для всех вакцин через год после вакцинации, отдаленные ревакцинации 1 раз в 3 года. Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
После первой дозы иногда наблюдается кратковременное повышение температуры, головная боль, боли в конечностях, тошнота и рвота. На следующие дозы эти симптомы наблюдаются еще реже.
На следующие дозы эти симптомы наблюдаются еще реже.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редки аллергические реакции.
ВАКЦИНЫ ПРОТИВ ГРИППА
Грипп – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем, поражающее верхние дыхательные пути.
По своей социальной значимости он находится на первом месте среди всех болезней человека. Заболеваемость гриппом и ОРВИ превышает суммарную заболеваемость всеми остальными инфекциями: даже вне эпидемии грипп и ОРВИ составляют до 40% всех заболеваний взрослых и более 60% заболеваний среди детей. Ежегодно по всему земному шару фиксируется ни одна сотня тысяч смертей. Каждые 2-3 года возникают эпидемии. Во время эпидемии каждый пятый россиянин болеет гриппом.
Случаются и пандемии, когда заболевает большинство населения по всему земному шару. Такое массовое инфицирование населения происходит при возникновении нового типа вируса, имеющего незнакомые для иммунной системы человека антигены, т.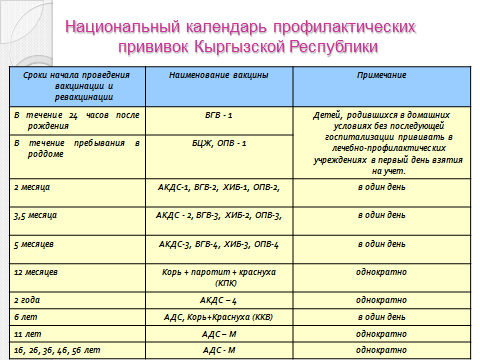 е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
Иммунитет после перенесенного гриппа кратковременный, типоспецифический (т.е. только к тому типу вируса, который вызвал заболевание). Повторные заболевания, вызванные этим же типом вируса возможны через 2-5 лет.
Наиболее частым осложнением гриппа является вторичная бактериальная пневмония. Именно от нее погибает большинство детей младшего возраста, пожилых людей и больных, страдающих хроническими заболеваниями. Пневмония развивается спустя 4-14 дней после исчезновения симптомов гриппа.
Кроме пневмонии встречаются и другие респираторные осложнения: круп (ларинготрахеит), средний отит, синусит, ринит. Грипп также может спровоцировать обострение хронических заболеваний легких (астма, бронхит), декомпенсацию сердечно-сосудистых заболеваний (миокардит, перикардит), почечной недостаточности или эндокринных расстройств (сахарный диабет).
Для профилактики гриппа используются живые, инактивированные, субъединичные и сплит-вакцины.
В Свердловской области преимущественно для вакцинации против гриппа используются субъединичные и сплит-вакцины.:
- Гриппол и Гриппол-плюс. Применяется с 6-ти месячного возраста.
- Совигрипп. Применяется с 6-ти месячного возраста.
- Ультрикс. Применяется с 6 лет.
- Флюарикс (Бельгия) Применяется с 12-ти месяцев.
- Инфлювак (Нидерланды) Применяется с 6-ти месяцев.
- Агриппал (Италия) Применяется с 6-ти месяцев.
- Бегривак (Германия) Применяется с 6-ти месяцев.
- Ваксигрип (Франция) Применяется с 12-ти месяцев.
Инактивированные вакцины вводят внутримышечно или глубоко подкожно в верхнюю треть наружной поверхности плеча.
Говоря обо всех этих вакцинах, хотелось бы отметить, что в состав данных вакцин не входит вирус ни в живом, ни в убитом виде. Все перечисленные вакцины содержат только поверхностные антигены вируса, на которые и вырабатывается иммунитет. Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Прививочные реакции и осложнения. Живые вакцины в течение 3 суток после вакцинации у 2% привитых могут вызывать повышение температуры до 37,50С, легкое недомогание, головную боль, катаральные явления. При подкожном введении убитых вакцин допускается кратковременное повышение температуры выше 37,50С или инфильтратов до 50 мм не более, чем у 3% привитых. При впрыскивании вакцины в нос также возможно кратковременное повышение температуры. Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Возможны аллергические реакции при наличии анафилактической реакции на куриный белок. В этом случае прививки против гриппа противопоказаны.
ВАКЦИНЫ ПРОТИВ ПАПИЛЛОМАВИРУСНОЙ ИНФЕКЦИИ
В настоящее время известно более 120 типов вируса паппиломы человека, некоторые из них вызывают бородавки на коже, но более 30 типов инфицируют половой тракт. Инфицирование женщин вирусом паппиломы человека является важнейшим фактором канцерогенеза шейки матки. Этот вирус был выявлен в 99,7% биоптатов у женщин с раком шейки матки. Рак шейки матки занимает второе место среди злокачественных опухолей репродуктивных органов у женщин и уступает только раку молочной железы.
По региональному календарю прививки против папилломавирусной инфекции рекомендованы девушкам с 13 летнего возраста.
Для иммунопрофилактики используется две вакцины:
- Гардасил (Мерк Шарп и Доум) – 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 11 и 16 (по 40 мкг), сорбент –маморфный алюминия гидроксифофатсульфат. Схема введения: 0-2-6 мес.
- Церварикс (ГласкоСмитКляйн) — 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 50 мкг 3-О-дезацил 1-4-монофосфорил липид А, алюминия 0,5 мг, 0,624 мг дигидрофосфат-динидрата. Схема введения: 0-1-6 мес.
Вакцины вводятся внутримышечно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.
Из всех реакций на вакцину чаще регистрируется боль в месте инъекции и головная боль, кратковременное повышение температуры, тошнота, рвота, боли в мышцах и суставах. Крайне редко могут быть сыпи, зуд, воспаление органов малого таза.
ВАКЦИНЫ ПРОТИВ РОТОВИРУСНОЙ ИНФЕКЦИИ
Ротовирусная инфекция – основная причина острого гастроэнтерита, к возрасту 5 лет ею переболевают практически все дети. Эпидемии наблюдаются в зимне-весенний период. В мире ротовирус уносит более 600000 детских жизней в год.
Инкубационный период составляет до пяти суток, при этом острый период начинается с третьего-седьмого дня. Для восстановления после перенесённой болезни ребёнку требуется до пяти суток.
Для данного заболевания характерно острое начало. Основными его признаками являются рвота, резкое повышение температуры тела, часто возникает понос. Стул при данном патологическом состоянии довольно характерный. В первый день он жидкий, желтый, затем приобретает глинообразную окраску. Обычно среди заболевших отмечается появление насморка, покраснение горла и болезненные ощущения при глотании. Для острого периода характерно отсутствие аппетита, а также состояние упадка сил. Ротовирусная инфекция у детей имеет следующее течение: утром отмечается вялость, капризность, тошнота, возможна рвота (иногда со слизью). Аппетит значительно снижен, после принятия пищи рвота характеризуется присутствием кусочков непереваренной еды, также она возникает при употреблении жидкости в объёме свыше пятидесяти миллилитров. В течение дня повышается температура тела, причём к вечеру она может достигать тридцати девяти градусов. Длительность состояния с повышенной температурой может составлять пять дней.
Самолечение грозит развитием осложнений и более тяжёлым течением заболевания. К таким осложнениям относят присоединение к вирусу бактериальной инфекции, отмирание клеток головного мозга (при значительном повышении температуры). В тяжёлых случаях может отмечаться летальный исход.
В Российской Федерации зарегистрировано две вакцины против ротовирусной инфекции:
- Роторикс (Англия)
- РотаТек (Швецария)
Реактогенность обеих вакцин низкая. Вакцины живые в виде капель в рот. Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Первую прививку против ротовирусной инфекции необходимо поставить в возрасте с 6 до 12 недель, все три – до 32 недель. Вакцинация проводится трехкратно с интервалом между прививками в 1 месяц.
«Людям кажется, что их не слушают». Педиатр Анна Левадная — о мифах про прививки
Анна Левадная
© Личный архив Анны ЛеваднойНачнем с самого насущного вопроса: скоро мы будем прививаться от каждого чиха или нет? На самом деле, нет. Нам нет необходимости защищаться от наиболее распространенных вирусов, вызывающих острые респираторные инфекции, с которыми организм справляется самостоятельно. Мы прививаемся только от тех болезней, которые протекают очень тяжело, имеют важное эпидемиологическое значение, быстро распространяются, имеют высокие показатели смертности и против которых не разработано на сегодняшний день адекватное успешное лечение.
Чем раньше мы привьем ребенка, тем раньше он будет защищен. Важно защитить именно маленьких детей, потому что в силу особенностей иммунитета они тяжело переносят инфекционные заболевания. Исходя из этого, разработали национальный календарь вакцинации. Когда мы говорим, необходимо ли вообще прививать детей так рано или нет, мы должны понимать: самая большая частота осложнений и самая высокая летальность — именно у детей первых пяти-шести лет жизни, и именно эту группу важнее всего защитить.
Национальный календарь профилактических прививок
Многие спрашивают: «Нужно ли нам делать прививки, не включенные в национальный календарь?» Все дело в том, что туда включены только те вакцины, которые наше государство по закону обязано сделать бесплатно в медицинском учреждении, к которому привязан ребенок. Есть вакцины, которые не включены в национальный календарь. Но сделано это не потому, что они не важные, а только потому, что это дорого для государства, и Минздрав не выделяет нужную сумму для того, чтобы обеспечить население этими вакцинами.
Простой пример: вакцинация от менингококка — это дорогая вакцина, которая, скорее всего, в ближайшие годы, а то и десятилетие, не будет включена в национальный календарь. Значит ли это, что вакцина не важная? Конечно же, нет! Защита от менингита крайне важна. Особую роль она играет у детей раннего возраста. Нам очень важно защитить малышей от менингококка, потому что менингит у детей протекает молниеносно, тяжело и имеет огромные цифры по летальности.
Государственные медицинские учреждения, как правило, закупают самые доступные вакцины, часто это российские. Родители могут частным образом, в частном медицинском учреждении купить импортную вакцину и ввести ее ребенку. Это могут быть как вакцины, которые не включены в национальный календарь и которые по этой причине не закупаются в государственные учреждения, или, например, многокомпонентные вакцины, которые сегодня являются золотым стандартом во всем мире, потому что снижают количество уколов, полученных ребенком. Один из примеров — российская вакцина АКДС и от полиомиелита, с которой приходится делать два укола и в составе которой нет важного компонента — защиты от гемофильной инфекции. Тогда как западные многокомпонентные вакцины позволяют сделать один укол вместо двух и защитить ребенка от гемофильной палочки.
Конечно, стандартом во всем мире является введение именно многокомпонентных вакцин. Это снижает и количество уколов, и болезненность, и количество посещений врача. Уже доказано, что это не увеличивает частоту осложнений, а даже снижает ее, потому что определенных компонентов в один шприц нужно добавлять меньше, чем в три шприца. И это даже имеет лучшие иммунологические показатели.
Кроме того, российская вакцина — например, АКДС — цельноклеточная. Она содержит коклюш цельноклеточный (имеется в виду бактерия, которая вызывает эту болезнь. — прим. ТАСС). Это значит, что клеточная оболочка практически не разрушена, что дает лучший противококлюшный иммунитет, но при этом повышает и реактогенность вакцины.
У бесклеточной вакцины, впрочем, есть свой минус: быстрее угасает поствакцинальный иммунитет. Поэтому здесь всегда выбор за родителем: может он финансово позволить себе это или нет? Может ли он по каким-то другим причинам выбрать российскую или западную вакцину? Решение остается за родителем.
Ротавирусный гастроэнтерит, ветряная оспа и другие болезни
Помимо этого, в национальный календарь также не включены несколько других важных вакцин, например, от ротавируса, хотя идет активное обсуждение, чтобы их включить. Это важно, потому что практически 98% детей до пяти лет переносят ротавирусный гастроэнтерит. Конечно же, вакцинация позволяет снизить и показатели смертности, и показатели госпитализации, и риски обезвоживания.
Кроме того, есть несколько вакцин, например против гемофильной палочки, которые в национальном календаре прописаны для «групп риска». Значит ли это, что они не нужны? Нет, к сожалению, это очень важная инфекция, и, конечно же, мы должны защитить от гемофильной палочки наших малышей.
Есть вакцины, которые применяются по эпидпоказателям. Например, Роспотребнадзор ежегодно обновляет список регионов, которые эндемичны по клещевому энцефалиту. В них имеет смысл защитить ребенка от подобного заболевания. Также есть важная вакцина, она включена в национальный календарь — это вакцина от пневмококка. Она позволяет снизить риски от пневмококкового менингита, отитов, синуситов и пневмонии. Очень высокая заболеваемость! Проблема с пневмококком осложняется тем, что в последние годы развивается много резистентных форм к антибиотикам.
Одной из самых неоднозначных вакцин, вызывающих больше всего вопросов, является вакцина от ветряной оспы. Людям кажется, что это нестрашное и легкое заболевание, хотя, к сожалению, два-три случая из тысячи протекают в крайне тяжелой форме, а именно в форме ветряночного энцефалита. Очень многие формы ветрянки протекают как тяжелые, с множественным гнойным поражением, присоединением вторичной бактериальной инфекции. Часто образуются рубцы после перенесенной ветряной оспы, когда дети не могут сдержаться и счесывают болячки. Это имеет травмирующее значение: рубчики остаются на всю жизнь.
Кроме того, после перенесенной ветряной оспы увеличивается риск развития опоясывающего лишая. Это очень неприятное состояние во взрослом возрасте. Эти риски можно снизить путем цивилизованного развития поствакцинального иммунитета. В настоящее время увеличено количество (кратность) вакцинаций — до двух. Двукратная вакцинация от ветряной оспы сейчас считается максимально эффективным способом снизить эти риски.
Грипп, ВПЧ и вакцины перед поездками
В календаре прививок также есть вакцинация от гриппа. Она разрешена, начиная с шести месяцев. Это очень спорная вакцина, она вызывает много вопросов и споров среди родителей. Мы должны знать одну очень важную вещь: да, вирус мутирует, это общеизвестно, но вакцина каждый год обновляется и подстраивается под новый штамм вируса!
В тот или иной сезон вакцина может быть более или менее эффективна. В 2018 году в том числе вакцина была не очень эффективна за счет того, что вирус успел после того, как взяли образцы, еще измениться до создания вакцины! Образцы берут, потом делают вакцину. За этот период вирус может еще мутировать. Это может влиять на эффективность в некоторых странах. Все зависит от того, какие именно штаммы гриппа в этом сезоне наиболее распространены среди населения.
Есть вакцинация от вируса папилломы человека (ВПЧ). Она появилась сравнительно недавно. Вирус вызывает рак шейки матки и некоторые другие заболевания. В тех странах, где вакцинация от ВПЧ применяется массово, частота рака шейки матки значительно снизилась. Ее даже называют «вторая вакцина от рака». Первая вакцина — от гепатита В, она снижает риск развития рака печени, который бывает как раз в первую очередь у детей до шести лет.
Есть также дополнительная вакцинация, которую может сделать родитель, когда едет куда-то отдыхать. В том числе, кстати, рекомендована еще вакцинация от гепатита А, бешенства, желтой лихорадки. Их достаточно много. Нужно смотреть регион, куда едет человек. Что касается взрослого населения, мы не должны забывать о том, что каждые 10 лет должны делать прививку от дифтерии и столбняка. Те взрослые, которые не были привиты, например, от гепатита В, гриппа, пневмококка, кори или краснухи в свое время, также от вируса папилломы человека, могут быть ревакцинированы, если найдут для себя достаточно времени, финансов и аргументов.
Кстати, есть еще один аргумент в пользу того, чтобы делать прививки в раннем возрасте. Дети хуже переносят процедуру, подрастая. Во-первых, это больший стресс в старшем возрасте. Они начинают бояться, их тяжелее удержать. Они выдергиваются.
Осложнения после вакцинации
Конечно же, родителей волнуют осложнения, побочные эффекты. Здесь нужно понимать, что очень-очень много мифов можно найти в интернете и в умах граждан. К сожалению, не все могут трезво оценить полученные данные. Конечно, это пугает. Но проблема также заключается и в нас — во врачах, которые не готовы открыто говорить о побочных эффектах, открыто обсуждать каждый эффект. Очень многие специалисты отмахиваются, говоря: «Этого не может быть! Идите!» — и у людей создается впечатление, что их не хотят слышать. Об этом мы должны говорить вслух.
Побочные эффекты вакцинации существуют. Точно так же, как есть побочные эффекты у любых препаратов. Если мы откроем инструкцию к жаропонижающему лекарству, там точно так же будет приведен список побочных эффектов. Но для родителя очевидна польза жаропонижающего препарата, потому что есть проблема здесь и сейчас.
Когда мы говорим о вакцинации, здесь речь идет о рисках, которые родитель не ощущает. Он не видит их. Это потенциальный риск, который, может быть, никогда и не возникнет. Отказываясь от вакцинации, родитель делает выбор в пользу неосознанных, неконтролируемых рисков. Здесь получается, что родитель вводит вакцину, — и это тот контролируемый риск (контролируемый вред), который он может причинить ребенку. Это тормозит родителей. Это пугает их.
Но мы должны понимать, что есть реальные [угрозы], а есть фантазии антипрививочников. Эти позиции нужно разделить. Побочные эффекты от любой вакцинации четко прописаны в инструкции. Инструкция находится в открытом доступе. В любом поисковике вы набираете название вакцины и находите инструкцию. Вы читаете, и там есть в том числе побочные эффекты. Есть местные реакции, есть общие реакции, а есть тяжелые реакции, которые развиваются очень-очень редко. Ну, например, анафилактический шок. Может ли он возникнуть на введение вакцины? Может! Частота его крайне низка — один на несколько миллионов доз. Это не значит, что она не возникает, — она есть.
Проблема у нас, врачей, возникает с теми страхами родителей, которые связаны с несуществующими рисками. Дело в том, что вакцинация происходит многократно на первом году жизни ребенка. Родителям бывает необходимо найти виноватого. Вакцина может быть триггером к каким-то заболеваниям, которые генетически есть у ребенка. Например, есть определенный синдром, который предрасполагает к развитию судорог. И часто на фоне вакцинации судороги случаются не потому, что они возникли из-за вакцинации, а потому, что у ребенка наличествует определенный генетический дефект.
Возможно, впереди у нас много интересных открытий, связанных с генетикой, которые нам объяснят взаимосвязь ныне существующих побочных эффектов. Но на сегодняшний день не все объяснимо. Именно этим обусловлены многие судебные иски, которые выиграны. Но мы всегда должны понимать, что события, происходящие после вакцинации, не всегда являются следствием вакцинации.
Есть хороший пример в книге американского педиатра Пола Оффита «Смертельно опасный выбор. Чем борьба с прививками грозит нам всем» (вышла в издательстве Corpus в 2017 году. — прим. ТАСС). Родитель приходит на прививку, долго сидит у врача — разозлившись на очередь, не делает прививку и уходит. В эту ночь ребенок, увы, умирает от синдрома внезапной детской смерти. Отец пишет: «Конечно же, если бы прививка была сделана, однозначно я бы связал случившееся с вакцинацией».
Мы должны понимать: к любому событию врач должен относиться внимательно. Все должно быть проанализировано. Специалист должен быть готов к этому диалогу. И только ведя такой диалог с родителем, мы сможем и успокоить, и найти правду. Не должно быть историй, как, например, «у парикмахерши моей соседки, у ее племянника развилось вот это и это». Таких вещей не должно быть! Давайте конкретно каждый случай раскладывать по полочкам.
Противопоказания
Еще один вопрос, который волнует многих родителей: нужно ли сдавать анализ крови перед вакцинацией? Или анализ мочи? И вообще, проходить каких-то специалистов или иммунологов? Ходить ли к иммунологу? Для начала хочу сказать: нигде в мире никто ничего не сдает, не ходит к специалистам. В некоторых странах вакцинацию делает медсестра даже без осмотра педиатра.
В России же в силу особенностей национальной тревожности, повышенной тревоги родителей — им гораздо спокойнее, если они придут с анализом крови. Мы должны понимать, что каждый лишний анализ крови — это стресс для ребенка. Как-никак это укол, больно. Во-вторых, это лишний поход в медицинское учреждение, а значит, еще один риск пересечения с инфекционными больными. В-третьих, если это частная лаборатория — это лишняя трата денег родителей. В-четвертых, это отсрочит время вакцинации. Вы сдаете, вы ждете, вы смотрите на результаты.
У здорового ребенка перед каждой прививкой нет необходимости сдавать анализ крови, потому что нет истинных противопоказаний, кроме нейтропении, которая выявляется во время первого планового анализа в возрасте один месяц. Практически все изменения, которые мы видим в анализе крови не являются противопоказаниями к вакцинации.
Что мы можем увидеть? Например, изменение тромбоцитов. Это не будет противопоказанием! Анемия не является противопоказанием для вакцинации. Повышенный уровень эозинофилов не будет противопоказанием для вакцинации. Какие-то другие изменения, например повышение лимфоцитов как маркеров перенесенной ранее вирусной инфекции также не будет нас останавливать.
Низкие нейтрофилы? Раньше это было противопоказанием. Нейтропения (агранулоцитоз) ранее считалась противопоказанием. Сейчас — наоборот: детей с низким уровнем нейтрофилов защищают в первую очередь, потому что они находятся в группе риска развития осложнений и присоединения бактериальных инфекций. Этих детей мы должны привить. Уровень нейтрофилов, при котором разрешено вакцинировать ребенка, важно обсудить с лечащим врачом.
Как правило, достаточно сдать анализ крови один раз в какой-то большой промежуток времени, дабы удостовериться, что все в порядке. Логично делать это в рамках приказа о диспансерном наблюдении ребенка (в два месяца, далее в один год, три года, шесть лет, семь лет, десять лет, 15 лет и далее ежегодно). Перед вакцинацией проводится осмотр ребенка, опрос родителей. Врач видит, что ребенок здоров, и тогда он может в этот день вакцинироваться. При осмотре врач может получить всю нужную информацию о состоянии ребенка.
Увы, в России очень много ложных медотводов от прививок. Самый яркий пример — это анемия. Врач должен ориентироваться на международные протоколы, национальные приказы, стандарты лечения. Существует утвержденный Минздравом официальный список противопоказаний к вакцинации. Да, он делится на ложные и истинные. Он также делится на временные и постоянные противопоказания. Их очень мало.
Среди истинных противопоказаний к вакцинации содержатся такие, например, как очень выраженные реакции на предыдущие вакцины (температура более 39° долго держится, не сбивается, отек вокруг места укола более 10 см, анафилактические реакции), а также острые инфекционные и неинфекционные заболевания. Это значит, что как только инфекционное заболевание становится не острым, ребенка можно прививать. Не нужно выжидать две-три недели для восстановления иммунитета. Также нет необходимости идти к иммунологу и обследовать на какие-то «скрытые» инфекции, как у нас очень любят.
Надо понимать, что такие распространенные заболевания, как атопический дерматит, не являются противопоказанием к вакцинации. Это не повод не защитить наших детей. Не надо из-за этого подвергать их такому риску! И недоношенность тоже не является противопоказанием. Многие дети, которые ко мне приходят, имеют медотвод вплоть до полугода, хотя во всех цивилизованных странах детей прививают еще в стационаре. То есть это группа населения, находящаяся в повышенном риске развития тяжелых инфекционных заболеваний.
Пожалуйста, относитесь рассудительно к тем источникам информации, которые вы используете. Анализируйте их. Обращайтесь к официальным источникам: крупным научным исследованиям, подтверждающим эффективность и безопасность тех или иных методов.
Ответственность за здоровье наших детей лежит не только на врачах, но и на родителях! Пожалуйста, берегите детей!
Какие прививки нужно делать взрослым – Картина дня – Коммерсантъ
Взрослых в плановом порядке (по Национальному календарю) прививают против дифтерии, столбняка, гепатита В, кори, краснухи, гриппа, а также по эпидемическим показаниям (в рамках региональных программ иммунизации) — против пневмококковой инфекции, гепатита А, дизентерии, клещевого энцефалита и других инфекций.
Против дифтерии и столбняка. Для иммунизации взрослых, так же, как и детей старшего возраста, применяется ослабленный дифтерийно-столбнячный анатоксин — АДС-м. Чтобы сохранить иммунитет, прививки взрослым должны проводиться каждые десять лет (без ограничения возраста).
Прививки против гепатита В проводят непривитым взрослым до 55 лет. Массовая иммунизация населения (детей и взрослых) против гепатита В началась с 2006 года, и многие взрослые до сих пор остаются непривитыми. Особенно актуальны прививки против гепатита В для лиц отдельных профессий, прежде всего медицинских работников, имеющих контакт с кровью.
Прививки против кори. Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.). После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к этой инфекции. Иммунизация по эпидемическим показаниям проводится лицам, имевшим контакт с больным корью (или при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно, без ограничения возраста. Иммунизация против кори по эпидемическим показаниям проводится как можно быстрее — в первые 72 часа с момента контакта с больным.
Прививки против краснухи. Взрослых (только девушек или женщин до 25 лет включительно), не болевших краснухой ранее, не привитых или привитых однократно, иммунизируют против краснухи двукратно.
Прививки против пневмококковой инфекции. Они показаны взрослым, особенно пожилым (после 65 лет), имеющим любые хронические заболевания, особенно угнетающие иммунитет (сахарный диабет, заболевания крови, болезни печени, ВИЧ-инфекция и др.). Для лиц более молодого возраста эта прививка также актуальна, особенно для лиц определенных профессий (медицинских работников, работников образования, торговли, транспорта), то есть тех, чья профессия связана с широким кругом общения.
Прививки против гепатита А. Рекомендованы лицам, проживающим в регионах, неблагополучных по заболеваемости гепатитом А, а также лицам, подверженным профессиональному риску заражения (медицинским работникам, работникам сферы обслуживания населения, занятым на предприятиях пищевой промышленности, а также обслуживающим водопроводные и канализационные сооружения), путешественникам, отбывающим в страны с высокой заболеваемостью и низким уровнем гигиены, военнослужащим, беженцам. Прививки проводятся двукратно с интервалом 6–12 месяцев.
Прививки против шигеллезов (дизентерии). Проводят лицам, занятым в сфере общественного питания и коммунального благоустройства, работникам медицинских организаций инфекционного профиля. Массовую иммунизацию населения проводят при угрозе возникновения эпидемии или вспышки (при стихийных бедствиях).
Прививки против клещевого энцефалита. Проводят населению, проживающему на эндемичных по этому заболеванию территориях. Прививки проводят в соответствии с инструкцией по применению препарата (как правило, требуется введение не менее двух доз вакцины с последующей ревакцинацией).
В очагах инфекции взрослым проводят прививки против менингококковой инфекции, эпидемического паротита, ветряной оспы, брюшного тифа, холеры. На эндемичных территориях населению или отдельным группам риска также могут проводиться прививки против: туляремии, лептоспироза, чумы, бруцеллеза, бешенства, сибирской язвы, лихорадки Ку, желтой лихорадки (при выезде в страны, где эта инфекция регистрируется).
Фото: Из личного архива
Сергей Бутрий, педиатр, сотрудник клиник «Рассвет» (Москва) и «Медис» (Иваново), автор книги «Здоровье ребенка. Современный подход. Как научиться справляться с болезнями и собственной паникой»:
— Люди, рожденные до 1990-х годов, обычно еще не вакцинированы от гепатита B. Соответственно, всем им надо пройти полную вакцинацию. Нужно также раз в десять лет ревакцинироваться от дифтерии и столбняка. Это основа основ, а остальное по необходимости. Я привит дополнительно против гепатита А (вакцина вводится двукратно и защищает на 20 лет, затем требуется однократный бустер). Схема: перед первой весной две прививки, перед второй — одна и дальше раз в три года по одной дозе вакцины. Что касается кори, то люди после 1990 года рождения, скорее всего, привиты двукратно, но тем, кто рожден раньше, я бы рекомендовал привиться, потому что раньше считалось, что одной дозы хватает на всю жизнь, а потом это опровергли и включили в рекомендации вторую.
Фото: Из личного архива
Валерий Иванов, член Союза педиатров России и Американской академии педиатрии, медицинский блогер:
— Взрослым необходимо сдать анализ на корь, и если нет данных о прививке и нет антител, то надо привиться. Второе — ветряная оспа: если человек не болел, то нужно привить двукратно с интервалом не менее месяца. Пожилым людям я бы рекомендовал привиться от опоясывающего герпеса, но эта вакцина сейчас недоступна в России. Опоясывающий герпес — это вторая форма вируса ветрянки: когда человек отболел ветрянкой, у него вирус переходит в латентную форму в нейронах черепных нервов, нервных узлов. В пожилом возрасте, когда иммунитет снижается, вирус просыпается, и у человека бывают обострения в виде опоясывающего герпеса — это болезненные пузырьки, которые доставляют сильный дискомфорт. Такая прививка есть в календаре США. Она называется Shingrix. Также я бы рекомендовал взрослым прививки от гриппа и гепатита А, потому что взрослые болеют гепатитом А сильнее, чем дети. Если в детстве не сделаны прививки от гепатита В, то также нужно сделать. В США также развита вакцинация пожилых от пневмококковой инфекции: после 65 лет там прививают вакциной «Превенар 13» (PVC13), а через год — вакциной «Пневмо 23» или «Пневмовакс 23» (PPSV23).
Прививка АДС взрослым и детям в Одинцово и Звенигороде
Кому надо вакцинироваться?
Прививка данной вакциной необходима детям, переболевшим коклюшем, имеющим медицинский отвод от вакцинации АКДС, а также детям 4-5 лет, которые не прививались от столбняка и дифтерии. Через 30 дней после первой ребенку делается вторая прививка. Ревакцинация АДС проводится через 6-12 месяцев.
Прививки АДС взрослым тоже делают, поскольку дифтерия и столбняк относятся к группе опасных для жизни заболеваний: лечение антистолбнячной сывороткой далеко не всегда успешно, а иммунитет не вырабатывается даже у переболевших; дифтерия же часто вызывает серьезные осложнения.
АДС-прививка в 7 лет и людям более старшего возраста делается вакциной с ослабленным токсином, которая маркируется как АДС-М — анатоксин дифтерийно-столбнячный с малой концентрацией антигенов. Он не способен вызвать интоксикацию такой же силы, как прививка АДС, реакция на него практически отсутствует, но он стимулирует организм на выработку антител. Прививка АДС-М взрослым ставится раз в 10 лет.
Колоть анатоксин можно одновременно или спустя месяц после инъекции полиомиелитной вакцины.
Подготовка и последствия
Вакцинация проводится только при условии, что пациент здоров. До визита в медицинское учреждение стоит начать принимать антигистаминное средство, хотя бы в течение трех дней до инъекции анатоксина. В течение месяца перед тем, как привиться, человек не должен ничем болеть, — иммунитету понадобятся силы на борьбу с чужеродными для организма веществами. Перед самим уколом вас должен осмотреть врач.
Возможны следующие реакции организма на введение препарата:
- кратковременное повышение температуры, слабость;
- появление уплотнения, покраснения в месте инъекции;
- реже — аллергическая реакция.
После прививки пациенту рекомендуется не покидать лечебное учреждение в течение получаса. Если за это время случится нетипичная острая реакция, ему будет оказана помощь.
Где сделать прививку АДС?
Вакцинацией занимаются и государственные бюджетные поликлиники, и частные медицинские центры. Стоимость инъекции зависит от ценовой политики клиники.
Если вы хотите привить своего ребенка, или взрослому в вашей семье нужна прививка от столбняка, АДС-вакцина в наличии в МЦ «ВЕРАМЕД». Вы всегда можете уточнить ее стоимость и записаться по нашему единому номеру телефона: 8(495)150-03-03.
: открытие школ до введения детской вакцины
Это брифинг для школ по коронавирусу, руководство по сейсмическим изменениям в образовании США, происходящим во время пандемии. Подпишитесь здесь, чтобы получать эту рассылку по электронной почте.
Что дальше: детские вакцины
Первые вакцины против коронавируса для взрослых уже почти готовы, но детские вакцины займут намного больше времени. Педиатрические испытания Pfizer и Moderna для детей старше 12 лет только начинаются.
Итак, что это означает для графика полного открытия школ?
На этот раз у нас хорошие новости. Доктор Энтони Фаучи, ведущий национальный эксперт по инфекционным заболеваниям, сказал Адаму в прошлом месяце, что это «дополнительное преимущество, когда мы получаем вакцину для детей», но что это не является предпосылкой для повторного открытия. Этому вторили многие группы учителей и медицинские эксперты.
«Очень мало опасений или ощущений, что школу нельзя открывать из-за того, что дети не вакцинированы», — сказал Колин Шарки, исполнительный директор Ассоциации американских педагогов.
Доктор Пол Оффит, профессор Пенсильванского университета и член консультативной группы FDA по вакцинам, сказал: «Дети крайне редко умирают от этого вируса, поэтому вакцинировать нужно учителей. . »
Учителя будут в первой группе людей, которые получат вакцины, после медицинских работников и людей, живущих в учреждениях долгосрочного ухода. Их профсоюзы заявляют, что даже до того, как учителя будут вакцинированы, можно безопасно снова открыть начальные школы, если округа соблюдают протоколы тестирования, средств индивидуальной защиты, физического дистанцирования и вентиляции.Мы уже говорили об этом раньше, но стоит повторить: маленькие дети не подвергаются высокому риску заразить других.
«Вы можете открыть начальные школы до того, как сделаете прививку для учителей, но вакцина создаст гарантию безопасности», — сказал Рэнди Вайнгартен, президент Американской федерации учителей.
Важно отметить, что в защите нуждаются не только учителя. Опекунский персонал, работники обедов, администраторы и водители автобусов — все это часть школьного сообщества.
«Угол справедливости действительно важен, — сказала д-р Грейс М. Ли, помощник главного врача по инновационной практике в Stanford Children’s Health. «Все люди, которые позволяют школе открыться, будут иметь решающее значение для этой рабочей силы».
Однако аналогичные вопросы о доступе и равенстве для детей появятся через несколько месяцев. Процесс и сроки вакцинации детей неизбежно будут сильно отличаться, потому что исследователи начнут массовое тестирование только в том случае, если не обнаружат серьезных побочных эффектов.
«Разработчики вакцин прекрасно понимают, что дети — это не просто миниатюрные взрослые», — объяснил ранее этой осенью наш коллега Карл Циммер. «Их биология различна, что может повлиять на работу вакцин».
Например, у маленьких детей более активная иммунная система, чем у взрослых, и у них могут быть более сильные реакции, в том числе повышенная температура, боли и утомляемость.
Даже когда вакцины станут доступны, теории заговора и недоверие могут замедлить их внедрение.Некоторые губернаторы уже заявили, что не будут требовать вакцинацию. Несмотря на то, что предписания помогли бы коллективному иммунитету, группы врачей и учителей беспокоились, что это просто отвлечет от главной проблемы: удержания детей в учебе.
«Мы проиграем войну за вакцинацию, если начнем разговор о том, является ли она обязательной», — сказал Вайнгартен. «В первую очередь мы должны создать доверие».
«Беспрецедентные потери в обучении»
Поскольку осенний семестр приближается к концу, необходимо сдать итоговые и промежуточные оценки.И многие, многие дети не учатся.
В Хьюстоне, седьмом по величине государственном школьном округе страны, 42 процента учеников не смогли пройти два или более уроков в первый класс по сравнению с 11 процентами в обычный год.
В округе Фэйрфакс, штат Вирджиния, внутренний анализ показал, что процент учащихся средних и старших классов, получивших четверку по крайней мере в двух классах, подскочил до 11 процентов в первом квартале этого года с 6 процентов год назад.
В Вашингтоне, округ Колумбия, данные внутреннего тестирования показывают резкое снижение количества воспитанников дошкольного возраста за счет того, что второклассники соответствуют критериям грамотности.
В Чикаго, втором по величине округе страны, 13 процентов старшеклассников не справились с математикой в осеннем квартале по сравнению с 9,5 процентами прошлой осенью.
«Мы, очевидно, имеем дело с беспрецедентными потерями в обучении и провалами курса, — сказал Брайан Т. Вудс, суперинтендант из Техаса, — и на то, чтобы смягчить эти последствия, потребуются годы.В его округе доля студентов, не сдавших хотя бы один курс в первый класс, увеличилась примерно до 25 процентов с 8 процентов в прошлом году.
Но во многих случаях именно школы подводили своих учеников. Немногие дети из вышеперечисленных округов потратили время на очное обучение в этом семестре. Многие изо всех сил пытались получить доступ к онлайн-курсам. Наиболее уязвимые и обездоленные студенты больше всего страдают от продолжения дистанционного обучения.
Класс нарушен
Обновлено февр.24, 2021
Последние сведения о том, как пандемия меняет образование.
Весной округа внесли серьезные изменения в табели успеваемости учащихся — снизили буквенные оценки, гарантировали получение пятерок или обеспечение того, чтобы успеваемость во время пандемии не засчитывалась в счет учащихся. Но с тех пор многие вернулись к обычным схемам выставления оценок.
Сильный упрек: В понедельник семь семей подали в суд на штат Калифорния из-за качества образования, которое их дети получают дома в этом году.В иске они заявили, что дистанционное обучение усугубило неравенство в школах и лишило учащихся из числа меньшинств из бедных семей их права на образование.
Пристальный взгляд: The Washington Post сообщила о школе, где около 90 процентов первоклассников достигли целевого уровня чтения в марте. К осени отстал каждый ребенок.
По всему миру
Обновление колледжа
Более 200 преподавателей Университета Флориды попросили отсрочки от очного обучения в следующем семестре.Но только 78 из них смогут преподавать удаленно, сообщил Корбин Болис в студенческой газете The Alligator.
Набор мужчин в общественные колледжи резко падает, особенно среди цветных студентов, сообщает The 74.
Колледжи по всей стране призывают Конгресс принять закон, предусматривающий выделение 120 миллиардов долларов на помощь в высшем образовании.
Студенческий комитет Университета Мэриленда выделит более 400 000 долларов нуждающимся одноклассникам.
Студенты подали в суд на University of Georgia и Georgia Tech о частичном возмещении стоимости обучения и платы за обучение после того, как занятия были переведены в онлайн.
Открытое письмо: «У нас есть все основания ожидать, что университет — снова — захлестнет инфекция, когда занятия возобновятся», — написали преподаватели Университета Северной Каролины в Чапел-Хилл . Профессора просят университет отменить большинство очных занятий в весеннем семестре.
Обновление K-12
Родители в Вашингтоне, округ Колумбия, должны спланировать возвращение детей в классы в феврале, сказал канцлер.
Очное обучение временно остановлено в 47 из 50 крупнейших округов Миннесота , поскольку число случаев растет.
Несколько округов в Вирджиния начали постепенно переходить к более личному обучению.
Мэн планирует оставить школы открытыми даже при росте числа случаев заболевания.«Это в основном не из-за передачи инфекции в школе», — сказал государственный уполномоченный по образованию. «Это основано на сообществе. Было бы не самым безопасным способом закрыть школы, даже если бы люди думали, что мы должны закрыть их ».
Хорошее чтение: В Южная Корея пандемия добавила беспокойства и протоколов к и без того изнурительному девятичасовому вступительному экзамену в колледж. Тридцать пять студентов с положительным результатом теста на вирус сдали экзамен в комнатах с отрицательным давлением в больницах по всей стране.
Совет: научите играть автономно
Самостоятельная игра — важный навык для детей, но зима может помешать всему. Вот несколько способов развить неуправляемую шумную игру, даже когда температура падает. Главное, дайте им возможность устроить беспорядок.
Биткойн — «друг и враг» Теслы и Илона Маска: Wedbush
Вкратце
- Инвестиционная компания Wedbush заявила, что акции Tesla «теперь сильно привязаны» к Биткойну.
- В понедельник акции Tesla и биткойн значительно упали.
- Эксперты отметили, что в ближайшем будущем волатильность вокруг акций Tesla, вероятно, продолжится.
Акции Tesla теперь «сильно привязаны» к Биткойну, «как в хорошем, так и в плохом», — говорится в новом сообщении исследовательской компании Wedbush Securities.
На прошлой неделе Wedbush отметил, что Tesla уже получила более 1 миллиарда долларов прибыли от своих 1,5-миллиардных инвестиций в биткойны в январе, что больше, чем все ее 721 миллион долларов прибыли от продажи автомобилей в 2020 году.
Но Wedbush по-прежнему называет покупку биткойнов «второстепенным».«
Tesla — это «игра с электромобилями, вступающая в золотой век электромобилей, и существует постоянное беспокойство о том, что интермедия с биткойнами может затмить общую историю роста электромобилей Tesla в 2021 году и далее в глазах Стрит», — отметил Ведбуш.
Присоединился к бедру
Стоимость акцийTesla падает два дня подряд; на момент публикации во вторник, TSLA торгуется на отметке 685 долларов после того, как сегодня упал до 625 долларов.
Курс акций Tesla. Изображение: GoogleЭто падение произошло одновременно с крахом на рынке криптографии, когда биткойн упал на 10 000 долларов в своем крупнейшем однодневном падении на сегодняшний день.Таким образом, Wedbush заключает в названии своей заметки, что Биткойн является «другом и врагом» Маска.
Признавая, что 1,5 миллиарда долларов — это небольшой процент от общей денежной позиции компании (10% на момент покупки в январе), который «не сдвигает иглу для Tesla», Ведбуш утверждал, что многие инвесторы сейчас начали «связывать биткойн» и Tesla в бедре »в результате его биткойн-игры (и оптимистичной позиции, занятой ее генеральным директором Илоном Маском в Twitter).
В конце концов, утверждает Ведбуш на Уолл-стрит, «восприятие — это реальность.«
И восприятие быстро меняется.
Всего несколько дней назад Wedbush с оптимизмом отнесся к объятиям Маска с биткойнами, указав, что покупка Tesla биткойнов принесла компании 1 миллиард долларов прибыли. В сегодняшней записке Уэдбуш говорит, что быстрое изменение состояния Биткойна «в ближайшее время заставит некоторых инвесторов отказаться от этого имени».
Ожидайте увеличения волатильности на горизонте, заключили аналитики.
Генри Кавилл может поддразнивать участие в проекте Mass Effect
Актер Генри Кавилл публикует в Instagram изображение, на котором поклонники Mass Effect спрашивают, не ведется ли секретное производство шоу.
Сейчас в сообществе видеоигр есть несколько актеров, более популярных, чем Генри Кавилл. Между ролью Кавилла в роли Геральта в популярном шоу Netflix The Witcher и его вирусным видео, в котором он построил игровую установку для ПК, Кавилл не может ошибаться. Теперь Кавилл снова возбуждает своих поклонников видеоигр. Актер Супермена опубликовал в Instagram, дразня, что может быть таинственным проектом, и фанаты считают, что этот проект имеет прямое отношение к Mass Effect .
В своем сообщении в Instagram Кавилл говорит: «Секретный проект? Или просто горстка бумаги со случайными словами… Думаю, вам придется подождать и посмотреть». Прикрепленное изображение показывает Кавиллу, который одевается для своего персонажа Геральта.В руке стопка бумаг, но слова слегка размыты. На самом деле, слова размыты достаточно немного, чтобы некоторые смогли исправить искажение и прочитать кое-что на странице.
СВЯЗАННЫЕ: Все изменения Mass Effect 1 в легендарном издании
Согласно GamePressure, статья представляет собой аннотацию, скопированную со страницы Mass Effect 3 в Википедии.Рекламное объявление описывает часть истории Mass Effect 3 , в которой Шепард вторгается в космический корабль дредноут гетов и отключает контроль Жнецов над гетами. Ключевые слова, включая «Цербер», «Тали’Зора», «геты» и «жнец», были тем, что привело расшифровщиков к правильной расшифровке того, что было напечатано на бумаге Кавилла.
Оттуда фанатам Mass Effect придется сделать свои собственные предположения.Страница, показанная Кавиллом, не указывает на сценарий, но все же может быть частью сценария, если это своего рода введение или краткое изложение части более крупной истории. Это будет означать, что Кавилл либо был брошен на роль командира Шепарда в сюжетной линии Mass Effect , либо проходит прослушивание. Или, как говорит сам Кавилл, это могла быть уловка со стороны актера.
Очевидно, шоу Mass Effect еще не анонсировано.Было много предположений относительно фильма Mass Effect , появившегося десять лет назад, но это так и не привело к тому, что ни один официально подтвержденный проект получил зеленый свет. То, что Кавилл может проходить прослушивание или уже участвует в шоу, было бы огромным сюрпризом, учитывая, как мало остается секретов в Голливуде.
Достаточно сказать, что к возможности сериала Mass Effect следует пока относиться с недоверием.То, что шоу Mass Effect будет продвигаться к производству без официального подтверждения прессы, делает это подозрительным. То, что он начнется с истории Mass Effect 3 , тоже странно. Есть много вопросов, которые нужно задать относительно утечки Кавилла. Но возможность шоу Mass Effect , тем не менее, впечатляет.
Mass Effect Legendary Edition выйдет 14 мая на ПК, PS4 и Xbox One.
БОЛЬШЕ: Кастинг мечты: кто должен сыграть коммандера Шепарда в фильме?
Утечка скриншота из Starfield вызывает восхищение поклонников Bethesda
.